Патологии культи матки
Матка представляет собой полый непарный гладкомышечный орган, необходимый для вынашивания плода и деторождения. Но не всегда эта анатомическая структура выполняет свои функции в полной мере.
В крайних случаях показано удаление анатомической структуры (полное или частичное) вместе с придатками или без них. Столь радикальная мера всегда обусловлена жизненными показателями.
После хирургического вмешательства остается так называемая культя матки или культя шейки матки, в зависимости от объема операции. Культя матки, что это такое? Это ушитый «остаток» анатомической структуры.
- 1 Особенности
- 2 Опеределение
- 3 Осложнения
Особенности
В каких случаях показано удаление матки и как формируется культя?
Поскольку речь идет о крайне радикальном вмешательстве, которое ставит крест на фертильности, показания к удалению строго ограничены. Все основания для проведения операции можно подразделить на абсолютные и относительные.
Абсолютные включают в себя:
Абсолютные показания предполагают, что операция проводится без оглядки на количество детей у женщины, возраст и состояние здоровья, поскольку это единственный шанс спасти представительнице слабого пола жизнь.
Относительные показания включают в себя:
- Наличие в анамнезе эндометриоза в запущенной степени, когда поражен весь слизистый слой органа.
- Быстро прогрессирующая миома (образование мышечного слоя). Вполне может злокачественно трансформироваться (малигнизироваться), потому операция выступает необходимой мерой.
- Воспаление матки в хронической форме.
Операция показана только в том случае, если консервативные и иные хирургические меры менее радикального характера не возымели должного эффекта.
Способ формирования остаточного образования матки различен:
В первом случае производится субтотальная операция, удаляется только сам орган. Остаточное образование формируется на уровне маточных труб. Сами трубы, как и иные анатомические структуры женской репродуктивной системы, сохраняются нетронутыми.
Тотальная операция. Культя на уровне шейки полого органа. Удаляются яичники, маточные трубы. Это наиболее радикальная мера, которая требуется крайне редко.
Как правило, оперативное вмешательство проводится лапароскопическим доступом, если необходимо удалить структуры субтотально и лапаротомически, если имеет место тотальное иссечение репродуктивных структур.
В некоторых случаях операция может оказаться бессмысленной. Это справедливо при наличии рака 4 степени, при общем тяжелом состоянии пациентки. Во всех случаях подход требуется индивидуальный.
[/attention]Источник: vseomatke.ru
Опеределение
Культя, как уж было сказано, это участок органа, который остался неиссеченным. В данном случае имеет место небольшой участок от внутреннего до наружного зева матки.
Иссечение анатомических структур никоим образом не сказывается на качестве половой жизни и внешнем облике представительницы слабого пола. Однако полностью исключается репродуктивная функция, потому женщина становится стерильной.
По этой причине лечащие врачи крайне редко назначают субтотальное и тотальное удаление органа молодым представительницам слабого пола.
Если же без операции не обойтись, стараются всеми силами сохранить яичники, дабы не произошло гормонального дисбаланса и ранней менопаузы.
Не всегда это удается, потому в крайних случаях показана заместительная терапия синтетическими аналогами прогестерона и эстрогена.
Наиболее непривычное последствие хирургического вмешательства — это полное отсутствие менструаций.
Осложнения
Все последствия можно подразделить на две группы, те, что формируются в краткосрочной и долгосрочной перспективе. Возможны следующие осложнения течения послеоперационного периода в краткосрочный период:
- Болевой синдром. Боль в районе культи матки и кровь идут неразделимо друг с другом. Болевой синдром считается нормальным явлением, сохраняться может до двух недель и чуть более того. Кровянистые выделения также считаются нормой до некоторого времени. Если пациентку тревожат интенсивные кровотечения, следует обратиться к хирургу.
- Инфекционные поражения. Воспаление культи после удаления матки у женщины встречается сравнительно часто (в 15% случаев). Требуется медикаментозная коррекция. Дабы предотвратить неблагоприятное последствие назначаются антибактериальные средства.
- Уплотнение на остаточном образовании матки. Могут формироваться кальцинаты или злокачественные опухоли (см. ниже).
В долгосрочной перспективе возможны следующие осложнения:
- Выпадение культи матки. Развивается, если в анамнезе были выпадения полого органа. Это ненормально. Возможно, потребуется вправление «остатка» или повторная операция.
- Рак остатка органа. Как показывает гинекологическая практика, после тотального удаления анатомической структуры риск формирования онкологии не только сохраняется, он становится несколько выше. Необходимо регулярно проходить профилактические осмотры у специалиста и вовремя обнаруживать все уплотнения на культе. В некоторых случаях рак может существовать еще до операции. Важно внимательно присмотреться к пациентке.
В каких случаях после формирования культи нужно обращаться к врачу Незамедлительно следует идти к гинекологу при присутствии следующих проявлений:
- Нарушения процессов мочеиспускания и дефекации.
- Интенсивные кровотечения.
- Выделения из половых ходов неприятного цвета и запаха. Прозрачный экссудат допустим.
- Появление интенсивных болей в нижней части живота (в проекции культи).
- Развиваются неприятные ощущения в области половых ходов, чувство инородного тела и т.д.
Соблюдая эти рекомендации, пациентка может быть спокойна.
Удаление матки — крайне серьезный шаг, который в большинстве случаев оправдан. Культя органа редко дает знать о себе, но если это произошло — нужна срочная консультация врача. Речь может идти об угрозе жизни пациентки.
Источник: https://uterus2.ru/disease/uplotnenie-na-kulte-matki.html
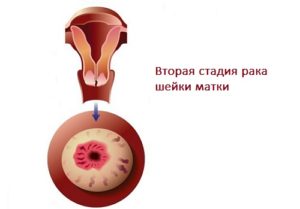
Рак шейки матки, объемное образование в малом тазу
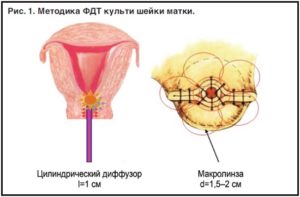
Рак шейки матки относится к достаточно широко распространенным злокачественным болезням. 8-9 случаев из 10 составляет плоскоклеточный рак. Женщинам рекомендовано каждые 6 месяцев проходить профилактическую диагностику, в ходе которой врач осматривает эпителий на предмет изменений. Так можно обнаружить карциному. Рак шейки матки по МКБ имеет код C53 — злокачественное новообразование.
Развитию рака шейки матки предшествует дисплазия или цервикальная интраэпителиальная неоплазия (предраковое состояние). В 90% случаев развивается злокачественная опухоль из-за воздействия на организм женщины ВПЧ — вируса папилломы человека.
Под воздействием этого вируса начинается дисплазия эпителия, которая при отсутствии лечения переходит в плоскоклеточный или железистый рак.
Поэтому ВПЧ и рак шейки матки связаны и откладывать лечение этой вирусной инфекции нельзя, чтобы не допустить развития злокачественной опухоли шейки матки.
Прогноз при болезни относительно благоприятный на любой стадии. На ранних стадиях полное излечение достигается более чем в 90% случаев.
Диагностика заболевания
Чаще всего обнаружить заболевание удается при цитологическом исследовании, которое проводится в профилактических целях.
При посещении гинеколога женщина, как правило, проходит кольпоскопию, при которой врач может изучить состояние эпителия шейки матки визуально.
[attention type=red]Благодаря увеличению при помощи кольпоскопа и использованию реагентов врач может обнаружить участки дисплазии и взять прицельную биопсию. Высокая вероятность обнаружить рак шейки матки случайно объясняет необходимость регулярного посещения гинеколога.
[/attention]Для уточнения диагноза и исключения других патологий женщине, у которой диагностирован рак, могут быть назначены:
- диагностическое выскабливание цервикального канала;
- спиральная КТ;
- рентгенография;
- экскреторная урография;
- колоноскопия;
- ПЭТ.
Стадии развития заболевания
Классификация рака шейки матки учитывает ее размеры и распространение опухоли. Если у пациентки начались процессы дисплазии эпителия, то ставится диагноз рак шейки матки in situ — это преивазивная форма, которую еще называют нулевой стадией рака.
Рак шейки матки по классификации стадий злокачественных новообразований может иметь 4 основных стадии развития. Международной системой предусмотрено разделение на подстадии каждой из четырех основных стадий.
На первой стадии развития опухоли она не выходит за пределы шеечной части органа, тело матки не затрагивает. Более 4 см опухоль не достигает. В большинстве случаев диагностирования болезни на первой стадии обнаружить опухоль удается только микроскопическим путем.
На второй стадии опухоль распространяется на тело матки, но в ткани влагалища в нижней трети не прорастает, а также не затрагивает стенки таза. Прорастание в стенки таза происходит на третьей стадии.
В этот же период опухоль распространяется на нижнюю треть влагалища и приводит к нарушению функции почки. На четвертой стадии рак распространяется на слизистую оболочку мочевого пузыря, прямую кишку, постепенно может выходить за пределы малого таза.
На четвертой стадии рак дает отдельные метастазы.
Обязательно прочтите: Прогноз жизни при раке слюнной железы
Факторы риска
Так как инфицирование вирусом папилломы человека (ВПЧ) является причиной злокачественного образования в 90% случаев, факторы, повышающие вероятность заражения им, являются одновременно и факторами риска развития онкологии. Повышают риск болезни:
- ранняя половая жизнь (в возрасте младше 16 лет);
- частая смена сексуальных партнеров;
- курение.
До 16 лет у девушки еще не до конца сформированы клетки эпителия шейки матки, поэтому сексуальные контакты могут навредить здоровью. Частая смена партнеров и отказ от барьерной контрацепции повышают риск передачи ВПЧ от партнера к девушке.
Насколько быстро будет развиваться опухоль шейки матки после инфицирования ВПЧ, зависит от типа вируса и его злокачественности. Известно 70 типов этих вирусов, многие из которых могут стать причиной ракового образования в малом тазу.
Некоторые сопутствующие факторы могут способствовать развитию рака, ускорить его прогресс. Повысить вероятность развития этого образования в малом тазу могут:
- курение;
- инфекционные болезни половых органов;
- ВИЧ;
- астенический синдром.
Отказ от вредных привычек и профилактика болезней, которые способствуют развитию рака, существенно снижают вероятность заболевания.
Как проявляется опухоль?
Как правило, злокачественное новообразование себя никак не проявляет на ранних стадиях. Обнаруживается заболевание случайно на плановом приеме у гинеколога.
Первыми симптомами рака являются кровянистые выделения из влагалища, а также обильные бели.
Сначала выделения наблюдаются во время или после полового акта, со временем они появляются периодически из-за разрушения опухолью более глубоко расположенных капилляров. Могут возникать редкие водянистые выделения.
[attention type=green]При распаде опухоли выделения становятся подобными гною, приобретают зловонный запах. На более поздних стадиях также появляются боли внизу живота. Это связано с тем, что опухоль начинает сдавливать нервные окончания в районе крестца. Она распространяется на параметральную клетчатку.
[/attention]Если новообразование сдавливает лимфатические сосуды, то начинается застой лимфы в ногах. Развитие новообразования на этом же этапе приводит к нарушениям оттока мочи и почечной недостаточности.
На более поздней стадии рак распространяется на мочевой пузырь, поэтому к симптомам добавляются диуретические расстройства. Могут возникать нарушения акта дефекации из-за поражения прямой кишки.
В сложных случаях развиваются тяжелые осложнения и добавляется их симптоматика. К таким осложнениям относятся перитонит и уремия.
Обязательно прочтите: Лечение рака желудка
Лечение заболевания
Опухоль шейки матки лечится в зависимости от стадии. Комплекс лечения подбирается индивидуально в каждом случае. На стадии in situ проводится конизация шейки матки. При этом виде хирургического вмешательства удаляется часть шейки матки циркулярным методом.
Объемные опухоли требуют более серьезной операции. Новообразование может быть удалено полностью, если диагностирован рак и тела, и шейки матки. В этом случае удаляются шейка и тело матки.
Для пациенток в молодом возрасте врачи стремятся добиться сохранения яичников, которые помещаются в верхние отделы живота на собственных сосудах.
В этом случае они не подвергаются облучению при применении радиационной терапии.
У раковых пациенток часто есть возможность сохранить яйцеклетку перед началом терапии. В этом случае в дальнейшем у женщины будет возможность стать матерью, прибегнув к суррогатному материнству.
Химиотерапия и лучевая терапия в различных случаях могут применяться как самостоятельные методы лечения, так и в послеоперационный период для предотвращения рецидива.
Химиолучевая терапия, то есть одновременное применение обоих методов, дает максимально высокие шансы остановить прогресс болезни.
[attention type=yellow]Как часть курса лучевой терапии часто применяется брахитерапия, при которой локально облучается шейка матки.
[/attention]Пациентке назначаются дополнительные методы лечения, которые позволяют устранить боли и облегчить общее состояние. К ним относятся:
- блокада нервных узлов;
- обезболивающие препараты;
- химиотерапия.
Дополнительное лечение требуется при обструкции мочеточников. Некоторым пациенткам требуется стентирование мочеточников или постановка нефростомы.
Часто одновременно у женщины протекает рак шейки матки и беременность. В этом случае подход к лечению особый. Приходится выбирать между сохранением беременности и лечением, так как все методы терапии противопоказаны беременным.
Точной позиции врачей относительно того, усугубляется ли маточный рак течением беременности, нет. В некоторых случаях удается устранять рак тела и шейки матки после успешного разрешения беременности.
Однако более рациональным решением будет обследоваться на наличие ВПЧ и его осложнений в виде дисплазии или рака еще на этапе планирования беременности.
Чтобы в начале развития рака шейки матки не допустить ее развития в объемное образование малого таза, в первую очередь необходимо своевременное проведение лечения ВПЧ, если инфицирование этим вирусом обнаружено. Очень важно избегать незащищенных половых контактов, регулярно посещать гинеколога в профилактических целях.
Источник: https://proonco.ru/rak/rak-shejki-matki/
Гипоэхогенное образование: причины формирования и возможные риски
При помощи ультразвуковой диагностики можно установить присутствие гипоэхогенного или гиперэхогенного новообразования. В первом случае из перечисленных у пациента присутствуют узлы, имеющие сниженный уровень плотности. Такой диагноз может быть как нормой, так и заболеванием.
Установить, почему возникло гипоэхогенное образование, может только доктор. Сделать это самостоятельно невозможно. Установить присутствие нарушения можно только с помощью ультразвукового аппарата. Все ткани и органы имеют определенный уровень эхогенности. Гипоэхогенность отличается пониженным уровнем плотности.
Это можно четко увидеть на мониторе при УЗИ.
Гипоэхогенные и гиперэхогенные образования можно отчетливо заметить на УЗИ
Что такое гипоэхогенное формирование
Гипоэхогенное формирование – образование, локализирующееся в каком-либо органе и имеющее эхогенность ниже нормального уровня. Такой участок слабо отражает ультразвуковые лучи. На мониторе темнее остальных областей.
Формирование с гипоэхогенностью содержит в себе воду или полость. На мониторе участок визуализируется в виде серых или черных пятен. При гиперэхогенности же зоны светлые или даже полностью белые.
Для расшифровки картинки используется специальная шкала с 6 категориями серого оттенка. Устанавливается диагноз врачами узкой направленности. Часто гипоэхогенные образования являются кистами. В таком случае пациента дополнительно направляют на биопсию.
Расшифровать изображение можно с помощью специальной шкалы
Первопричины появления гипоэхогенности
Формирование может иметь любую локализацию. Образования также имеют разные первопричины развития и симптоматику.
Первопричины гипоэхогенности в зависимости от локализации формирования перечислены в таблице, представленной ниже.
| Печень и желчный пузырь | К причинам гипоэхогенности следует отнести: • полипы; • лимфомы; • ангиосаркомы. |
| Мочевой пузырь | Выделяют следующие провоцирующие поражение факторы: • миома; • переходно-клеточный злокачественный процесс. |
| Брюшная полость и малый таз | Среди первопричин, способствующих нахождению гипоэхогенности при УЗИ, выделяют: • грыжу; • абдоминальные гематомы; • флегмоны; • воспалительный процесс в лимфатических узлах; • распространение метастазов; • карциному слепой кишки: • рак яичек у мужчин. |
| Подключичная зона | Нарушение является следствием: • доброкачественных новообразований; • кисты; • тимомы тимуса. |
При всех перечисленных факторах на ультразвуковом обследовании будет диагностировано новообразование с пониженным уровнем эхогенности. Не всегда текущее нарушение нуждается в каком-либо специализированном лечении.
Подобные образования можно обнаружить в разных органах
Места локализации формирования
От локализации образования с низким показателем плотности зависит клиническая картина и основной диагноз. Патологические изменения могут затрагивать:
- щитовидную железу;
- матку;
- молочную железу;
- селезенку;
- яичники;
- почки;
- поджелудочную железу;
- печень.
Гипоэхогенность – не диагноз, а лишь результат обследования. Именно поэтому при участке с низкой плотностью не стоит переживать раньше времени.
Если патологический процесс затронул щитовидку, то можно заподозрить присутствие кист и узелков. Рак диагностируется только у 5 пациентов из 100. Измененная структура матки указывает на воспалительный процесс, миому или выкидыш. Часто симптом свидетельствует о новообразованиях доброкачественного или злокачественного характера.
Гипоэхогенность в молочных железах может указывать на разные патологии
Чаще всего гипоэхогенность наблюдается именно в молочных железах. Симптом указывает на:
- рак;
- аденоз;
- наличие кистозных формирований.
В почках зона с низкой плотностью указывает либо на рак, либо на кистозные образования. При злокачественной опухоли границы гипоэхогенности стерты, а структура неравномерная. Дополнительно пациенту могут порекомендовать биопсию.
Изменения в поджелудочной железе могут объясняться:
- метастазами;
- кистами;
- панкреатитом.
Гипоэхогенность способна проявиться в абсолютно любом человеческом внутреннем органе. Некоторые из первопричин нуждаются в медикаментозной терапии или срочном хирургическом вмешательстве. Игнорировать любые назначения доктора категорически запрещено. В первую очередь важно исключить вероятное присутствие ракового процесса.
Подобные образования могут указывать на рак и наблюдаются в разных органах
В некоторых случаях гипоэхогенность не доставляет никакого дискомфорта и не провоцирует появление отрицательных симптомов. Пониженная плотность обнаружится совершенно случайно.
Клиническая картина
Клиническая картина различна в зависимости от первопричины и локализации отклонения. К основным опасным признакам относят:
- затруднение при глотании и потреблении пищи;
- нарушение дыхательной функции;
- ощущение комка в горле;
- болезненное ощущение и дискомфорт в месте локализации гипоэхогенности или рядом;
- хрипоту и сиплость в голосе;
- беспричинное снижение или повышение массы тела;
- неправильное функционирование органов пищеварения;
- постоянную сонливость и чувство усталости;
- резкие перепады настроения;
- изменение температуры тела;
- блеклость волос;
- ломкость ногтевой пластины.
Часто пациенты жалуются на сонливость и усталость
Все симптомы общие. У пациента может присутствовать как несколько признаков, так и все сразу. Все зависит от фактора, спровоцировавшего снижение плотности.
При наличии серьезных заболеваний самочувствие больного стремительно снижается. С каждым днем у человека становится все меньше сил. Привычные дела становятся самым настоящим испытанием. Кожные покровы становятся более сухими.
Проявляются признаки общей интоксикации организма. Может проявляться агрессия без явных причин. Высок риск дефицита массы тела.
Диагностические методы
Единственный способ обнаружить гипоэхогенную область – прибегнуть к ультразвуковой диагностике. В таком случае обследование проводится специальным аппаратом, который излучает ультразвуковые волны.
УЗИ – процедура безболезненная и совершенно безопасная
Соприкасаясь с внутренними органами, ультразвуковые волны отражаются и возвращаются обратно. Благодаря этому все происходящее выводится на монитор. В дальнейшем врач расшифровывает полученные результаты.
УЗИ безвредно вне зависимости от возраста пациента. Метод может применяться при беременности и грудном вскармливании. Способ не нуждается в специальной подготовке. Исключение – абдоминальное ультразвуковое обследование. В таком случае иногда нужно наполнение мочевого пузыря или соблюдение диеты.
[attention type=red]Перед проведением УЗИ на исследуемый участок наносится акустический гель. Средство способствует лучшему скольжению. Не препятствует визуализации и не вызывает аллергической реакции.
[/attention]После диагностики нужно удалить остатки геля. Сделать это можно при помощи сухих салфеток. Врач расшифрует показатели и подтвердит или опровергнет вероятность присутствия гипоэхогенных тканей.
Из этого видео вы сможете подробнее узнать о доброкачественных образованиях в молочной железе:
Лечебные меры
Лечение подбирается врачом. Иногда в терапии и вовсе нет необходимости. В зависимости от диагноза пациенту могут порекомендовать:
- витаминотерапию;
- физиотерапию;
- народную терапию;
- гомеопатическое лечение;
- хирургическое вмешательство;
- прием медикаментозных препаратов.
Единой лечебной терапии нет. Самолечение категорически противопоказано, поскольку гипоэхогенность способны спровоцировать различные провоцирующие факторы.
Вероятные риски
Наиболее серьезная причина гипоэхогенности – злокачественное новообразование. Некоторые опухоли не поддаются иссечению. Состояние пациента постоянно ухудшается. Стремительно снижается масса тела, и пропадает аппетит.
Рак – серьезное заболевание, без лечения всегда приводит к смерти
При раке нарушается функционирование организма в целом. При отсутствии лечения пациент может столкнуться со спонтанным летальным исходом. Каждый день будет начинаться с невыносимых мучений.
Для того чтобы избежать серьезных осложнений, отдается предпочтение профилактической диагностике. УЗИ нужно проходить ежегодно.
Помогла статья? Оцените её (4 votes, average: 4,00 5)
Загрузка…
Источник: https://infouzi.ru/ultrazvukovoe-issledovanie/o-procedure/gipojehogennoe-obrazovanie.html
Что представляет собой культя шейки матки, выпадение и рак
Культя шейки матки – это остаток полового органа после проведённой операции. Качество жизни женщины после вмешательства может быть различным – некоторым пациенткам не мешает утрата репродуктивной функции, другие считают это существенной проблемой. Но культя шейки матки грозит и другими осложнениями, о которых нужно помнить женщине и врачу прежде чем принять решение об операции.
Операции по удалению матки: виды и показания
Удаление матки – очень рискованный шаг для женщины, поскольку такое вмешательство полностью исключает деторождение в будущем. Именно поэтому для проведения операции должны быть строгие показания, которые можно разделить на абсолютные и относительные.
Абсолютные показания к операции – злокачественная опухоль женских половых органов, выпадение матки, непрекращающееся послеродовое кровотечение (это экстренное показание).
Абсолютные показания подразумевают, что вылечить заболевание другим способом, кроме оперативного вмешательства, невозможно.
Такие операции проводятся женщинам (иногда и девочкам-подросткам) независимо от возраста и количества рождённых детей, поскольку это единственный способ спасти здоровье и жизнь пациентки.
Относительные показания – крупная или множественная миома, которая быстро прогрессирует, эндометриоз, аденометриоз, воспалительные заболевания женских половых органов, частые и сильные менструальные кровотечения.
Речь об удалении во всех этих случаях идёт только тогда, когда консервативные методы лечения оказываются неэффективными.
В некоторых случаях удаление матки при перечисленных состояниях проводят женщинам в постменопаузе или уже имеющим двоих детей (по желанию пациентки), даже если состояние женщины не настолько критичное.
[attention type=green]Существует несколько основных видов удаления матки. Выбор конкретного вида остаётся за врачом. Два основных вида – ампутация (шейка метки остаётся на месте) и экстирпация (матка удаляется вместе с шейкой и частично влагалищем). Оба этих вида операции могут затрагивать придатки (маточные трубы и яичники), а могут оставлять их сохранными.
[/attention]Поскольку при экстирпации шейка матки удаляется полностью, в дальнейшем речь пойдёт только об ампутации матки. По объёму данное вмешательство может быть двух видов – субтотальная и тотальная ампутация.
Первый вид – наиболее щадящий, при этом сохраняется влагалище, шейка матки вплоть до внутреннего зева, маточные трубы (ушиваются) и яичники.
Во втором случае матка удаляется полностью с придатками, но влагалище и шейка матки остаются на месте.
По способу проведения ампутация матки может быть гистероскопической, лапароскопической и лапаротомической. Гистероскопическая – наиболее щадящий вариант, выполняется под местной или субдуральной анестезией.
Инструменты вводятся через влагалище, шрамов на коже не остаётся. Лапароскопия – удаление операции через небольшой прокол на коже, если есть необходимость выполнить большой объём.
Чревосечение применяют в тяжёлых случаях, например, при послеродовом кровотечении.
Кроме показаний существуют и противопоказания к удалению матки.
К ним относятся тяжёлое состояние женщины, вызванное декомпенсацией хронической патологии – в этом случае операцию проводят после стабилизации состояния пациентки.
Острые инфекционные заболевания также являются противопоказанием для вмешательства – их нужно вылечить до операции. И третье абсолютное противопоказание – рак любого органа, в том числе матки, 4 стадии.
Что представляет собой культя шейки матки
Культя – это остаток органа, оставшийся после его удаления. В случае с шейкой матки это фрагмент от внутреннего зева (ушивается во время операции) до наружного зева (влагалищная часть). Влагалище при этом остаётся полностью сохранным. Культя шейки матки является следствием перенесённой операции – ампутации матки (с придатками или без них).
Отсутствие матки и наличие культи никоим образом не сказывается на внешнем облике (особенно если операция была проведена гистероскопическим методом) или на качестве жизни женщины.
Пациентки, перенесшие ампутацию матки, продолжают жить полноценной сексуальной жизнью, испытывая не менее яркие ощущения.
[attention type=yellow]Тем не менее, после удаления матки полностью теряется репродуктивная способность, поэтому у молодых женщин, не имеющих детей, врачи крайне неохотно назначают данную операцию, если нет жизненных показаний.
[/attention]Существует распространённое мнение, что последствия ампутации матки значительно сказываются на женском организме – например, что женщина значительно быстрее стареет, или у неё повышается вероятность других гинекологических заболеваний. Здесь следует уточнить, что происходящие изменения зависят от объёма проведения операции.
Если у женщины удалена только матка, а яичники и маточные трубы остались, то её гормональный фон после операции остаётся нормальным, она выглядит здоровой и чувствует себя хорошо. Поэтому данный вид вмешательства предпочтителен у молодых дам.
Если же была проведена тотальная ампутация матки с придатками, то в отсутствие женских половых гормонов менопауза действительно наступает раньше. Если женщина находится в постклимактерическом периоде, то эти изменения не оказывают на неё влияния, но если до операции она имела стабильный менструальный цикл, то симптомы преждевременного климакса устраняют с помощью гормональной терапии.
Что касается вероятности развития гинекологических заболеваний, в частности, рака груди, то в этом случае связь есть не с самой операцией, а с причинами, вызвавшими заболевание. В частности, вероятность рака груди выше у женщин, у которых диагностирована миома (при неэффективности консервативной терапии это заболевание – показание к ампутации матки).
Самое заметное изменение образа жизни женщины после операции – исчезновение менструаций. Многие пациентки считают эту особенность скорее положительной, особенно если во время заболевания страдали обильными и болезненными месячными.
Тем не менее, если вмешательство проведено неправильно или в недостаточном объёме, и фактор, вызывающий заболевание, оказался не полностью удалён, возможны осложнения позднего послеоперационного периода – выпадение и рак культи шейки матки.
Послеоперационный период и его осложнения
Адаптация к культе шейки матки начинается сразу же после проведения манипуляции. Реабилитацию разделяют на раннюю (в стационаре) и позднюю.
Ранняя реабилитация может длится от суток до 12 дней, в зависимости от того, какой тип операции проводился у данной пациентки (абдоминальная, лапароскопическая, гистероскопическая).
Поздняя реабилитация включает в себя длительный период после выписки из больницы.
На раннем этапе пациентке необходимо наблюдение врача, чтобы предотвратить кровотечения, осложнения со стороны внутренних органов. Поэтому женщине нужно быть внимательной к своему состоянию, вовремя сообщать врачу о том, что у неё болит живот или она испытывает любые другие неприятные ощущения.
В раннем послеоперационном периоде возможны кровотечения, воспалительные процессы в области швов, захватывающие как шейку матки и влагалище, так и соседние органы брюшной полости. Если при определении объёма операции была допущена диагностическая ошибка, и женщина имела рак шейки матки на начальной стадии, симптомы опухоли могут проявиться в ранний послеоперационный период.
Поздний реабилитационный период – это довольно длительные мероприятия, позволяющие женщине вернуться к полноценной жизни. Вот почему этому периоду нужно уделить не меньше внимания, чем лечению в стационаре.
[attention type=red]Рекомендуется носить бандаж, поддерживающий мышцы живота. Женщине придётся ограничить физический труд, особенно поднятие тяжестей, купание в открытых водоёмах и половую жизнь на 2 месяца после выписки из больницы.
[/attention]Если швы были наложены неправильно, то они будут способствовать образованию кисты. Чаще всего подобное заболевание является следствием многих факторов, среди которых может оказаться и нарушение технологии проведения оперативного вмешательства. Фото кисты можно найти в интернете, как правило, это состояние протекает бессимптомно и с минимальным риском для здоровья.
В норме на месте шва формируется рубцовая, а затем фиброзная ткань, которая изолирует влагалище и шейку матки, предотвращает сообщение половых органов с брюшной полостью, не допускает распространения инфекций, а также случайного попадания сперматозоидов и связанного с ними риска развития внематочной беременности.
Выпадение культи шейки матки
Это довольно редкое состояние. Чаще всего его причина в том, что до операции имелось выпадение матки или предпосылки к нему, которые не были полностью устранены. Причины подобного состояния – травматичные роды в анамнезе, заболевания соединительной ткани, неправильно проведённая ампутация матки.
Выпадение культи шейки развивается довольно медленно, и редко имеет тенденцию к самостоятельному вправлению. Пациентки отмечают чувство инородного тела, боли в животе, которые усиливаются при кашле, чихании, поднятии тяжестей. Также нарушаются мочеиспускание и дефекация.
Лечение данного состояния – фиксация шейки матки с помощью специальных материалов. В этом случае чаще всего проводится чревосечение, чтобы обеспечить наибольший простор для действий хирурга. Шейка матки может искусственно прикрепляться к крестцово-маточным или другим связкам, поддерживающим матку.
Рак культи шейки матки
Рак шейки матки – частая онкологическая патология в гинекологической практике. После проведения ампутации матки вероятность развития злокачественного процесса в шейке сохраняется.
Более того, встречаются ситуации, когда на момент принятия решения о вмешательстве по поводу миомы или эндометриоза женщина уже имеет раковую опухоль на ранней стадии, но врачи принимают симптомы рака за симптомы болезни матки и оставляют их без внимания.
Это приводит к тому, что вместо экстирпации производится более щадящее вмешательство, а рак остаётся и прогрессирует.
Симптомы заболевания – это выделения из влагалища, на ранних стадиях – коричневатые, затем приобретающие кровянистый характер, с неприятным запахом, их обильность может быть различной. Появление выделений должно особенно насторожить женщину, перенесшую удаление матки, ведь в норме после этого все выделения прекращаются или становятся незначительными.
Позже появляются боли в животе, нарушения мочеиспускания и дефекации, общетоксический синдром. Особенность рака шейки матки и её культи в развитии метастазов в тазовые лимфоузлы. Это приводит к отёчности нижних конечностей и наружных половых органов, чуть позже возникают отёки пальцев и кистей рук, набухание вен на шее – это симптомы поздних стадий с обширными метастазами.
Лечение рака культи после удаления матки производится несколькими способами. Предпочтительным считается лучевая терапия с созданием максимальной дозы в области поражения. Химиотерапию назначают довольно редко, поскольку она не всегда эффективна. При неэффективности лучевой терапии прибегают к оперативному вмешательству – удалению культи шейки матки.
Опасные симптомы, или когда нужно обратиться к врачу?
Оба указанных выше состояния значительно угрожают здоровью и жизни пациентки, поэтому важно вовремя распознать опасные симптомы, чтобы принятые лечебные меры оказались эффективными. Следует немедленно обратиться к врачу, если:
- Появились боли внизу живота;
- Появились какие- либо выделения из половых путей, тем более, если влагалище кровит;
- Нарушилось мочеиспускание и дефекация.
Эти симптомы возникают и при выпадении, и при раке культи шейки матки, отличить эти заболевания в домашних условиях, не будучи специалистом невозможно. Для постановки диагноза необходимо пройти ряд процедур, начиная с осмотра в гинекологическом кресле. Следует помнить, что одно из заболеваний не исключает другое, оба диагноза могут сопутствовать друг другу.
Отзывы из различных источников
Кристина, 34 года, Омск
Вторые роды у меня прошли тяжело – случилось кровотечение, доктор говорит, что еле откачали, хотя сама я вообще плохо помню те сутки.
Из-за кровотечения мне пришлось удалить матку, но шейку оставили, чтобы было меньше побочных эффектов. Прошло три месяца, разрывы благополучно зажили, малыш здоровый.
С мужем всё тоже хорошо, хотя поначалу я чувствовала себя странно. В общем, не сказала бы, что жизнь взяла и улучшилась, но хуже не стала.
Анастасия, 48 лет, Кемерово
[attention type=green]14 лет назад у меня диагностировали эндометриоз яичников. Два года лечения, разные препараты, результат довольно слабый. Я хотела третьего ребёнка, но гинеколог сказал, что с моей болезнью забеременеть я не смогу. А вылечиться я не могла, становилось только хуже.
[/attention]Совместно с доктором приняли непростое решение об удалении матки с придатками. После операции пришлось пить гормоны, но в общем и целом я чувствовала себя неплохо. Наблюдаюсь у гинеколога, в ближайшее время мне предстоит прекратить пить гормоны, чтобы наступил климакс.
Дарья, 46 лет, Новосибирск
Три года как мне удалили матку. Перед операцией я читала отзывы, и в них говорилось, что ничего страшного в операции нет, будут жить обычной жизнью.
Но не тут-то было, уже через полгода начались какие-то неприятные ощущения в животе, как будто матка заново начала отрастать. Потом появились выделения, было очень неприятно, живот болел.
И только месяц назад я пришла на приём к гинекологу, она поставила диагноз «выпадение культи шейки матки». Теперь нужна ещё одна операция, чтобы восстановить это всё.
Заключение
Если врач решается удалять матку у пациентки – это серьёзный шаг, который должен быть мотивирован соображениями сохранения жизни и здоровья женщины.
Оставшаяся культя шейки матки никак не влияет на социальную и половую жизнь, не оставляет следов на внешности, но навсегда лишает женщину возможности стать матерью.
Осложнений после операции обычно не возникает, но прооперированным женщинам необходимо регулярно посещать гинеколога, чтобы надёжнее обезопасить себя.
: экстирпация культи шейки матки
Источник: https://sheika-matka.ru/zabolevaniya/kultya-shejki-matki/
Какие бывают образования на шейке матки — Гинекология
Среди заболеваний шеечного отдела матки нередко встречаются кистозные аномалии. Они представляют собой патологичные пазухи со стенкой и неоднородным содержимым.
Подобные патологии, как правило, протекают безболезненно. Выявляются они в поздние сроки, когда консервативная терапия не может привести к полному выздоровлению.
Поэтому женщинам необходимо регулярно проходить медицинское обследование.
Кисточка на шейке матки: механизм образования
Поверхность маточной шейки и самого цервикального канала окружена многослойной оболочкой. Характеристика клеток в разных отделах маточной шейки может отличаться.
При болезненном состоянии эпителиальные клетки видоизменяются и постепенно попадают в участок расположения железы. Протоки, по которым протекает секреция, закупориваются, прекращая, таким образом, ее движение.
Это основной механизм формирования кистозных образований наботовой железы.
Другими типами являются кисты, образующиеся на фоне эрозий нижней секции матки. Проявляется эрозия в виде ярко-розовых пятнышек на эпителиальной ткани. Идентичная картина происходит и при начальных стадиях развития кисты.
Существует и несколько иной способ образования кисты, называемой эндометриоидной. Причиной этого недуга служит эндометриоз. Это болезнь, при которой клеточки внутреннего маточного слоя пролиферируются за ее пределами.
[attention type=yellow]За несколько суток перед критичными днями, пораженные болезнью зоны начинают кровоточить. Эта кровь постепенно собирается в шеечной части матки.
[/attention]В результате запускается процесс образования полости, содержащей кровянистые выделения, которые продолжают сочиться.
Несмотря на отсутствие признаков заболевания, лечение стоит начинать незамедлительно. Всегда сохраняется риск присоединения инфекции и начала воспалительного процесса.
Возможно возникновение нескольких подобных мешочков вокруг шейки, чем будет ограничена проходимость самого канала. Это приводит к бесплодию или отклонениям в вынашивании.
Даже если роды и наступят, не исключается возможность осложнений, как в процессе родов, так и после него.
Кисточки на шейке матки: причины появления
Главными причинами их появления служат такие аномальные процессы:
- эрозия нижнего маточного сегмента (болезнь, при которой многослойный эпителий замещается однослойным, или он вообще отсутствует);
- воспалительные поражения нижней части матки;
- гормональные отклонения;
- повреждения травматического характера во время секса.
Какими методами выявляется патология?
Своевременному выявлению образующихся кист способствует диагностика, производимая с помощью современных методов и устройств.
До сих пор актуальным остается обычный визуальный осмотр с использованием специальных зеркал. При подобном виде диагностики выявляются состояние шейки, наличие эрозий, полипов новообразований и воспалительных процессов.
цель осмотра с помощью зеркальных конструкций – обследование беременных женщин.
Ведущим средством исследования на предмет отклонений служит кольпоскоп. Конструкция оборудована прибором оптического действия, способствующая многократному увеличению видимой зоны и происходящих в ней процессов.
[attention type=red]Устройство позволит более детально изучить состояние эпителия, обнаружить патологический участок, произвести отличительное опознание злокачественности или доброкачественности новообразования, произвести точечное взятие материала.
[/attention]В гинекологической практике используются расширенная (с препаратами) и простая (без лекарственных средств) кольпоскопия и хромокольпоскопия. Последняя форма исследования основана на способности эпителия менять окраску под воздействием разных растворов. Изменение цвета говорит о наличии видоизмененных участков.
После двух первых обследований, при которых выявлены подозрительные очаги, переходят к следующему методу диагностики – биопсии. Используется на практике несколько методологий проведения биопсии шеечного участка матки. Применяются такие виды:
- пункционная форма (берется маленький кусочек ткани);
- кюретаж эндоцервикальный (выскабливается нужный материал острым предметом);
- биопсия электрохирургическая (применяя петлю электрическую, иссекаются ткани);
- клиновидная форма (удаляется участок клиновидной конфигурации).
Выполняется процедура, применяя местную форму обезболивания. При этом иногда могут удаляться нездоровые ткани. Полученные в результате биопсий материалы исследуются в лабораторных условиях, что позволит определить наличие или отсутствие раковых образований.
Последним способом исследования является цитологический анализ. Он позволяет не только уточнить злокачественность образования, но и выяснить какой характер носит процесс и обнаружить присутствие инфекции.
Для этого анализа материал соскабливается непосредственно с маточной шейки, используя цитологическую щеточку. Он переносится на чистое стекло и направляется в лабораторию.
После соответствующего окрашивания, ткани изучаются под микроскопическим прибором.
Как лечить кисточки на шейке матки?
При лечении кист используются деструктивные способы и методы, суть которых заключается в анатомировании мешочков с последующей очисткой и обработкой.
Гинекология использует такие способы лечения:
- прижигание или электрокоагуляция (применяют посредством особых приборов и электрического тока);
- использование жидкого азота или криодеструкция (при этом происходит некроз стенки мешочка, все пузыри вскрываются);
- использование лазера (лазерная энергия специальной частоты);
- применение ультразвука.
Лазеру и ультразвуку отдается предпочтение перед другими используемыми способами. Преимущества этих методов:
- Наносится только микротравма относительно кожного покрова.
- Точечная направленность.
- Умноженная заживляемость.
- Короткое воздействие.
- Безболезненность процедуры.
При образовании кисточки на шейке матки, лечение самостоятельными способами недопустимо. Многие женщины прибегают к народным формам лечения. Нужно учитывать, что непрофессиональная терапия приводит к такому осложнению, как воспаление.
Тут немаловажно, какая бактерия вызвала этот процесс. Микроорганизмы за один короткий цикл способны настолько быстро размножиться, что воспаление переходит и на соседние органы. Поэтому важно чтобы порядок лечения определялся гинекологом.
Источник:
Доброкачественные опухоли шейки матки
К доброкачественным опухолям шейки матки относятся плоскоклеточная папиллома, лейомиома, фибромиома. Встречаются редко. Лечение хирургическое.
Фоновые процессы
Общепризнана клинико-морфологическая классификация патологических процессов шейки матки, утвержденная ВОЗ в 1979 г.: фоновые состояния; предрак (дисплазии); внутриэпителиальный и инвазивный рак.
К фоновым состояниям относятся псевдоэрозия (эктопия шейки матки, эндоцервикоз, эрозированный эктропион), истинная эрозия, лейкоплакия, эритроплакия, полипы.
Эти процессы имеют дисгормональный, воспалительный или посттравматический характер. Морфологически определяют гиперплазию клеток эпителия, приводящую к образованию папиллярных структур.
Характерны отсутствие четкой клинической картины и склонность к рецидивированию.
Лечение противовоспалительное, гормональное, хирургическое.
Предраковые процессы и преинвазивный рак
Предраковые процессы шейки матки включают дисплазии различной степени выраженности (легкая — I, умеренная — II, выраженная — III). Предрак шейки матки — морфологический диагноз. Заболевание может быть клинически представлено эрозией, псевдоэрозией, дискератозом или полипом либо обнаруживаться при цитологическом исследовании не измененного визуально эпителия шейки матки.
Ключевой характеристикой морфологической картины заболевания является наличие атипии клеточных элементов многослойного плоского эпителия без вовлечения в процесс его стромы. При этом определяются нарушение слоистости эпителия и повышение атипической активности клеток.
Для легкой дисплазии характерна умеренная пролиферация клеток базального слоя, захватывающая 1/3 толщи эпителиального пласта.
[attention type=green]При умеренной дисплазии определяются более глубокие патологические изменения, включающие всю нижнюю половину эпителиального покрова шейки матки.
[/attention]Резко выраженная, или тяжелая, дисплазия характеризуется поражением более 2/3 эпителиального пласта со значительной пролиферацией клеток базального и парабазальных слоев, появлением гиперхром-ных клеток, увеличением ядра.
Преинвазивный рак (преинвазивная карцинома, внутриэпителиальный рак, carcinoma in situ) характеризуется морфологической картиной, когда весь покровный эпителий состоит из клеток различной степени атипии, в том числе не отличающихся от раковых, но без признаков инфильтративного роста. Выделяют преинвазивный рак плоского и железистого эпителия; последний возникает из переходного эпителия и называется аденокарциномой in situ. У больных в возрасте до 40 лет чаще поражается влагалищная часть шейки матки, после 45 лет — шеечный канал.
Средний возраст больных около 40 лет. Заболевание не имеет характерных клинических признаков, но может развиваться при длительном существовании фоновых процессов типа эрозии, псевдоэрозии, полипов и пр.
С 70-х годов применяется морфологическая классификация Richart (1968), согласно которой все патологические процессы предзлокачественного характера формулируются как «цервикальная интраэпителиальная неоплазия» (CIN). CIN I соответствует слабой дисплазии, CIN II — умеренной, CIN III — тяжелой дисплазии и преинвазивному раку.
В 90-х годах введена новая терминология (Landberg, 1989), которая рассматривает вышеупомянутые процессы как «сквамозную интраэпителиальную патологию» (SIL) с позиций вирусного инфицирования.
SIL низкой степени (LSIL) является эквивалентом слабой дисплазии (CIN I) и характеризуется наличием диплоидных или полиплоидных образований, а также других патологических состояний шейки матки, при которых обнаружен вирус папилломы человека (HPV) с низким онкогенным риском (типы 6, 11, 42, 43, 44).
SIL высокой степени (HSIL) соответствует умеренной (CIN II), тяжелой дисплазии и преинвазивному раку (CIN III).
Эти образования обычно анеуплоидные, содержат HPV со средним и высоким онкогенным риском (соответственно типы 31, 33, 35, 51, 58 и 16, 18, 45, 56); характеризуются склонностью к прогрессированию в инвазивную карциному.
Диагностика предрака и преинвазивного рака основана на применении цитологического, кольпоскопического, кольпомикроскопического, гистологического методов исследования шейки матки.
[attention type=yellow]Решающим критерием являются результаты гистологического изучения биопсийного материала из шейки матки, полученного с помощью скальпеля либо интраоперационно при конусовидной ножевой или электроэксцизии, а также исследования соскоба слизистой оболочки цервикального канала.
[/attention]Пато-гномоничным морфологическим признаком HPV-инфицирования является обнаружение «воздушных клеток» — койлоцитов.
Лечение. Вначале всем больным проводится консервативное лечение (противовоспалительное, гормональное, противовирусное).
При отсутствии регрессии дисплазии легкой степени в течение 3 мес, а также в случае умеренной дисплазии рекомендуется локальная деструкция (электрическая, холодовая, термическая или лазерная).
Деструкция выполняется тогда, когда патологический очаг визуализируется глазом или кольпоскопически, результат соскоба из цервикального канала отрицательный, отсутствует другая патология на шейке матки.
Во всех остальных случаях (умеренная и тяжелая дисплазия, преинвазивный рак) применяется конизация шейки матки (любой вариант). В случае патологии в цервикальном канале следует предпочесть ножевую конизацию. При сопутствующих заболеваниях со стороны матки или придатков с учетом возраста женщины решается вопрос о гистерэктомии (1 тип).
ЗАПИСЬ НА КОНСУЛЬТАЦИЮ по телефону +7 (812) 951 — 7 — 951
Источник:
Киста матки
Киста матки – это заполненная жидкостью замкнутая полость в матке доброкачественной природы. Киста матки может сформироваться из расположенных в шейке желез, когда при участии неблагоприятных факторов выводной проток цервикальной железы закупоривается, начинает накапливать железистый секрет и постепенно превращается в заполненный жидким содержимым «пузырек».
Реже киста матки формируется в месте расположенного на шейке очага эндометриоза. В этом случае ее источником служит фрагмент ткани эндометрия (слизистого слоя матки). Эндометриоидная киста матки диагностируется крайне редко, чаще эндометриоз шейки представлен скоплением клеток, а не кистой.
Чтобы правильно понимать механизм образования кисты матки, необходимо представлять, как устроена сама матка. Матка образована тремя сегментами – телом, перешейком и шейкой.
Если разрезать матку фронтальным разрезом, можно увидеть, что по форме она напоминает перевернутый треугольник.
В его верхних углах расположены устья фаллопиевых труб, а нижний угол соответствует началу канала шейки матки – внутреннему зеву.
Шейка матки простирается до влагалищной полости. Визуальному осмотру доступна только та ее часть, которая выступает во влагалище. Внутри шейки находится полость (цервикальный канал), выстланная эпителиальными клетками цилиндрической формы.
Слизистая канала образует большое количество складок, они обеспечивают шейке матки хорошую эластичность и растяжимость во время родов. Многочисленные эпителиальные складки делают шеечный канал похожим на веретено.
Источник: https://cmsch71.ru/molochnitsa/kakie-byvayut-obrazovaniya-na-shejke-matki.html