Симптомы и лечение рака ободочной кишки
Рак ободочной кишки – злокачественное новообразование, формирующееся из клеток слизистой оболочки толстого кишечника. По распространенности среди онкопатологий пищеварительного тракта занимает третье место, и составляет примерно 6-15% от общего числа раковых опухолей.
Онкологическое заболевание с одинаковой частотой диагностируется у пациентов обоих полов в возрасте 50-75 лет. Клинические проявления достаточно разнообразны и изменяются в зависимости от места локализации.
Основным методом борьбы с патологией считается хирургическое лечение с дополнительным применением адъювантной химиотерапии.
Распространенный характер роста злокачественных неоплазий позволяет разделить их на три клинико-анатомические формы.
- Экзофитные опухоли с характерным ростом в просвет пораженной кишки и локализацией в правой ее половине. Выделяют узловые, полипообразные, ворсинчато-папиллярные.
- Эндофитные новообразования, не имеющие четких контуров, и развивающиеся в толще кишечной стенки. Чаще всего располагаются в левой половине ободочной кишки. Различают язвенный, циркулярно-структурирующий, инфильтрирующий.
- Смешанные (комбинированные) неоплазии.
Согласно международной морфологической классификации с учетом клеточного строения рак ободочной кишки подразделяются на следующие категории.
| Гистологическая форма карциномы | Встречаемость |
| Аденокарцинома (высоко-, умеренно-, низкодифференцированная) | 90-95 |
| Муцинозная | 10 |
| Перстневидно-клеточная | 4 |
| Сквамозно-клеточная | Менее 1 |
| Аденгосквамозная | -“- |
| Недифференцированная | -“- |
| Неклассифицируемая | -“- |
Симптомы
Рак ободочной кишки имеет определенные клинические проявления, которые зависят от локализации злокачественного образования, степени распространения опухолевого процесса и наличия осложнений. Однако на ранних этапах формирования они не проявляются, что затрудняет выявление патологии и снижает успех лечения.
Ранние проявления
Левая и правая стороны данного органа имеют различные физиологические функции, поэтому реагируют на злокачественный процесс по-разному.
Если опухоль поразила ткани восходящего отдела ободочной кишки, то начальные признаки таковы: боли, урчание и чувство тяжести в животе, снижение или полная потеря аппетита.
Правосторонне поражение приводит к нарушению всасывания питательных веществ, что сказывается на ухудшении процесса пищеварения.
Рак ободочной кишки, развивающийся в нисходящем сегменте, напротив, не связан с болевым синдромом. Его основными признаками становятся запоры, перемежающиеся с диареей, вздутие живота и ощущение плотного тяжелого кома в левой части брюшной полости.
[/attention]В 1970 году А.М.Ганичкиным было выделено 6 клинических форм развития злокачественного образования:
- токсико-анемическая;
- обтурационная;
- энтероколитическкая;
- псевдовоспалительная;
- диспептическая;
- опухолевая (атипичная).
Специфические признаки
Наиболее типичными признаками роста опухоли в ободочной кишке, которые заметны без медицинского обследования, являются:
Нарушение нормального процесса пищеварения. Оно характеризуется вздутием и урчанием в животе, появлением отрыжки, тошноты, редко заканчивающейся рвотой, расстройством стула (запоры, поносы), снижением аппетита.
Болевые ощущения. Неприятный дискомфорт может чувствоваться в нижней части живота, левой или правой стороне. Они имеют тянущий, ноющий характер.
Изменение характеристик каловых масс. Помимо нарушения структуры наблюдается появление примесей большого количества слизи, а в некоторых случаях – кровяных сгустков.
Зависимость от локализации
Рак ободочной кишки может локализоваться в любом ее отделе. Согласно статистике более 50% всех поражений выявляется в области сигмовидной и прямой части. Остальное количество злокачественных опухолей, которых намного меньше, развивается в тканях отдельных участков:
- восходящего отдела;
- печеночного угла;
- поперечной ободочной кишки;
- селезеночного угла;
- нисходящего отдела.
Рак поперечно-ободочной кишки
Определение рака поперечной ободочной кишки возможно на основании таких состояний, как:
- непреходящие боли различной степени интенсивности в брюшной полости;
- постоянное урчание и вздутие живота, сопровождающееся отрыжкой;
- чередование диареи и запоров;
- стремительное снижение массы тела вследствие частых приступов тошноты и рвоты;
- выделение патологических примесей в виде слизи, гноя и крови в процессе опорожнения;
- развитие по нарастающей общих признаков интоксикации – головных болей, слабости, быстрой утомляемости, повышенной температуры тела.
Злокачественные опухоли поперечно ободочной кишки выявляются лишь в 9% от общего количества случаев ракового процесса.
Опухоль восходящего отдела
Рак восходящей ободочной кишки зачастую определяется симптомами, во многом схожими с клиническими проявлениями иных болезней ЖКТ. Для него является характерным:
- формирование болевого синдрома различной локализации – верхней или подвздошной части, области правого подреберья, паха, всей брюшной полости;
- периодическое усиление перистальтики кишечника, при котором отмечается вздутие живота, урчание и чувство распирания вследствие повышенного газообразования, появление отрыжки;
- нарушение нормальной работы кишечника, характеризующееся развитием диареи или запора, а также их чередованием;
- изменение цветовой характеристики каловых масс, которые становятся бурыми из-за значительной примеси крови, а также гноя и слизи;
- образование плотного болезненного инфильтрата с неровной бугристой поверхностью.
Развития патологического процесса восходящего отдела ободочной кишки отмечается в 18% случаев.
При диагностике на раннем этапе прогноз полного излечения составляет 95%.
Образование в нисходящем отделе
В структуре злокачественных патологий рак нисходящей ободочной кишки го составляет не более 5% от общего числа случаев. Вследствие малого диаметра этого сегмента и продвижения каловых масс полутвердой консистенции, ведущим признаком патологии является чередование запоров с частым и жидким стулом. У рака ободочной кишки в нисходящем отделе симптомы определяются:
- формированием частичной или полной кишечной непроходимости вследствие перекрытия просвета тканями опухоли;
- возникновением коликообразных болевых ощущений в брюшной полости;
- присутствием в каловых массах крови в виде небольших сгустков или тонких прожилок (она может быть смешана с испражнениями).
Рак печеночного угла
При развитии рака печеночного угла происходит быстрое перекрытие просвета патологически разрастающимися тканями. Клиническая картина во многом схожа с той, что развивается при раке восходящего отдела. Наблюдается сильный отек слизистой и снижение подвижности кишки. Ее непроходимость становится препятствием для обследования с помощью эндоскопа и взятия биоптата.
Медленная, но постоянная кровопотеря, которая характерна для поражения печеночного изгиба ободочной кишки, приводит к развитию анемии и появлению таких состояний, как головокружения, слабость, шум в ушах, сонливость, быстрая утомляемость, одышка и головные боли.
Опухоль селезеночного изгиба
Рак селезеночного изгиба ободочной кишки проявляет симптомы, схожие с признаками поражения нисходящего отдела. Болевой синдром в большинстве случаев сочетается с повышенной температурой тела, ригидностью (напряжением) мышц брюшной стенки как спереди, так и в левой части.
Нередко происходит скопление каловых масс на участке, расположенном выше опухоли, вследствие чего усиливается брожение и загнивание содержимого. Как результат, наблюдается тошнота, рвота, вздутие живота, задержка стула.
Развитие злокачественного процесса в этой части кишки отмечается у 5-10% пациентов.
Осложнения
Рак ободочной кишки при отсутствии своевременного лечения характеризуется наличием ряда осложнений.
- Обтурационная кишечная непроходимость. Возникает в результате перекрытия просвета патологическими тканями. Считается определяющим признаком при поражении нисходящего отдела (левой стороны) ободочной кишки. Выявляется у 15% пациентов.
- Перифокальные воспалительно-гнойные процессы. Образование абсцессов и флегмон в клетчатке характерно при патологиях в восходящем отделе (правой стороне)пораженного органа. Наблюдается у 10% больных.
- Перфорация кишечной стенки. Отмечается у 2% пациентов, поскольку данное осложнение чаще всего приводит к смертности. Это обусловлено изъязвлением и распадом опухолевых тканей, что вызывает разрыв органа, неизбежное проникновение калового содержимого в брюшную полость и развитие перитонита.
- Прорастание опухолью соседних органов и развитие межорганных свищей (кишечно-влагалищных или –мочепузырных). Характерно для поздних стадий злокачественного процесса. В этом случае прогноз при 5 –летней выживаемости неутешительный.
Лечение
Лечение рака ободочной кишки осуществляется хирургическим методом, дополненным впоследствии медикаментозной терапией и лазерным облучением. Применение комбинированной терапии повышает эффективность лечебных мероприятий.
Определение стратегии выбирается онкологом с учетом типа и локализации опухоли, стадии патологического процесса, и наличия метастазов и осложнений. Также врач сообразуется с возрастом пациента и его общим состоянием.
Следует помнить, что любая патология успешно лечится лишь при раннем ее выявлении.
Хирургическое вмешательство
Для достижения положительных результатов проводится комбинированная терапия. Ведущим методом при данном диагнозе является хирургическое лечение, которое принято разделять на радикальные и паллиативные вмешательства. К первой категории относятся следующие операции.
- Одномоментные – право- или левосторонняя гемиколэктомия, частичное иссечение поперечно-ободочной или сигмовидной кишки, тотальная резекция.
- Двухэтапные – вначале производится удаление части ободочной кишки вместе с опухолью и формирование колостомы (операция Гартмана), затем спустя 5-6 месяцев она устраняется, а выполняется анастомоз (соединение отдельных частей) с целью восстановления непрерывности кишечного тракта.
- Трехэтапные — 1). операция Цейдлера-Шлоффера (выведение искусственного заднего прохода); 2). иссечение части пораженного органа с новообразованием; 3). закрытие колостомы.
- Комбинированные – предполагают резекцию окружающих тканей и соседних органов в случае развития местно-распространенных формах онкопатологии.
Любая радикальная операция на злокачественных опухолях в обязательном порядке сопровождается вмешательством на лимфатических узлах. Объем иссечения зависит от локализации неоплазии и путей ее регионарного метастазирования.
Паллиативные операции проводятся ввиду невозможности резекции опухолевидного образования и осуществляются при раке последней степени. Они предполагают:
- формирование обходного анастомоза;
- создание кишечной стомы (искусственного отверстия для эвакуации каловых масс).
Адъювантная химиотерапия
Ее суть заключается в использовании специфических препаратов цитостатиков, направленных на угнетение раковых клеток, вследствие чего уменьшаются размеры неоплазии.
Как правило, они дополняют оперативное лечение после хирургического вмешательства, или применяются самостоятельно при неоперабельных новообразованиях. Классическим препаратом является 5-ФУ – 5 фторурацил, который используется на протяжении нескольких десяткой лет.
Из современных медикаментов эффективными считаются Иринотекан, Оксалиплатин. Однако их введение может спровоцировать развитие побочных реакций: тошноты, рвоты, появление аллергии.
Радиочастотная абляция
Суть методики заключается в направленном радиационном облучении пораженных патологическим процессом тканей. Она используется как до операции, так и после ее проведения.
В первом случае радиотерапия позволяет уменьшить размеры опухоли, ослабить агрессивность раковых клеток, что облегчает хирургическое вмешательство.
[attention type=red]Во втором ее применение направлено на закрепление результата операции, и минимизации риска возврата рецидива.
[/attention]Как и все прочие методы лечебного воздействия радиотерапия также может вызвать развитие побочных эффектов у пациента. Они характеризуются такими симптомами, как приступы тошноты, обильной рвоты, расстройством пищеварения, нарушением стула (поносом), появлением в каловых массах примесей крови. На фоне ухудшения состояния у пациента снижается аппетит и развивается отвращение к еде.
Прогноз после операции
Рак любого отдела кишечника относится к серьезным заболеваниям. После окончания лечебных мероприятий пациенту надлежит проходить регулярные обследования у онколога с целью своевременного выявления рецидивов. Периодичность осмотров составляет:
- первые два года – каждые 3 месяца;
- на протяжении следующих трех лет – раз в полгода;
- После истечения пятилетнего периода – раз в 12 месяцев.
Какая-то специфическая профилактика онкозаболеваний отсутствует, однако, своевременное раннее выявление онкологии кишечника считается залогом успешного лечения. Прогноз после проведенной операции определяется на пятилетней выживаемости, поскольку именно в этот период имеется высокий процент возврата повторного заболевания. В данном соотношении он выглядит следующим образом:
| Стадия | Выживаемость/% |
| 1 | 90 |
| 2 | 76 |
| 3 | 45 |
| 4 | Не более 5 |
Чем выше стадия и запущеннее процесс, тем сложнее вылечить раковые патологии, вследствие чего пациент теряет шансы на долгую жизнь. Поэтому столь важно предельно внимательно относиться к своему здоровью и вовремя обращаться за медицинской помощью.
Источник: https://easymed-nn.ru/zabolevaniya/onkologiya/rak-obodochnoj-kishki.html
Рак ободочной кишки: первые симптомы, стадии, операция, диагностика и лечение
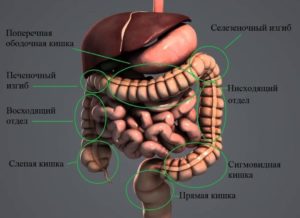
Рак ободочной кишки – это злокачественная болезнь, основанная на изменении структуры и состава слизистой слоя толстой кишки. Код по МКБ-10 C18 «Злокачественное новообразование ободочной кишки».
Ободочная кишка переходит в слепой кишечник и соединяется в ректум. Это один из главных отделов кишечника, однако, не участвующий в перерабатывании поступившей пищи.
Его функция – пропускание через стенки ионов электролитов и водной составляющей.
Карцинома ободочной кишки локализуется на всех участках органа:
- образования в поперечно-ободочной кишке;
- опухоль сигмовидной части;
- поражение восходящей и нисходящей ободочной кишки.
Поражения на любом участке кишки, увеличиваясь по площади, перекрывают кишечный изгиб. Течение болезни начинается без явных признаков, впоследствии присоединяется болевой синдром.
Начинаются запоры, дискомфортные ощущения при испражнении. Кал, проходя изгибы кишечника, травмирует стенки. В каловые массы примешиваются слизь либо кровяные выделения.
Общее состояние больного ухудшается на фоне интоксикации организма.
Далее следует этап кишечной непроходимости, прободение. Открывается кровотечение, идёт метастазирование в близко расположенные органы, первым делом поражаются лимфатические узлы. Возможно отдалённое метастазирование.
По статистическим данным рак ободочной кишки выявлен у большинства больных онкологией ЖКТ. Лидирующие позиции занимает эзофагеальный рак и раковые опухоли желудка. В 5% случаев проявление рака наблюдается в отделе селезёночного изгиба, в печёночном отделе – 8%, а в восходящей кишке в 12% от зарегистрированных случаев.
Мировая статистика указывает на 15% больных, подвергнувшихся заболеваниям ЖКТ. Сюда попадают мужчины и женщины, преимущественно старшего возраста. По географическому расположению частые случаи зарегистрированы в США, Канаде, реже упоминается Азия и европейская часть.
Злокачественный вид образований прогрессирует, касается стран с высокоразвитой экономикой. Люди, страдающие ожирением, максимально подвержены риску поражения раковой опухолью.
Летальный исход поражает 85% больных онкологией, если люди не обращались к врачу и запустили заболевание до критической отметки.
Раковая опухоль в кишечнике
Если возникают подозрения на онкологический тип болезни, лучше обратиться к врачам онкологам либо проктологам для постановки верного диагноза. Лечение состоит из хирургического вмешательства, когда удаляется поражённый участок кишки. Дополнительно проводят курс лучевой терапии, химиотерапии.
Анатомия
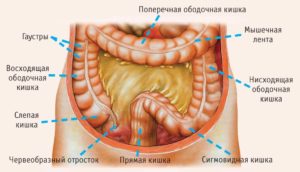
В анатомии кишки выделяют самостоятельные отделы и изгибы.
К отделам относят:
Располагается в правых отделах живота. Является продолжением слепой кишки.
Занимает верхний этаж брюшной полости. Проецируется в надпупочной области, следует за восходящим отделом.
Лежит в левой половине живота, служит продолжением поперечного сегмента, является конечным отделом ободочной кишки. Заканчивается переходом в сигмовидную кишку.
Между частями имеются изгибы:
- Печёночный изгиб ободочной кишки.
Расположен под печенью, справа, в верхнем правом квадранте брюшной стенки. Лежит между концом восходящей части и началом поперечной. Там орган имеет некое расширение.
Находится слева, в верхнем левом квадранте. Простирается между концом поперечного отдела и началом нисходящего, граничит с селезёнкой.
Факторы риска
- генетически обусловленная патология: синдром Линча, семейный аденоматозный полипоз, синдром наследственного неполипозного рака толстой кишки;
- хронические воспалительные патологии кишечника: болезнь Крона, неспецифический язвенный колит (при продолжительности которого более 30 лет, риск развития аденокарциномы возрастает на 60%);
- аденоматозные полипы толстой кишки;
Помимо перечисленного повышают вероятность появления рака хронические запоры (предполагается, что в таком случае воздействие канцерогенных продуктов пищеварения становится более продолжительным), избыток в рационе жиров и красного мяса, злоупотребление алкоголем повышает риск развития аденокарциномы кишечника на 21%; курение – на 20%.
Классификация
Выделяют несколько критериев классификации. В зависимости от типа тканей и клеток, из которых сформирована опухоль, различают:
Формируется из тканей эпителиального типа. Является самой распространённой формой. Хорошо поддаётся химиотерапевтическому лечению.
В ней преобладает мутация и перерождение железистых элементов. Стоит на втором месте по распространённости. Склонен к быстрому прогрессированию. Не всегда поддаётся лечению химиопрепаратами.
Источник: https://AptekaTamara.ru/zhkt-zabolevaniya/rak-voshodyashchej-obodochnoj-kishki.html
Ободочная кишка — где находиться и симптомы заболевания
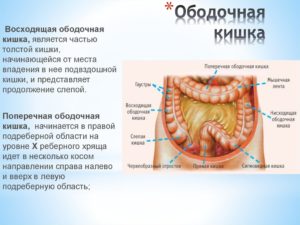
Ободочная кишка – это основной отдел толстого кишечника, простирающийся от слепой до прямой кишки. Общая длина – около 1,4-1,6 метра. Выделяют несколько частей данного образования:
- восходящий отдел (23-25 см);
- поперечно-ободочный отдел (54-57 см);
- нисходящий отдел (21-23 см);
- сигмовидная кишка (46-48 см).
Внутренний диаметр ободочной кишки постепенно уменьшается по мере приближения к анальному отверстию и составляет от 8 до 4 см. Кишка расположена в брюшной полости и имеет форму незамкнутого кольца. Проецируется на переднюю брюшную стенку во всех областях, кроме пупочной.
Внутренняя часть полостного образования представлена слизистой оболочкой с множеством ворсинок, затем идёт подслизистая основа и слой гладкомышечных клеток, обеспечивающих адекватную перистальтику.
Ободочный отдел кишечника не принимает прямого участия в процессах пищеварения. Он ответственен за всасывание воды и большого количества солей. Жидкий химус, попадающий из тонкого кишечника, становится более твёрдым, и формируются конечные каловые массы.
Заболевания ободочной кишки
Данный отдел кишечника склонен к развитию множества патологий. Рассмотрим самые часто встречающиеся.
| Название патологии | Этиология и патогенез | Симптоматика | Диагностика |
| Неспецифический язвенный колит – воспалительное поражение с образованием язвенно-некротических дефектов. | Различные причины (попадание пищевых аллергенов, воздействие продуктов жизнедеятельности физиологической и патологической микрофлоры) приводят к образованию антител к эпителиальным клеткам. Иммунные клетки разрушают слизистую оболочку с образованием язв. | Обильная диарея до 30-40 раз в день. В каловых массах определяется множество слизи, гноя и крови. Общее состояние тяжёлое: постоянные боли по всему толстому кишечнику, живот вздут и резко болезненный при пальпации. Возможно появление патологий со стороны других органов и систем: анемия, жировая дистрофия печени, обезвоживание. | Подтверждают диагноз:
|
| Дивертикулы – мешковидные выпячивания стенки кишечника в брюшную полость. | Может быть врождённым или приобретённым. Первый тип развивается на фоне аномалий развития (дефект мышечного слоя). Приобретённые возникают из-за хронических запоров, травматических повреждений кишечника, длительно протекающих инфекционно—воспалительных процессов. Локализация: места вхождения сосудов, в которых нет гладкомышечных клеток. | Отсутствуют. При инфицировании выявляются признаки колита: боль и вздутие, диарея, тошнота, рвота, повышение температуры тела. | Обычно обнаруживается случайно при:
|
| Полипы – доброкачественные пролиферативные образования, склонные к малигнизации в 1% случаев. | Мутация клеток начинается на фоне хронических запоров, грубых погрешностях в пище (большое число животных жиров, рафинированных масел и отсутствие клетчатки). Реже – воздействие канцерогенных веществ, употреблённых вместе с пищей (красители, консерванты и т.п.). | Обычно больные жалоб не предъявляют. Иногда могут наблюдаться слизистые и геморрагические выделения из прямой кишки, расстройства пищеварения (диарея, запор, вздутие живота). | Для определения локализации и установления типа опухоли применяют:
|
| Рак ободочной кишки – злокачественная опухоль. | Болеют лица старше 50 лет, имеющие наследственную отягощённость по онкопатологии кишечника. К факторам риска относят:
| Кровотечения (в 45% случаев кровь вытекает из анального отверстия после акта дефекации «струёй»). Реже наблюдаются болевой синдром, нарушение стула (диарея или запор), тенезмы (ложные позывы к дефекации). |
|
| Аномалии и пороки развития – нарушения эмбриогенеза, приводящие к грубым дефектам строения и расположения ободочной кишки. Чаще встречаются: дистопии (изменение расположения отдельных отделов), удвоение участка кишки, стеноз (полное перекрытие просвета). | Воздействие тератогенных факторов на формирующийся плод. Наиболее опасными являются периоды с 4 по 5 и с 11 по 13 недели органогенеза. | Клиническая картина всегда индивидуальна и зависит от степени нарушений (от изменения стула до полной кишечной непроходимости) | Диагностируется в раннем возрасте на фоне значительных нарушений работы ЖКТ. Для постановки точного диагноза могут быть использованы УЗИ, КТ, МРТ, колоноскопия (у детей применяется редко). |
| Сигмоидит – воспалительное поражение сигмовидной кишки | Основная причина сигмоидита – инфицирование бактериальными (реже – вирусными) агентами. В роли предрасполагающих факторов выступают анатомические особенности (S-образная форма), наличие НЯК или болезни Крона, дивертикулы. | Беспокоят сильные схваткообразные боли в нижних отделах живота. Акт дефекации болезненный, бывают ложные позывы. Стул всегда жидкий с неприятным запахом (до 10-15 раз в сутки). Общее состояние тяжёлое: гипертермия (до 40 градусов), слабость, головные боли. | Диагноз устанавливается посредством эндоскопического обследования и исследования кала. |
Лечение заболеваний ободочной кишки
При выявлении пороков развития показано только хирургическое лечение. В ходе операции восстанавливается проходимость кишечной трубки. Если аномалия не проявляется клинически, то её не лечат.
При подозрении на опухоль сперва проводится взятие биопсии с последующим гистологическим исследованием для установления типа пролиферации. Доброкачественные образования могут быть удалены эндоскопическими методами, злокачественные – только хирургически (удаление поражённого участка с захватом здоровых тканей минимум на 5 см).
Дивертикулы требуют назначения курсов антибиотикотерапии для профилактики инфекционных осложнений. При перфорации мешковидного образования или развития флегмоны поражённый участок кишечника удаляется. Доступ – срединная лапаротомия.
Неспецифический язвенный колит – неизлечимая патология. Лекарственные средства в 80% случаев позволяют добиться ремиссии и частичного заживления язвенных образований.
[attention type=green]Используются глюкокортикостероиды (для подавления аутоиммунного процесса), вяжущие средства («скрепляют» каловые массы и предотвращают обезвоживание), антибиотики (в целях профилактики осложнений).
[/attention]По показаниям проводится инфузионная терапия.
Если течение колита осложняется абсцессами, флегмоной, перфорацией, перитонитом, то проводится оперативной вмешательство, заключающееся в удалении участка кишки и санации брюшной полости. Гнойные полости дренируются. Прогноз, как правило, при развитии осложнений неблагоприятный.
| Название лекарственного средства | Фармакологическая группа | Способ применения |
| Цефтриаксон | Антибактериальное средство широкого спектра действия, цефалоспорин. | По 1-2 таблетке (1,0) 1 раза в сутки. |
| Фуразолидон | Противомиробный и противопротозойный препарат, нитрофуран. | По 2 таблетки (0,1) 4 раза в сутки. Максимальная продолжительность лечения – 12 дней. |
| Преднизолон | Глюкокортикостероид | До 40 мг в сутки, 1 раз в день. |
| Танальбин | Вяжущее средство растительного происхождения. | По 1 таблетке (0,5) 2 раза в день. |
| Висмута нитрат | Вяжущее средство | По 0,5 за 30 минут до еды 3 раза в сутки. |
Болезнь Крона
Болезнь крона – полисистемное заболевание с развитием гранулематозного воспаления в желудочно-кишечном тракте и изменениями со стороны других органов: суставов (артриты), кожи (пиодермия или узловая эритема), глаз (увеиты, ириты, иридоциклиты), слизистых оболочек (афтозный стоматит).
Частота встречаемости различается в различных странах. В Европейских государствах – от 5 до 50 человек на 100 000 населения. Статистические данные в России неизвестны.
Этиология и патогенез
Основная причина – это генетическая предрасположенность. На фоне различных провоцирующих факторов (токсины бактерий, грубые погрешности в диете и т.п.) происходит сбой в работе иммунной системы. Местные факторы не в состоянии контролировать течение воспалительного процесса, который в норме протекает в толстом кишечнике в ответ на наличие микрофлоры.
Клиническая картина
Симптоматика неоднородна и неспецифичная. Патология длительно протекает бессимптомно. Затем обнаруживаются следующие признаки:
- Диспепсические расстройства. У 5 % больных имеются изменения стула (запор или диарея), боли в области эпигастрия, тошнота и рвота.
- Болевой синдром. Болезненные ощущения встречаются редко (в 3% случаев). Они не интенсивные и локализуются в нижних квадрантах живота.
- Снижение массы тела (из-за нарушения всасывания питательных веществ).
- Выделение слизи и крови из анального отверстия. При инфицировании возможно окрашивание каловых масс гноем.
Диагностика
Назначаются такие методы исследования, как:
- Общий анализ крови (снижение эритроцитов, гемоглобина и гематокрита).
- Биохимическое исследование крови (повышены СРБ, ферменты печени — АЛТ и АСТ).
- Исследование кала (наличие крови, слизи, гноя, множество непереваренных пищевых волокон).
- Ультразвуковое исследование. Отмечаются воспалительные изменения стенки (утолщение, складчатость), ослабление или усиление перистальтики, в редких случаях – абсцессы.
- МРТ и КТ – позволяют установить точную локализацию очага поражения и всех возможных осложнений.
- Рентгенологическое исследование.
- Колоноскопия – визуальная оценка воспалительных изменений.
Заболевания ободочной кишки: симптомы и признаки патологий, лечение
Ведущими факторами развития заболеваний ободочной кишки являются малоподвижный образ жизни, неправильный режим и рацион питания (отсутствие растительной клетчатки, преобладание белковой пищи и жиров), чрезмерное употребление лекарственных средств и вредные привычки.
Симптомы патологии ободочной кишки
Заподозрить, что с ободочной кишкой возникли проблемы, можно по следующим симптомам:
- Боли. Они бывают ноющими, спазмирующими. Локализация неприятных ощущений – левая и правая нижние области живота, зона выше и ниже пупка. Спазмы и болезненность заставляют больного идти в туалет, так как акт дефекации приносит облегчение. Связи между едой и появлением болей обычно нет, исключение – воспалительные процессы в поперечной ободочной кишке, которая расположена под желудком и реагирует рефлекторными сокращениями на его чрезмерное наполнение.
- Хронические запоры. Отмечается редкий стул (менее 3 раз в неделю), затрудненная дефекация, чувство неполного опорожнения кишечника.
- Диарея. Беспокоит постоянно, либо появляется эпизодически, чередуясь с запорами.
- Вздутие живота. Возникает после употребления пищи, которая обычно не вызывает появление этого симптома.
- Метеоризм – избыточное скопление и выделение газов в кишечнике.
- Прожилки крови и слизи в кале.
Заболевания ободочной кишки
Болезни ободочной кишки делят на следующие категории:
- врожденные (болезнь Гиршпрунга и пороки развития – удвоение, сужение, заращение части кишечника);
- приобретенные (все заболевания ободочной кишки, которые возникают на протяжении жизни);
- воспалительные (язвенный колит, болезнь Крона, инфекционный колит);
- невоспалительные (полипоз, дивертикулез, дискинезия);
- предраковые (болезнь Крона, язвенный колит, семейный полипоз);
- злокачественные (рак ободочной кишки).
Неспецифический язвенный колит
Неспецифический язвенный колит – хроническое воспаление ободочной кишки, которое проявляется язвами и зонами некроза, не выходящими за пределы слизистой оболочки. Точные причины этого заболевания неизвестны, но факторы, которые провоцируют развитие язвенного воспаления, определены:
- генетическая предрасположенность;
- дисбаланс кишечной микрофлоры;
- пищевая аллергия;
- стрессы.
Болеют неспецифическим язвенным колитом преимущественно молодые люди. Характерные симптомы недуга:
- кровь и гной в испражнениях;
- поносы;
- ложные позывы сходить в туалет.
Болезнь Крона
Болезнь Крона – воспалительный процесс, распространяющийся на все отделы кишечной трубки и затрагивающий все ее слои (слизистый, мышечный, серозный), приводит к формированию язв и рубцовых изменений в стенке толстой кишки. Среди возможных причин этого заболевания присутствуют:
- аутоиммунные нарушения;
- генетические мутации;
- инфекционные факторы.
Ведущие симптомы болезни Крона:
- хроническая диарея (длится более 6 месяцев);
- потеря веса и аппетита;
- разнохарактерная боль в животе.
Полипы ободочной кишки
Полипы – доброкачественные выросты слизистой оболочки, которые могут перерождаться в рак. Если полипов обнаруживается много, больному диагностируют полипоз кишечника. Причины:
- хронический воспалительный процесс в ободочной кишке;
- склонность к запорам;
- любовь к тяжелой мясной пищи и рафинированным жирам;
- наследственность, которая играет основную роль при семейном полипозе.
Больные могут длительное время не ощущать патологии, но с увеличением количества и размеров новообразований появляются следующие симптомы:
- «кишечный дискомфорт»;
- кровь в кале;
- хронические поносы и запоры.
Дивертикулез ободочной кишки
Дивертикулез толстого кишечника – множественные выпячивания стенки ободочной кишки в сторону брюшной полости, сформированные слизистой и серозной оболочкой. Основные причины данного заболевания:
- неправильное питание;
- гиподинамия;
- застой каловых масс;
- метеоризм.
Дивертикулез может осложняться воспалением, кровотечением и прободением (прорывом) с развитием перитонита. Специфической симптоматики дивертикулез не имеет – больных беспокоит периодическая боль и вздутие живота, проблемы с опорожнением кишечника.
Болезнь Гиршпрунга
Болезнь Гиршпрунга – нарушение иннервации части ободочной кишки врожденного характера, сопровождающееся задержкой отхождения кала.
Проявляется это заболевание вскоре после рождения сильным метеоризмом и беспокойством новорожденного. С возрастом, когда ребенок начинает кушать плотную пищу, появляются упорные запоры.
Опорожнить кишечник без клизмы больной не может. На фоне длительного застоя кала развивается интоксикация организма.
Инфекционный колит
Инфекционный колит – воспаление ободочной кишки, вызванное попаданием в пищеварительный тракт болезнетворных микробов (шигелл, «плохих» кишечных палочек) из окружающей среды или же активацией условно-патогенной микрофлоры, которая живет в кишечнике. Ведущие симптомы патологии:
- болезненные спазмы в животе;
- урчание;
- повторяющаяся диарея;
- повышение температуры тела, озноб;
- выраженная слабость.
При обильном поносе развивается обезвоживание.
Врожденные аномалии
Эта группа заболеваний развивается внутриутробно из-за действия на эмбрион тератогенных факторов (радиации, лекарственных средств, наркотиков и т.п.).
Чаще всего встречается неправильное размещение ободочной кишки, удлинение отдельных ее частей, проявляющееся после рождения запорами и сильными коликами.
Реже обнаруживаются сужения и полные заращения кишечной трубки, которые диагностируются у новорожденных по отсутствию отхождения мекония (первородного кала).
Дискинезия ободочной кишки
Дискинезия кишечника – расстройство моторики функционального характера, не связанное с какими-либо поражениями кишечной стенки. Основными причинами данной патологии являются:
- хронические стрессы;
- нарушения со стороны вегетативной нервной системы.
Больные с дискинезией ободочной кишки жалуются на:
- периодический дискомфорт (болезненность, тяжесть) в животе;
- разжижение стула;
- большое количество слизи в кале.
Рак ободочной кишки
Основная статья: Рак кишечника
Рак ободочной кишки – наиболее часто встречающееся онкологическое заболевание среди людей старшего возраста.
Факторами риска являются:
- Предраковые процессы в кишечнике.
- Наследственная склонность.
- Преобладание в рационе жирной белковой пищи.
- Злоупотребление алкоголем.
На ранней стадии рак ободочной кишки протекает бессимптомно. С прогрессированием недуга у больных появляется ряд жалоб:
- кровь в кале;
- запоры;
- постоянный дискомфорт в животе;
- выраженная слабость.
Диагностика
Выявлением и лечением патологий ободочной кишки занимается проктолог. В план обследования пациентов с симптомами заболеваний этого органа входит:
- Колоноскопия. Эндоскопическое исследование толстого кишечника осуществляется через задний проход. Эндоскопист в реальном времени осматривает слизистую оболочку органа и производит забор материала с подозрительных участков для гистологического анализа.
- Ирригоскопия. Этот метод рентгенологической диагностики с контрастированием позволяет хорошо визуализировать дефекты кишечной стенки, выявить новообразования и пороки ободочной кишки.
- Гистологическое исследование. Изучение морфологии взятого в кишечнике образца ткани является самым достоверным способ диагностирования рака, язвенного колита, болезни Крона и Гиршпрунга.
- Копрограмма. Исследование мазков кала под микроскопом проводится для выявления признаков и возможных причин воспалительного процесса в тонком кишечнике, оценки эвакуаторной функции кишечного тракта.
- Посев кала на микрофлору. При подозрении инфекционной природы воспалительного процесса этот анализ дает возможность поставить точный диагноз и выделить возбудителя, что крайне важно для подбора антибактериального лечения.
Рекомендуем почитать:
Подготовка и проведении ректороманоскопии
Рекомендации по профилактике и терапии
Каждое из перечисленных заболеваний ободочной кишки имеет свою тактику лечения. При язвенном колите и болезни Крона больным показаны салицилаты, гормоны и иммуносупрессанты. Если воспаление кишечника имеет инфекционную природу – антибактериальная терапия.
При дискинезии ободочной кишки пациента направляют для лечения к невропатологу или психотерапевту. Выраженный дивертикулез, полипоз, аномалии ободочной кишки, болезнь Гиршпрунга – это показания для оперативного лечения.
При раковой опухоли проводится комплексное лечение с учетом стадии злокачественного процесса.
Чтобы свести к минимуму риск развития заболеваний ободочной кишки необходимо включать в рацион растительную пищу, избегать вредных жиров, своевременно принимать меры для устранения запора и быть внимательным к своему здоровью.
В случае появления описанных в статье симптомов следует сразу же обращаться к проктологу. После 50 лет желательно ежегодно посещать этого специалиста и регулярно проходить колоноскопию, даже если со стороны работы кишечника нет никаких жалоб.
Источник: https://ProKishechnik.info/zabolevaniya/obodochnoj-kishki.html