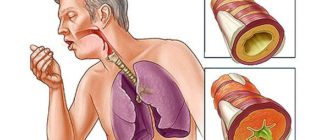
Периферический рак правого или левого легкого: что это такое, симптомы и лечение
Онкологическая патология бронхо-легочной системы представляет собой довольно серьезную проблему. Легкие – орган, не имеющий болевых рецепторов в своей структуре. Поэтому боль, как симптом поражения, появляется на довольно поздних стадиях заболевания. В статье рассмотрены основные аспекты этиологии, клиники, диагностики и лечения периферического рака легких.
- Особенности верхушечной локализации опухоли
- Паранеопластический синдром
- Метастазирование
Этиологические факторы
До конца не совсем понятно, что же конкретно вызывает периферический рак легкого. Однако точно определены те факторы, которые могут поспособствовать появлению этого заболевания и его быстрому прогрессированию.
Любая опухоль легкого развивается быстрее при курении. Стаж систематического вдыхания никотина непосредственно влияет на степень угрозы развития онкологической патологии. К тому же, чем больше сигарет за сутки использует пациент, тем более выраженными будут хронические воспалительные и дегенеративные изменения эпителиальной выстилки дыхательных путей и легких.
Периферическая форма ракового поражения бронхо-легочной системы возникает в большей степени не бронхогенным путем (вдыхание канцерогенных соединений), как центральный рак, а гематогенно.
Например, вдыхание асбеста или металлов с канцерогенным действием приводит к появлению центрального рака легких. Он поражает крупные бронхи.
[/attention]Периферический рак легких возникал чаще у тех лиц, у которых в крови была повышена концентрация тех же канцерогенных соединений.
Экологическая обстановка оказывает существенное влияние на риски появления онкопатологии легочно-бронхиальной системы. Жители городов и мегаполисов подвержены колонизации дыхательных путей ирритантами и поллютантами различного химического состава.
Хроническое воспаление бронхов – весомый фактор риска. Это касается пациентов с хронической бронхообструктивной болезнью и бронхитами.
Любое воспаление, протекающее длительно, может стать фактором озлокачествления. Особенно, когда речь идет об органах, выстланных эпителиальными клетками.
Наследственность, замыкая этот перечень, на деле занимает далеко не последнее место среди возможных причин онкологической трансформации нормальных клеток. Имеют значение не только опухоли легких или бронхов, но и раковый процесс любой локализации.
Симптоматика заболевания
Периферическое объемное образование, локализованное в любом легком, оказывает объемное давление либо на бронхи, либо прорастает плевру, либо другие соседние структуры и органы в зависимости от размеров. Современные доктора-онкологи выделяют несколько групп клинических проявлений.
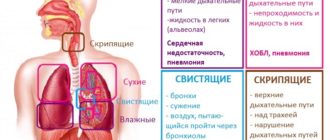
Первая группа симптомов представляет собой признаки интраторакального распространения опухолевой массы. Однако, в отличие от бронхогенного (центрального) рака периферическая форма онкологического заболевания проявляется не так четко.
Кашель появляется при значительных размерах. То же касается кровохарканья. Этот симптом знаменует деструкцию опухолевого конгломерата или же прорастание бронха с нарушением целостности его слизистой.
[attention type=red]Боль за грудиной и одышка тоже более типичны для рака центрального происхождения. Но известно, что при больших размерах периферическая форма клинически становится неотличимой от бронхогенной.
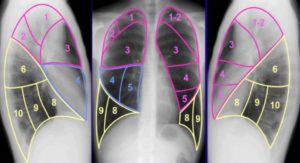
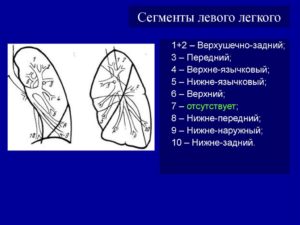
[/attention]Охриплость голоса возникает при поражении левого возвратного нерва. Периферический рак левого легкого довольно часто сопровождается этим ярким синдромом. Но пациент жалуется на это уже при серьезных размерах образования. Периферический рак верхней доли левого легкого – редкая находка у молодых пациентов.
Там чаще локализуется туберкулезное поражение. Но с возрастом первый и второй сегмент становятся местом локализации периферической злокачественной опухоли.
Периферический рак нижней доли левого легкого (равно, как и правого) встречается реже, чем пневмония. Это второе по частоте встречаемости заболевания этой области.
Клинические особенности опухоли описываемой локализации представить сложно.
Чаще все-таки развивается периферический рак правого легкого. Это связано с анатомическими особенностями ветвления бронхов. Периферический рак верхней доли правого легкого встречается чаще у пожилых пациентов. Выявление рентгенологических изменений в этой области требует дополнительного исследования с помощью томографической методики.
С учетом синтопии легких на поздних стадиях болезни развиваются симптомы поражения соседних органов. Дисфагия часто беспокоит пациентов при вовлечении стенки пищевода. При распространении опухоли на сердечную мышцу или перикард возникают функциональные нарушения: аритмии, гипертония или гипотония.
Особенности верхушечной локализации опухоли
Апикальный рак развивается не так часто, как опухоли вышеописанных локализаций. Следует отметить, что верхушка легкого – излюбленная локализация туберкулезного процесса. Поэтому необходимо исключить в первую очередь именно это хроническое инфекционное заболевание.
Рак верхушки легкого протекает с довольно четкими симптомами, которые недооцениваются врачами смежных специальностей.
Так, боли в области плечевого сустава, сопровождающиеся атрофическими изменениями мышц предплечья, ревматологами и терапевтами расцениваются как проявление плечелопаточного периартрита или остеоартроза.
Верхушечный рак легкого носит в литературе иное название – рак Панкоста. Симптомокомплекс при этой локализации называется также.
Он включает поражение 1 и 2 ребра, выявляемое на рентгенограмме легких. Характерен симптом Горнера, который включает триаду признаков:
- миоз – сужение зрачка,
- энофтальм,
- птоз (опущение) века на стороне поражения.
Эти проявления связаны с вовлечением в процесс симпатического ствола.
Паранеопластический синдром
Речь идет о нарушении гормонального фона и метаболических сдвигов, вызванных опухолевым процессом. Чаще всего развитие четкого и очевидного паранеопластического синдрома связано с немелкоклеточным вариантом периферического рака.
Типично выраженная мышечная слабость. Она может сопровождаться появлением судорожного синдрома. Это связано с гипомагниемией.
[attention type=green]Эндокринные изменения касаются в большей степени кушингоидного синдрома. В рамках гиперкортицизма развивается повышенное артериальное давление. Может беспокоить потемнение кожного покрова (гиперпигментация) сначала в области сгибов и складок, затем диффузное.
[/attention]Отеки также могут свидетельствовать о паранеопластическом синдроме. Но они могут быть также вызваны синдромом верхней полой вены при сдавлении этого сосуда опухолью извне и последующем тромбозе.
Метастазирование
Возникновение отсевных очагов – неизбежная часть ракового процесса. Метастазы опухолей легких распространяются тремя путями:
- Основной путь – лимфогенный. Это связано с тем, что легкие – парный орган, имеющий густую сеть лимфатических капилляров, которые несут лимфу в более крупные лимфатические коллекторы.
- Гематогенный.
- Контактный или имплантационный. Он приводит к развитию канцероматоза плевральных листков.
Лимфогенный путь считается основным. Поражаются сначала региональные узлы. Возможно контралатеральное метастазирование. В зависимости от того, какие лимфатические коллекторы поражены раковыми клетками, онкологи классифицируют заболевание.
Гематогенно метастазы распространяются по различным органам. Довольно часто поражаются надпочечники. При этом выявляются симптомы недостаточности функции этого органа: слабость, падение артериального давления, аритмии (ощущения перебоев в работе сердца), электролитные сдвиги в лабораторных анализах.
Рентгенограмма грудной клетки и исследование черепа при помощи рентгена или компьютерной томографии выявляет поражение костей. Примерно у пятой части пациентов можно встретить метастазы именно там.
Выявление метастатических очагов в головном мозге и печени встречается с одинаковой частотой. Поэтому второй этап диагностики включает ультразвуковое исследование органов брюшной полости и томография черепа.
Диагностические мероприятия
Скрининговый метод обнаружения заболевания – флюорография. Сегодня кратность этого исследования – один раз в год.
Периферический рак легкого протекает очень быстро. Поэтому доктора любых специальностей должны обращать внимание на клинические проявления.
Обычно «,малые», симптомы остаются незамеченными. А именно они свидетельствуют о том, что болезнь только начинается. К сожалению, они очень неспецифичные, и сами пациенты по поводу их появления редко обращаются за консультативной медицинской помощью. Что же относится к этим симптомам?
- похудение без очевидных причин,
- немотивированный отказ от пищи,
- слабость,
- депрессивные расстройства,
- потеря интереса к жизни,
- ощущения неполного вдоха,
- головные боли,
- расстройства сна.
Общий анализ крови может выявить ускорение СОЭ. При значительном превышении нормальных показателей необходимо начать поиск онкопатологии. Также характерна анемия – снижение уровня гемоглобина. При детальном исследовании выясняется ее перераспределительный характер (сидероахрестическая анемия).
Биохимический анализ крови выявляет повышение уровня кальция и снижения концентрации магния. Может быть увеличен уровень С-реактивного белка.
Рентгенография показательна на поздних стадиях. Признаки периферического рака легких мало чем отличаются от проявлений бронхогенной опухоли на снимке, особенно на поздних стадиях.
[attention type=yellow]Существуют особые формы периферического рака легких. Шаровидная опухоль на рентгене видна как круглая тень. Контуры ее неровные. Клинически, стоит сказать, она редко себя проявляет. Это связано с тем, что шаровидный рак исходит из клеток бронхов 4 порядка.
[/attention]Параканкрозная пневмония – воспаление ткани легкого, окружающей объемное образование. На фоне лечения с помощью антибиотиков размеры опухоли заметно уменьшаются, но рентгенолога должно насторожить появление лучистости вокруг фокуса затемнения. Это говорит о воспалении лимфатических сосудов – лимфангоите.
Полостная форма периферического рака легких представляет собой образование, которое подверглось распаду в своей центральной части. Это связано с ишемией ткани. На рентгенограмме это будет кольцевидная тень с горизонтальным уровнем жидкости. Контуры неровные.
Второй этап диагностики носит уточняющий характер. Он необходим для того, чтобы определить форму болезни, распространенность опухоли, ее гистологическую структуру, степень дифференцировки, гормональную активность.
Необходимо выявить наличие метастазов, ведь все это влияет на прогноз и тактику лечения. Для того чтобы понять размеры и степень вовлечения соседних органов и структур, необходимо провести томографию. Медиастиноскопия, бронхоскопия, торакоскопия призваны оценить, поражено ли средостение, сердце, пищевод, плевра, лимфатические коллекторы.
Пункция с трасторакальным доступом позволяет осуществить забор биологического материала на цитологическое обследование. Клеточный состав, дифференцировка клеток, гистохимические особенности позволят оценить операбельность ситуации.
Метастазы часто локализованы в мозге, печени. Ультразвуковое исследование органов брюшной полости необходимо для визуализации печени. Головной мозг исследуется при помощи томографии.
Часто вовлекаемые надпочечники тоже нужно обследовать. МРТ – неотъемлемая методика для достижения этой цели. Сканирование костных структур организма и рентгенография выявляют очаги в костях. Бронхоскопический этап важен для дифференциальной диагностики. Им не стоит пренебрегать, но в то же время направлять пациентов на такое исследование нужно по показаниям.
Подходы к терапии и прогноз
Лечить рак легких можно двумя способами: хирургическое вмешательство и лучевая терапия. Первый метод имеет целесообразность далеко не всегда.
Если метастазов нет, а размеры опухоли не превышают 3 см в диаметре, и при этом не вовлечены соседние структуры, показана лобэктомия. Это удаление доли легкого. Довольно большой объем операции продиктован большим количеством рецидивов. К тому же, этого требуют правила абластики и антибластики, на которых зиждется онкохирургия.
При поражении изолатеральных лимфатических коллекторов (на одной стороне) первого порядка метастатическими очагами также может быть оправданна лобэктомия. Но отечественные онкохирурги предпочитают удаление целого легкого – пульмонэктомию.
Прорастание опухолью пищевода, метастазы в контралатеральные лимфатические узлы, отдаленные органы – мозг, печень, надпочечники – противопоказания к операции. Также тяжелая сопутствующая патология в стадии декомпенсации будет препятствовать хирургическому вмешательству.
На эти случаи используется лучевая терапия. Она может быть дополнением к операции. Тогда это лечение возникшего периферического рака одного или обоих легких называется комплексным.
[attention type=red]Лучевое воздействие на образование целесообразно перед операцией, чтобы уменьшить размеры опухоли. На выживаемость влияет множество факторов. Они связаны как с характеристиками опухолевого процесса, так и с общим состоянием пациента:
[/attention]- Степень прорастания соседних органов отягощает прогноз хотя бы потому, что делает раковое образование неоперабельным.
- Метастазы ухудшают функциональную активность важных органов – мозга и печени, а также надпочечников.
- Кахексия – финальный этап раковой болезни.
- Отсутствие метастазов и поражения большого числа лимфатических коллекторов с выполненным оперативным вмешательством многократно увеличивает такой важный статистический показатель, как пятилетняя выживаемость.
- Декомпенсация сердечных и почечных заболеваний вне зависимости от онкологических характеристик отягощает прогноз.
Таким образом, главная проблем онкологиии – своевременная диагностика и адекватное лечение. Периферический рак легкого при внимательном отношении к собственному организму может быть вовремя выявлен и успешно пролечен.
Загрузка…
Источник: https://prof-medstail.ru/bolezni-legkih/perifericheskoe-obrazovanie-v-legkom-simptomy-i-lechenie
Правосторонняя сегментарная пневмония: как распознать и что делать
Данный вид пневмонии больше присущ взрослому населению
В статье рассказано о таком заболевании, как сегментарное воспаление легких. Описаны симптомы и методы лечения.
Наиболее частая форма воспаления легких — правосторонняя сегментарная пневмония. Правое легкое условно делится на 10 бронхолегочных сегментов, каждый из которых вентилируется отдельным бронхом и кровоснабжается ответвлением легочной артерии.
Инфекционное поражение одного из сегментов вызывает сегментарное воспаление легких. Заболевание протекает достаточно легко и в большинстве случаев лечится амбулаторно.
Как развивается
Правосторонняя сегментарная пневмония у взрослых бывает вызвана разнообразными причинами. В большинстве случаев это бактериальное поражение стрептококками, пневмококками, гемофильной палочкой, хламидией, легионеллой.
Так же пневмония может быть вызвана вирусами гриппа, парагриппа, аденовирусом. Заражение происходит воздушно-капельным путем, в связи с попаданием микроорганизмов из верхних дыхательных путей и значительно реже при распространении микробов из других очагов воспаления.
Провоцирующими факторами являются снижение иммунитета, частые простудные заболевания, переохлаждение, курение, экссудативно-катаральный диатез у детей.
Гемофильная инфекция — одна из частых причин развития сегментарной пневмонии
Симптомы
Заболевание имеет достаточно характерную клиническую картину.
Более тяжело протекает правосторонняя полисегментарная пневмония, когда происходит поражение нескольких участков доли легкого сразу. В этом случае имеется более выраженная интоксикация и лихорадка. При перкуссии и аускультации отмечается обширное поражение легочной ткани.
Основные проявления сегментарного воспаления легких:
- повышение температуры до 39-40 градусов;
- влажный кашель с обильной мокротой;
- одышка;
- учащение дыхания;
- дыхательная недостаточность;
- тахикардия;
- снижение артериального давления.
Сегментарная пневмония характеризуется острым началом и сопровождается головной болью, вялостью, отсутствием аппетита, нарушением сна, повышенной потливостью. В тяжелых случаях возникает спутанность сознания.
Диагностика
Для того, чтобы установить диагноз, врач проводит ряд мероприятий:
- Сбор анамнеза и физикальный осмотр. При прослушивании выявляются крепитация и хрипы над пораженным сегментом, ослабленное жесткое дыхание. У 25% пациентов при аускультации не выявляется изменений, что затрудняет диагностику.
- Рентген. Для того, чтобы определить локализацию очага воспаления проводится рентгенография в прямой и боковой проекциях. На снимке просматривается затемнение пораженного сегмента.
- Анализ крови. Выявляется сдвиг лейкоцитарной формулы влево, ускорение СОЭ, лейкоцитоз.
- Анализ мокроты. Проводится бактериологический посев для выявления вида возбудителя заболевания, изучается его чувствительность к антибактериальным препаратам для назначения эффективного лечения.
Для уточнения данных рентгенологического исследования проводится томография органов грудной клетки. Цена процедуры высока, поэтому она применяется в крайних случаях.
Правосторонняя сегментарная пневмония на рентгенограмме
Дифференциальная диагностика
Заболевание следует отличать от других болезней со сходными проявлениями.
Таблица №1. Дифференциальная диагностика сегментарной пневмонии:
ПризнакПневмонияБронхитТуберкулезОбщее состояниеСимптомы выражены ярко. Лихорадка, головные боли, тахикардия, сильная одышка.Яркая симптоматика, температура субфебрильная или повышенная. Одышка умеренная, тахикардия отсутствует.Обычно субфебрильная температура, симптомы выражены слабо.
Характеристика кашляКашель выражен с самого начала болезни, влажный с большим количеством мокротыВ начале болезни сухой, болезненный кашель, затем переходит во влажный с выделением мокроты.В начале заболевания слабовыраженное покашливание без отделения мокроты.ПеркуссияЛокальные участки укорочения.Нет изменений.
Иногда обнаруживается притупление перкуторного звука.АускультацияКрепитация и влажные, мелкопузырчатые хрипы над воспаленным сегментом. Ослабление дыхания.Сухие хрипы над обоими легкими. Удлинение вдоха.Везикулярное дыхание, влажные хрипы присутствуют в небольшом количестве или совсем отсутствуют.
Данные рентгенаКонтуры очага воспаления размытые. Усиление легочного рисунка в сегменте воспаления или в пораженном легком. В 25% случаев нет явных изменений на ранних стадиях.Усиление легочного рисунка обоих легких. Затемнений нет.Очаг поражения выражен четкими границами. Легочный рисунок не изменен.
Хорошо выявляется на начальных стадиях.
Самым достоверным критерием является микробиологическое исследование мокроты и данные КТ.
Лечение
Для легких форм сегментарной пневмонии возможно амбулаторное лечение. В стационар направляются пожилые люди, дети до 3 лет, пациенты с сопутствующими патологиями, сердечной и дыхательной недостаточностью, с развившимися осложнениями пневмонии.
Назначается комплексное лечение — медикаментозная терапия, физиотерапия, дыхательная гимнастика и массаж.
Медикаментозное лечение
Медикаментозная терапия — основное лечение пациентов с пневмонией. Она предусматривает прием антибиотиков и противовирусных препаратов, муколтических, отхаркивающих, бронхолитических средств, жаропонижающих, обезболивающих препаратов, витаминов.
Таблица №2. Лекарственные средства:
ПрепаратыЛечебное воздействиеИнструкция по применениюАнтибиотики — Клацид, СупраксОказывают этиотропное действие, устраняя причину заболеванияНазначают соответственно возрасту, в виде таблеток, растворов или инъекцийОтхаркивающие средства — АЦЦ, ЛазолванВлияют на вязкость мокроты, уменьшая ее.
Это помогает легче откашливать слизьПринимают в виде сиропов, таблеток, ингаляционных растворовЖаропонижающие — ПарацетамолУстраняют повышенную температуру и сопутствующие ей симптомыИспользуют таблетки и свечиВитамины — Аскорутин, КомпливитПовышают общую сопротивляемость организма, ускоряют выздоровлениеДраже и таблетки для приема внутрь
Немедикаментозное лечение
Дополнительное немедикаментозное лечение или реабилитация назначается для предупреждения развития осложнений, устранения болезненных симптомов и застойных явлений в органах дыхания, восстановления функций легких и улучшения общего состояния пациента.
Таблица №3. Дополнительные методы терапии:
Методы реабилитацииОписание
Дыхательная гимнастика
Упражнения для восстановления функций дыхания показаны всем пациентам с пневмонией
Из-за уплотнения легочной ткани не происходит насыщения крови кислородом. Это может привести к дыхательной недостаточности — серьезному осложнению пневмонии. Избежать осложнений поможет грамотное применение упражнений дыхательной гимнастики и ЛФК.
С их помощью можно не только улучшить снабжение крови кислородом, но и ускорить выведение экссудата, устранить застойные явления, нормализовать частоту дыхания. Врач или инструктор подбирает методику упражнений индивидуально.
С наиболее эффективными методиками ознакомит специалист в видео в этой статье.
[attention type=green]Массаж
[/attention] Массаж улучшает общее состояние пациентаМассаж при пневмонии усиливает приток крови к легким, разжижает мокроту, помогает избавиться от спазмов и кашля, устраняет остаточные явления. При воспалению легких применяют несколько видов массажа:
- сегментарный — улучшает подвижность мышц грудной клетки;
- вакуумный, с использованием медицинских банок — улучшает циркуляцию крови, устраняет застой в легких;
- точечный — воздействует на биологически активные точки организма;
- дренажный — разжижает мокроту и ускоряет ее выведение.
При любом виде массажа полезно применение аромамасел. Эфирные масла обладают противоотечным и противовоспалительным действиями.
Физиотерапия
Физиопроцедуры безопасны для детей
Физиопроцедуры оказывают как местное, так и общее положительное воздействие на организм человека. При пневмонии показан целый ряд процедур:
- лекарственный электрофорез — снимает воспаление, устраняет кашель, оказывает бактериостатическое воздействие;
- ультрафиолетовое облучение — способствует лучшему усвоению витамина D, повышает иммунитет;
- ингаляции — устраняют кашель, улучшают отхождение мокроты.
Все процедуры позволяют сократить дозировку лекарств, так как усиливают их воздействие.
Все реабилитационные мероприятия проводятся после устранения острых симптомов заболевания, их назначают через день после прекращения лихорадки.
Правосторонняя сегментарная пневмония оперативно диагностируется с помощью современных методов. Патология хорошо поддается лечению и проходит за 2 недели при условии своевременного медицинского вмешательства.
Читать далее…
Источник: https://zen.yandex.ru/media/id/59bf9ecc9d5cb3ee0df4e084/59f03b649b403c8956afccff
Очаговые изменения верхней доли правого легкого
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Что собой представляют очаги и как их выявить?
Сейчас очаговые образования в легких делят на несколько категорий исходя из их количества:
- Одиночные.
- Единичные – до 6 штук.
- Множественные – синдром диссеминации.
Присутствует разница между международно принятым определением того, что такое очаги в легких, и тем, что принято в нашей стране. За рубежом под данным термином понимают наличие участков уплотнения в легких округлой формы и диаметром не более 3 см. Отечественная практика ограничивает размер 1 см, а остальные образования относит к инфильтратам, туберкуломам.
Важно: компьютерный осмотр, в частности томография, позволят с высокой точностью определить размер и форму поражения легочной ткани. Однако необходимо понимать, что и у этого метода обследования есть свой порог погрешности.
Фактически, очаговое образование в легком представляет собой дегенеративное изменение легочной ткани или скапливание в ней жидкости (мокроты, крови). Правильная характеристика одиночных очагов легких (ООЛ) – это одна из важнейших проблем современной медицины.
Важность задачи заключается в том, что 60-70% из вылеченных, но потом вновь появившихся таких образований, – злокачественные опухоли. Среди общего количества выявленных ООЛ при прохождении МРТ, КТ или рентгенографии их часть составляет менее 50%.
Важную роль здесь играет то, как характеризуются очаги в легких на КТ. С помощью этого вида обследования, основываясь на характерных симптомах, врач может выдвигать предположения о наличии таких серьезных заболеваний, как туберкулез или злокачественные новообразования.
Однако для уточнения диагноза необходимо сдать дополнительные анализы. Аппаратного обследования для выдачи медицинского заключения недостаточно. До сих пор повседневная клиническая практика не имеет единого алгоритма проведения дифференциальной диагностики для всех возможных ситуаций. Поэтому врач каждый случай рассматривает в отдельности.
Туберкулез или воспаление легких? Что может помешать, при современном уровне медицины, произвести точную диагностику аппаратным методом? Ответ прост – несовершенство оборудования.
На самом деле, при прохождении флюорографии или рентгенографии сложно выявить ООЛ, размер которого меньше 1 см. Интерпозиция анатомических структур может сделать практически невидимыми и более крупные очаги.
Поэтому большинство врачей советует пациентам отдать предпочтение компьютерной томографии, которая дает возможность рассмотреть ткани в разрезе и под любым углом.
[attention type=yellow]Это полностью устраняет вероятность того, что поражение будет закрыто сердечной тенью, ребрами или корнями легких.
[/attention]То есть рассмотреть всю картину в целом и без вероятности фатальной ошибки рентгенография и флюорография попросту не может.
Следует учитывать, что компьютерная томография позволяет выявить не только ООЛ, но и другие виды патологий, такие как эмфиземы, пневмонии. Однако и у этого метода обследования есть свои слабые места. Даже при прохождении компьютерной томографии могут быть пропущены очаговые образования.
Это имеет следующие объяснения низкой чувствительности аппарата:
- Патология находится в центральной зоне – 61%.
- Размер до 0,5 см – 72%.
- Маленькая плотность тканей – 65%.
Установлено, что при первичном скрининговом КТ вероятность пропустить патологическое изменение тканей, размер которого не превышает 5 мм, составляет около 50%.
Если же диаметр очага более 1 см, то чувствительность аппарата составляет более 95%. Для увеличения точности получаемых данных используют дополнительное программное обеспечение для получения 3D-изображения, объемного рендеринга и проекций максимальных интенсивностей.
Анатомические особенности
В современной отечественной медицине присутствует градация очагов, исходя из их формы, размера, плотности, структуры и состояния окружающих тканей.
Точная постановка диагноза на основании КТ, МРТ, флюорографии или рентгенографии является возможной лишь в исключительных случаях.
Обычно в заключении дается лишь вероятность наличия того или иного недуга. При этом непосредственно самому местонахождению патологии не придается решающего значения.
Источник: https://za-dolgoletie.ru/info/ochagovye-izmenenija-verhnej-doli-pravogo-legkogo/
Очаги в лёгких на кт — что могут означать очаговые образования — Ваш онлайн доктор
Очаговые образования в легких представляют собой уплотнения тканей, причиной которого могут выступать различные недуги. Причем для установки точного диагноза осмотра врача и рентгенографии оказывается недостаточно. Окончательный вывод можно сделать только на основе специфических методов обследования, подразумевающих сдачу анализа крови, мокроты, пункцию тканей.
Важно: мнение о том, что причиной множественного очагового поражения легких может выступать только туберкулез – является ошибочным.
Речь может идти о:
- злокачественных новообразованиях;
- пневмонии;
- нарушениях обмена жидкости в дыхательной системе.
Поэтому постановке диагноза должно предшествовать тщательное обследование пациента. Даже если врач уверен, что у человека очаговая пневмония, произвести анализ мокроты необходимо. Это позволит выявить патоген, что стал причиной развития недуга.
Сейчас некоторые пациенты отказываются от сдачи некоторых специфических анализов. Причиной этого может быть нежелание или отсутствие возможности посетить клинику из-за ее удаленности от места проживания, отсутствие средств. Если этого не сделать, то присутствует большая вероятность, что очаговая пневмония перейдет в хроническую форму.
Очаги в лёгких на КТ — что это может быть и как выглядят очаговые изменения
КТ – один из современных и эффективных методов диагностики. Суть процедуры состоит в том, что с помощью рентгеновского излучения и компьютерной программы выполняется послойный снимок нужного органа. Внутри томографа зафиксирована рентгеновская трубка.
Во время сеанса часть аппарата вращается вокруг пациента и может сделать тысячу снимков в секунду. Компьютерная программа сводит их в одну картинку и создает объемное изображение. Полный цикл обследования органов грудной клетки производится за 5-10 минут.
Компьютерную томографию назначают для исследования любых органов и систем организма. Томограмма ОГК (органов грудной клетки) — наиболее информативна, ведь по ее результатам пульмонолог видит бронхи, сосуды в легких, форму альвеол, трахею и размер лимфоузлов. Рассмотрим, как расшифровывается снимок, что означают очаги на легких, разберемся в их разновидностях.
В каких случаях проводится кт легких?
Если врач по результатам осмотра, жалобам пациента или иным признакам заподозрит какое-либо легочное заболевание, есть вероятность, что будет назначена КТ органов грудной клетки. Рассмотрим основные показания к этому исследованию:
- врач подозревает наличие образования в легких либо в области средостения, плевры;
- если рентген показал затемнение неясного характера в отдельных участках легких;
- при пневмонии, туберкулезе легких;
- выявление опухоли в легких на начальной стадии, если у пациента обнаружены злокачественные клетки в мокроте;
- после операции по удалению раковой опухоли для выявления рецидивирующего процесса.
Есть масса иных показаний к проведению КТ органов грудной клетки. Это весьма эффективное исследование, его часто назначают после рентгенографии, если снимок малоинформативен.
Что может показать снимок томографии легких?
Компьютерная томография ОГК позволяет диагностировать многие заболевания. По ее результатам специалист сможет:
- поставить уточненный диагноз;
- определить локализацию процесса, его стадию;
- назначить эффективное лечение;
- контролировать динамику терапии, назначив повторную томографию;
- оценить состояние легких, плотности тканей, внешний вид альвеол, измерить дыхательный объем;
- рассмотреть большинство легочных сосудов, легочную артерию, верхнюю полую вену, трахею, бронхи, лимфатические узлы.
Причины появления в легких субплевральных очагов
Характерно, что патологические образования могут никак не проявляться. Многие пациенты не предъявляют жалоб — у них отсутствует кашель, слабость, боль в грудине.
Одиночный очаг определяется как уплотнение легочной ткани, диаметр которого — 1-10 мм. Чаще изменения тканей легких визуализируются при таких состояниях:
- пневмония;
- первичный или хронический очаговый туберкулез;
- эмболия легочных сосудов;
- опухолевые заболевания, их последствия (метастазы, лимфогранулематоз, ретикулез);
- отечные явления как результат аллергии;
- повреждения грудной клетки, кровотечения.
Субплевральные очаги – это ограниченные участки измененных тканей, расположенные под плеврой, которая представляет собой оболочку легкого. Как правило, данный вид образований незаметен на плановой флюорографии или рентгенограмме, зато он обнаруживается на КТ.
Причины появления субплевральных очагов:
- туберкулез;
- злокачественные образования;
- очаговый фиброз.
Разновидности патологических очагов в легких
Очаги, которые обнаруживаются в легких, классифицируют по различным признакам. В первую очередь, по размеру:
- малые – до 2 мм;
- средние – до 0.5 см;
- большие – до 1 см.
Если размер очага превышает 1 см, его относят к другому типу образований – инфильтрату. Также очаги систематизируют по плотности (плотные, неплотные, средней степени плотности). Отметим, что МСКТ поможет обнаружить как мелкие очаги, так и неплотные, что может быть недоступно при рентгенографии.
Структура очага может быть разной – однородной, смешанной с бугорками, с жировыми или воздушными включениями. Перечисленные признаки — неспецифические и не свидетельствуют о каком-либо конкретном заболевании. Исключение составляют скопления жировых клеток в очаге, что говорит о таком явлении, как гамартома. Это врожденное доброкачественное образование, возникающее на легочной ткани.
Следующий тип классификации очагов — их численность:
- Единичные участки уплотнений (визуализируются от 2 до 6) могут быть признаком злокачественной опухоли или представлять собой типичные возрастные изменения в легких (как правило, фиброзного характера).
- Множественные очаги чаще всего оказываются симптомами пневмонии или туберкулеза. Однако в редких случаях очаги в количестве более шести могут означать развитие онкологии.
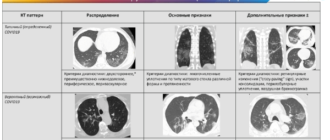
Как очаги в легких выглядят на снимке КТ?
Чтобы человек несведущий смог разобраться в результатах КТ, следует знать о нюансах чтения снимков. Рассмотрим самые актуальные:
- Очаговые образования представляют собой участки белого цвета на черном фоне (на снимке-негативе). В реальности пораженная область, скорее всего, имеет более темный цвет, чем здоровые ткани легкого.
- Если врач заметит на снимке участки кальцинирования или обызвествления (капсул, пропитанных солями кальция) вокруг очага, это может быть признаком доброкачественности образования. Кальцинаты по цвету похожи на кости скелета, видимые на этом снимке. Такие явления часто обнаруживаются после затяжных простудных заболеваний, бронхитов или уже излечененного туберкулеза и представляют собой некий шрам на легких. Пациента с образованием, на котором заметны признаки кальцината, пульмонологи обычно просят раз в полгода делать контрольные снимки.
- В случае, когда образование представляет собой так называемое «облачко» или очаг по типу «матового стекла», требуется более предметное обследование. Внешне оно выглядит как затуманенная область с размытыми границами. В ряде стран пациентам с такими образованиями сразу рекомендуется операция, даже если оно не растет. Уже доказано, что в 80% случаев такие очаги являются предраковым состоянием легких. Альтернатива немедленной операции — постоянное наблюдение с контрольными снимками раз в полгода-год.
В заключение отметим, что не стоит паниковать, если на снимке обнаружены изменения в легких в виде очагов. Чаще эти явления оказываются фиброзными образованиями, не требующими лечения. Однако стоит непременно пройти полное обследование и проконсультироваться с пульмонологом, чтобы исключить более серьезные болезни.
Источник: https://vedmed-expert.ru/kt/grudnaya-chast/ochagi-v-legkih-na-kt.html