Неврологические осложнения после стоматолога: лицевая боль, болезни лицевого и тройничного нерва, дисфункция височно-нижнечелюстного сустава
Иногда после посещения стоматолога (лечения, удаления или имплантации зуба) возникают неврологические осложнения. Наша клиника специализируется на лечении лицевой боли и неврологических осложнений после манипуляций в стоматологии. Мы предложим Вам помощь неврологов и ЛОР-врачей, имеющих опыт в лечении лицевой боли и нейростоматологии.
После лечения у стоматолога болит зуб, онемение губы, щеки, боль в лице и челюсти, после лечения пульпита болит зуб
Невралгия тройничного нерва периферического типа и луночковая плексалгия. Это повреждение или раздражение тройничного нерва и его ветвей – луночковых сплетений.
Характерные симптомы: боль, часто жжение в челюсти и губе, боль с жгучим компонентом, возможно онемение губы, щеки, неприятные ощущения при касании. Эти симптомы могут усиливаться при накусывании.
Боли могут быть монотонными, изматывающими, приводить к нервному истощению, депрессии. Чаще мы встречаем 3 варианта проблемы.
Вариант 1. Давление пломбировочным материалом на ветви тройничного нерва, луночковые нервные сплетения. После удаления нерва и пломбировки каналов болит зуб.
Стрелками показаны фрагменты пломбировочного материала (вид спереди и сбоку), который при пломбировании канала выпал за пределы зуба и «упёрся» в область залегания ветви тройничного нерва.
[attention type=yellow]У пациента долго болел зуб после лечения пульпита, затем онемела верхняя губа и часть щеки.
[/attention]Вариант 2. Киста корня зуба раздражает ветвь тройничного нерва.Боль и онемение губы и щеки, боль при накусывании.
Стрелками показаны кисты корней зубов (вид спереди). Кисты в данном случае представляют собой замкнутые очаги инфекционного воспаления. Киста со временем набухает и создает давление на ветви тройничного нерва, отсюда онемение лица и боль. Осложнение после лечения пульпита.
Вариант 3. Онемение после удаления зуба. При повреждении тройничного нерва и его сплетений после удаления зуба может онеметь щека, губа, часть десны. Чем более извиты и деформированы корни зуба – тем выше риск повредить тройничный нерв при его удалении.
Как проверить состояние тройничного нерва. Мы предлагаем в таких случаях три способа диагностики:
1.Электромиография лица. Это исследование параметров проведения нервных импульсов по системе тройничного и лицевого нервов. В случае повреждения нерва мы регистрируем снижение его способности к проведению нервных импульсов. Подробнее про электромиографию лица
2.Рентгеновские исследования. На обычных рентгенограммах и панорамных снимках не всегда видна истинная картина болезни. Мы рекомендуем конусно-лучевую компьютерную томографию с функцией защиты от дефектов изображения от пломбировочного материала и протезов.
3.Осмотр врачом. Врач невролог видит несколько иную картину, чем стоматолог. Нам легче оценить функции нервов и мышц лица и установить источник невропатической боли. Часто именно осмотр дает больше информации, чем электромиография и рентгеновские методы.
В данном случае понимание полной картины причин проблемы – это путь к выбору оптимального лечения. Обычно это курс неврологического лечения в сочетании с решением стоматологической проблемы. Нам доводится решать проблемы 10-15-летней давности.
Боль после имплантации зубов, болит имплант зуба
При дентальной имплантации тройничный нерв и его ветви, луночковые нервные сплетения, могут пострадать в результате:
- Вкручивания импланта в канал, где лежит тройничный нерв или его ветви;
- Воспаления в области импланта (проникновение инфекции и/или отторжение импланта).
Некоторая болезненность в процессе приживления импланта – это норма.
Если боль после имплантации зубов держится слишком долго, очень сильная или сопровождается онемением губы, щеки – мы можем проверить состояние тройничного нерва с помощью электромиографии и путём неврологического осмотра по характерному выпадению чувствительности лица и распространению боли по системе тройничного нерва.
Реакция отторжения и воспалительные процессы в области импланта обычно хорошо видны при ПРАВИЛЬНОМ рентгеновском исследовании, компьютерной томографии.
Импланты в нижней и верхней челюсти. Боль после имплантации зубов
Возможно прямое давление имплантом на нерв или воспаление в области импланта с набуханием тканей, отёком и последующим давлением на нерв.
Не открывается рот после удаления зуба или лечения у стоматолога, болит висок после лечения или удаления зуба
В большинстве случаев эта проблема сравнительно легко разрешима. Обычно боль в области височно-нижнечелюстного сустава и жевательных мышцах появляется в результате нескольких причин:
- Травма височно-нижнечелюстного сустава и жевательных мышц при удалении зуба (особенно после удаления 8-ки – зуба 1_8), длительном пребывании с открытым ртом, ударе в челюсть, накусывании твердых предметов. Сустав нижней челюсти находится в височной области, поэтому после удаления зуба может болеть висок, ухо, шея.
- Тризм – неконтролируемый болезненный спазм жевательных мышц после их растяжения при грубых стоматологических манипуляциях, в результате стресса, и в результате серьезных нарушений прикуса. Защитный рефлекс смыкает челюсти, чтобы обездвижить пострадавшую область. Спазм мышц может быть очень болезненным.
- Не открывается рот после укола (анестезии). Это одно из неврологических осложнений проводниковой анестезии в стоматологии.
- Дисфункция височно-нижнечелюстного сустава. Перегрузка сустава в результате нарушения прикуса. Типичные осложнения после протезирования зубов. Подробнее здесь
Разрыв суставного хрящевого диска височно-нижнечелюстного сустава. Болит висок после удаления зуба
Височно-нижнечелюстной сустав наиболее уязвим при открывании рта: при удалении зубов, чрезмерном и длительном открывании рта. Сустав можно прощупать самостоятельно кпереди от слухового прохода. В случае повреждения он может быть болезненным на ощупь. Типичный случай – не открывается рот после удаления 8-ки.
Лечение стоит начать по возможности быстрее. Чем сохраннее суставной хрящ, тем легче привести височно-нижнечелюстной сустав в порядок. Чем мы можем Вам помочь:
- Противовоспалительное лечение поможет быстрее восстановить движения челюсти и снять боль. Аналогично, как при растяжении и повреждении любых других мышц и суставов. В тяжелых случаях мы вводим противовоспалительное лекарство непосредственно в сустав нижней челюсти. Это приносит облегчение уже через несколько минут.
- Введение препаратов ботулотоксина (например, Ботокса или Диспорта) в спазмированные мышцы. Мы предложим Вам этот метод лечения в случае чрезмерного повышения тонуса жевательных мышц, если перегружен сустав, нарушен прием пищи или очень выражена боль. Боль стихает обычно спустя 2-3х суток, затем нарастает подвижность челюсти.
- Лечение у врача остеопата. Остеопат с помощью очень мягких и деликатных ручных приемов способствует восстановлению нормального положения и движения челюсти в суставах. Мы предлагаем это лечение по окончании острого периода травмы. Подробне об остеопатии
- Введение хондропротекторов (лекарств для питания и восстановления хряща) в височно-нижнечелюстной сустав. Подробнее про восстановление хряща
Болит и щелкает челюсть после протезирования или лечения зубов
Дисфункция височно-нижнечелюстного сустава. Нижняя челюсть соединена с черепом двумя височно-нижнечелюстными суставами.
Нарушение функции этих суставов возможно после установки зубного протеза, коронки, моста, любого лечения или удаления зуба, если это привело к нарушению прикуса и/или повреждению височно-нижнечелюстного сустава.
Это типичное осложнение после протезирования зубов. Подробнее о лечении дисфункции ВНЧС здесь
Дисфункция височно-нижнечелюстного сустава
Зеленая стрелка указывает на здоровый сустав. Красная стрелка – на сустав, который остается в «открытом» положении при закрывании рта. Это приводит к износу суставного хряща, боли и щелчкам при открывании-закрывании рта. Одна из причин – неправильное положение правой верхней «восьмерки» (зуб 1_8 лежит горизонтально).
Чем мы можем Вам помочь:
- Противовоспалительное лечение поможет снять боль. При необходимости мы вводим противовоспалительное лекарство непосредственно в сустав нижней челюсти. Это приносит облегчение уже через несколько минут.
- Введение препаратов ботулотоксина (например, Ботокса или Диспорта) в спазмированные мышцы. Это актуально в случае, чрезмерного повышения тонуса жевательных мышц, если именно мышцы являются «виновником» дисфункции височно-нижнечелюстного сустава.
- Лечение у врача остеопата. Остеопат работает с суставами и мышцами челюстей мягкими ручными приемами. Так можно разрешить массу проблем, не решаемых в классической стоматологии. Подробне об остеопатии
- Введение хондропротекторов (лекарств для питания и восстановления хряща) в височно-нижнечелюстной сустав. Подробнее про восстановление хряща
Гайморит, киста верхнечелюстной пазухи, пропало обоняние после посещения стоматолога
Корни зубов верхней челюсти в норме могут прилежать к верхнечелюстным (гайморовым) пазухам носа и даже выстоять в них.
Гайморит, киста верхнечелюстной пазухи и потеря обоняния возможны при проникновении инфекции или пломбировочного материала из зубов в околоносовые пазухи. К сожалению, это не редкость.
Более того, часть случаев упорно рецидивирующего гайморита связана с инфекцией, проникающей из корней зубов. В этом случае возможный симптом – сильный неприятный запах из носа и изо рта.
Одонтогенный гайморит после лечения у стоматолога
[attention type=red]Одонтогенный гайморит (схема). Зубы и верхнечелюстная пазуха. Слева – норма. Справа – разрушен корень «семерки» (зуб 2_7), воспаление вокруг разрушенного корня, гной в гайморовой пазухе.
[/attention]Пломбировочный материал в гайморовой пазухе и гайморит после пломбировки каналов «шестерки» (зуб 2_6). Боль в левой половине лица после посещения стоматолога.1 – корни зубов, 2 – норма, воздух в правой гайморовой пазухе (вид спереди, воздух на снимке выглядит черным), 3 – в левой гайморовой пазухе фрагмент пломбировочного материала, окруженный воспалительным валом. Пациент долго ошибочно получал лечение по поводу невралгии тройничного нерва.
Кисты верхнечелюстных (гайморовых) пазух при болезнях корней зубов.
1 – корни зубов, 2 – кисты верхнечелюстных пазух, растут от корней зубов (кисты – округлые «пузыри», на снимке выглядят серыми).
Чем мы можем Вам помочь:
- Найдем источник боли после лечения зубов;
- Проведем лечение воспалительных процессов, гайморита, синусита и неврологических осложнений, при необходимости Вашим здоровьем будут заниматься совместно невролог и ЛОР-врач. Лечение гайморита без прокола
Источник: https://ehinaceya.ru/nevrologiya/nevrologicheskie-oslozhneniya-posle-stomatologa-licevaya-bol-bolezni-licevogo-i-trojnichnogo-nerva-disfunkciya-visochno-nizhnechelyustnogo-sustava/
Анестезия при лечении зубов. Возможные последствия применения анестезии
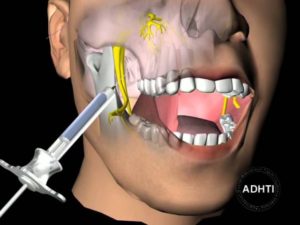
Сегодня не многие пациенты решатся на лечение зубов без применения анестезии. В современной медицине врачи практикуют как местную анестезию, так и лечение зубов под наркозом (выбор метода зависит от сложности процедуры, индивидуальных особенностей пациента).
Как вводится анестезия
Осложнения после применения местной анестезии встречаются достаточно редко, ведь современная стоматология располагает безопасными и качественными препаратами.
Чаще всего они возникают при плохом состоянии здоровья пациента, при непрофессионализме врача. Редакция UltraSmile.ru желает, чтобы вы никогда не столкнулись с подобным.
Однако материал будет полезен всем, кто отправляется лечить зубы – как говорится, предупрежден, значит вооружен!
1. Аллергические реакции
Высококвалифицированный специалист всегда перед лечением расспрашивает пациента о возможных аллергических реакциях, как на медицинские лекарства, так и на все остальное. Но не исключены ситуации, когда аллергия может проявиться на то или иное вещество в составе препарата.
Как проявляется аллергия во рту
Реакция проявляется в виде сыпи, покраснений. В сложных случаях наблюдается затрудненное дыхание и отек гортани. Опять же, в любой стоматологии, дорожащей своей репутацией, всегда есть аптечка с антигистаминными препаратами, которыми в случае острой реакции моментально купируются симптомы.
2. Общее ухудшение самочувствия
Не грешите только лишь на врача в тех случаях, когда столкнулись с последствиями анестезии.
Каждый пациент должен ответственно относиться к лечению зубов, а перед этим четко осознавать, что, например, употребление алкоголя или же лекарственных препаратов может привести к неприятным последствиям вследствие вступления действующих веществ в реакцию с анестетиком.
Также исключите поход к стоматологу в случаях, когда заболели или же у вас поднялась температура тела – такие симптомы могут стать причиной неоднозначной или непредсказуемой реакции организма на анестезию.
- тошнота встречается у порядка 30% пациентов (особенно это касается применения общей анестезии, она может быть уместна в случае сложных хирургических операций зубочелюстной системы или же при имплантации большого количества зубов). Здесь будут полезны рекомендации: не проявляйте излишнюю активность, не употребляйте еду и воду после операции, строго соблюдайте назначения врача,Неприятные последствия анестезии в стоматологии
- болевые ощущения в горле, сухость,
- головокружение: некоторые препараты могут понижать давление,
- легкая слабость,
- головные боли.
Все перечисленные симптомы могут возникнуть вполне естественным образом после анестезии. Если они не прошли самостоятельно в течение нескольких суток после лечения зубов с обезболиванием, советуем обратиться к врачу.
Анестезия в том виде, в котором она есть сегодня – великое достижение человечества.
Вам будет полезно узнать, что например, в Лондоне в средние века в некоторых больницах висели колокола, в которые били, чтобы заглушить крики пациентов при проведении лечения, ведь лечить пульпит или периодонтит без анестезии, а того пуще и удалять зуб – настоящая пытка.
Использование разными народами мира при лечении в качестве анестетика опиума, мандрагоры, льда и снега, вина — это еще ничего, по сравнению с тем, что пациентов некоторых больниц вообще оглушали или выпускали кровь до полуобморочного состояния, для притупления сознания и снижения чувствительности.
3. Снижение чувствительности
При неаккуратности врач может задеть иглой нервные окончания и повредить их. На этом участке возникает онемение и пациент ничего не чувствует при касании.
То же самое наблюдается в случае введения сильно концентрированного препарата.
Если действие анестезии не проходит в течение длительного периода времени, рекомендуются медикаментозное лечение или физиотерапевтические процедуры для восстановления чувствительности.
Снижение чувствительности лица
4. Травмирование щек и языка
В период действия местного анестетика понижена чувствительность на определённых участках щек, языка или губ. После лечения в течения пары часов не рекомендуется кушать, ведь в это время пациент может случайно прикусить слизистые и травмировать сам себя.
5. Повреждение капилляров
Гематома может образоваться, если в процессе укола были повреждены капилляры, и кровь попала в мышечные ткани. Такое осложнение может возникнуть и в силу индивидуальных особенностей пациента: при близком расположении кровеносных сосудов и плохой свертываемости крови.
Так выглядит гематома слизистых полости рта
Если гематома небольшая, избавиться от нее просто. В этом случае показано использование холода (местно), давящая повязка, прием анальгетиков.
При образовании полости, наполненной кровью (свернувшейся, либо жидкой), проводят пункцию, затем накладывают давящую повязку.
В случае повторного кровотечения гематому вскрывают, поврежденный сосуд перевязывают или накладывают на него шов.
6. Инфекционное заражение
Явление крайне редкое в наши дни, так как используются одноразовые шприцы с предварительной обработкой места укола. Однако на практике бывают случаи, когда недобросовестный персонал применяет нестерильные инструменты.
Стерилизация инструментов
Чтобы обезопасить себя, обращайтесь только в проверенные клиники. Также обращайте внимание на состояние инструментов перед началом процедуры (одноразовые элементы должны быть извлечены из упаковки при вас).
Описанные осложнения являются скорее исключением. Квалифицированный стоматолог обязан проводить обезболивание без последствий. Но даже тот факт, что побочные эффекты возникают лишь в 1-2% случаев, не отменяет необходимости помнить о них.
Загрузка… анестезия
Источник: https://ultrasmile.ru/posledstvija-primenenija-anestezii/
Осложнения местной инъекционной анестезии

» Все о современной стоматологии » Обезболивание в стоматологии » Осложнения местной инъекционной анестезии
Применение местной инъекционной анестезии может вызвать осложнения общего и локального характера.
Самые распространенные местные осложнения – это возникновение гематомы и ограниченности в движении сустава, повреждение сосуда, поломка иглы для инъекции, травма нервного ствола, разрывы в тканях мышц, отеки и боли после проведения инъекции, парез мимической мускулатуры, некроз тканей, диплопия.
Вероятные осложнения общего характера – это отравление обезболивающим раствором, анафилаксия и анафилактический шок.
Осложнения местного характера и ошибки во время процедуры анестезии
Перед любым оперативным вмешательством в челюстно-лицевом отделе необходимо провести полноценную аналгезию тканей, так как анестезия в стоматологии – это не только гуманное отношение к пациенту, но и способ патогенетической терапии, который применяют при лечении любого воспалительного процесса и болезней травматического характера, которые развиваются в шокогенной зоне.
Врач не может рассчитывать на то, что заболевание будет протекать без осложнений, в случае, если он проводил вмешательство, не сделав полной анестезии в области травмы или воспаления.
Неполноценное обезболивание – это одна из самых часто допускаемых ошибок среди врачей поликлиники во время лечения пациентов во всех разделах специальности.
[attention type=green]Другой распространенной ошибкой, допускаемой врачами является слишком быстрый ввод анестезирующего средства. Его ни в коем случае нельзя допускать при инфильтрационной анестезии мягких тканей.
[/attention]Обезболивающее средство впрыскивается под высоким давлением, поэтому депо обезболивающего раствора, которое необходимо для инфильтрации тканей около острия иглы не формируется.
Вместо этого раствор выстреливается вглубь в виде струи и расходится. Нужный обезболивающий эффект не достигается.
При введении анестезирующего средства внутрь кости, например при проведении интралигаментарной анестезии, нужный эффект достигается именно при введении препарата под высоким давлением. Однако даже в этом случае нужно учитывать, что слишком быстрый ввод препарата может вызвать разрыв связок периодонта зуба и его вытеснение из лунки.
Другим видом осложнения является повреждение сосуда инъекционной иглой и образование гематомы. Данное осложнение распространено при внутриротовой «туберальной» анестезии. В редких случаях оно встречается при проведении анестезии подглазничного нерва.
С учетом того, что обезболивание участка у бугра верхней челюсти почти всегда приводит к образованию гематомы, а ее нагноение – к возникновению флегмон крылонебной ямки и подвисочного пространства, что серьезно угрожает здоровью пациента, нужно отказаться от использования данного способа анестезии.
Кроме того, инфильтрационная анестезия современными средствами обеспечивает достижение нужного анестезирующего эффекта при любом виде стоматологического вмешательства в области анатомических структур верхней челюсти.
Для того чтобы не допустить возникновение гематомы при проведении обезболивания у нижнеглазничного отверстия нужно продвигать иглу в направлении распространения раствора.
[attention type=yellow]Не стоит вводить иглу в канал, так как современные анестетики имеют диффузионные возможности, позволяющие быстро распространиться введенному лекарству и осуществить блокаду нервного ствола. Если возникает подозрение на развитие гематомы, то необходимо в течение нескольких минут зажимать участок тканей тампоном.
[/attention]После того, как обезболивающий эффект будет достигнут, можно начинать планируемое вмешательство. Можно также применять гипотермию, а через три дня – рассасывающую терапию.
Редким, но более тяжким осложнением является отлом инъекционной иглы. Чаще всего это случается, если анестезиолог допускает слишком резкое движение, когда иголка шприца находится уже в мышечных тканях. Риск развития осложнений возрастает, если иголку полностью погружают в ткани.
Для того чтобы избежать осложнений, необходимо контролировать качество используемых игл для проведения инъекций, а также то, насколько врач придерживается правил проведения анестезии. Не допускать полного погружения иглы в ткани и резких движений инъектором.
Если отлом иглы все же произошел, то удалить ее в амбулаторных условиях можно только в том случае, если конец виднеется над поверхностью. Если для изъятия поломанной иглы необходимо провести рассечение тканей, то пациента нужно госпитализировать.
Перед оперативным вмешательством должно быть сделано рентгеновское исследование. Рентген также должен проводиться на этапе проведения операции, объем которой может быть значительным.
Относительно часто встречается повреждение нервного ствола инъекционной иглой, в результате этого развивается травматический неврит, который сопровождают парестезия или сильные боли.
Чтобы этого не произошло иглу нужно продвигать в направлении тока анестетика. Если появилась парестезия или боли, то они могут продлиться от 3 дней до недели и даже до нескольких месяцев.
При этом показаны прием витаминов группы В и анальгетиков, а также проведение физиотерапевтических процедур.
[attention type=red]При повреждении инъекционной иглой волокон внутренней крыловидной мышцы может развиться ее контрактура и нарушиться функция нижней челюсти. Чтобы не дать развиться осложнениям во время анестезии нижнего луночкового нерва, нужно тщательно соблюдать технику продвижения иглы до кости внутренней поверхности ветви челюсти к нижнечелюстному отверстию.
[/attention]Чаще всего устранить контрактуру удается уже через несколько дней, при использовании методов физиотерапии и обезболивающих препаратов. Если ее течение затягивается, то нужно провести механотерапию.
Еще более тяжелое повреждение нервного ствола или мышечных волокон может возникнуть при сгибании кончика иглы для инъекции, по этой причине не следует применять шприцы с деформированной иглой.
Послеинъекционныеболи и отек могут возникнуть вследствие травмы надкостницы, либо как результат слишком интенсивного ввода анестетика в мягкие ткани. Другая причина осложнений кроется в применении просроченных обезболивающих растворов.
Профилактика возникновения таких осложнений сводится к соблюдению правил проведения анестезии.
Нужно исключить поднадкостное и слишком интенсивное введение обезболивающего раствора в ткани, а также применение анестетиков, которые прошли сертификацию, и у которых не истек срок годности.
Лечение осложнений сводится к физиотерапевтическим процедурам. Рекомендуется также применять обезболивающие и противоаллергические средства, такие как димедрол и супрастин.
Парез мимической мускулатуры развивается, как результат блокировки обезболивающим препаратом веточек лицевого нерва.
[attention type=green]Это может наблюдаться при проведении внеротовой анестезии на бугре верхней челюсти и при анестезии нижнего луночкового нерва.
[/attention]Парез отдельных мимических мышц лица, который развился в результате, проходит после того, как обезболивающее средство перестанет действовать и не требует лечения.
Развитие диплопии (двоения) возможно при распространении раствора анестетика в подглазничный канал при соответствующей анестезии, в результате чего развивается парез глазодвигательных мышц. Такое осложнение проходит само по себе, после, того как действие анестетика прекратиться.
Самым тяжким осложнением, которое угрожает здоровью, и даже жизни пациента, является некроз тканей, развивается оно как результат введения неизотонического раствора по ошибке. Это может быть спирт, хлорид кальция, бензин или какой-либо другой препарат.
Первым признаком некроза является сильная боль, возникающая в начале введения раствора. Нужно сразу же прекратить введение препарата, инфильтрировать ткани разбавленным анестетиком и, если возможно, широко рассечь ткани для осуществления интенсивного дренирования.
В случае если неизотонический раствор был введен в глубокие ткани, то после оказания первой помощи больного нужно сразу госпитализировать.
Это необходимо, потому что вскоре может развиться сильный отек тканей, который возможно распространиться на шею, что вызовет трудности в дыхании, и понадобится провести неотложную реанимацию.
При наблюдении за больными, которым во время анестезии ошибочно ввели агрессивные жидкости, у одного из пациентов из-за введения неизотоничного раствора около нижнечелюстного отверстия начал быстро развиваться некроз крылочелюстного, околочелюстного пространства и боковой поверхности шеи.
[attention type=yellow]На одиннадцатый день появилось кровотечение, из-за чего пришлось перевязать наружную сонную артерию. Другому пациенту в крылочелюстное пространство ошибочно ввели спирт, из-за чего развилась стойкая контрактура нижней челюсти и произошло обширное рубцевание тканей. Это потребовало оперативного вмешательства в большом объеме.
[/attention]Ошибочное введение 2 мл сосудосуживающего препарата подростку закончилось трагически.
С профилактической целью во избежание подобных осложнений применяют карпульную технологию. Это исключает ошибку при подборе анестезирующего препарата.
Общие осложнения при местной анестезии
При местной анестезии часто возникают осложнения в виде развития аллергической реакции. Артикаиновые препараты вызывают осложнения гораздо реже других. Однако в состав раствора входит стабилизатор вазоконстриктора, бисульфат натрия, который может вызвать аллергию у пациентов с повышенной чувствительностью к сере. Это очень опасно для пациентов с бронхиальной астмой.
Метилпарабен, используемый для консервации анестетиков, также может вызвать аллергию. Чтобы избежать подобных осложнений не стоит использовать корпулированные растворы с парабенами для анестезии.
Еще одно осложнение при проведении местной анестезии – это токсикоз. Осложнение может появиться вследствие передозировки или введения препарата прямо в ток крови. За короткое время в крови создается слишком высокая концентрация обезболивающего средства.
Если произошло отправление новокаином, то скорее всего будет наблюдаться общая слабость, тошнота, одышка, учащенный пульс, нарастающее возбуждение.
В особенно тяжелых случаях могут развиться клонические и тонические судороги, которые вскоре сменяться депрессией сердечной деятельности, а также ухудшением дыхания до полной его остановки.
Если произошло отравление тримекаином, то может наблюдаться пониженное артериального давления и далее развиться коллапс, остановка дыхания и прекращение сердцебиения.
При использовании препаратов артикаинового ряда развитие токсикоза менее вероятно. Для детей в возрасте 4-12 лет максимально допустимо использовать 5 мг/кг артикаина с вазоконстрпктором, а для взрослых – 7 мг/кг.
[attention type=red]Это соответствует 3 и 7 карпулам по 1,8 мл 4% раствора, поэтому в этом случае передозировка маловероятна.
[/attention]При этом развивается реакция со стороны центральной нервной системы, может произойти потеря сознания, судороги, ухудшение дыхания.
Водорастворимые аппликационные препараты, такие как тетракаин или пиромекаин обладают выраженным токсическим действием, это обусловлено высокой концентрацией обезболивающего средства и скоростью всасывания его в кровь.
Профилактика осложнений возможна при соблюдении дозировки обезболивающих средств и правил выполнения анестезин инъекционным способом. До того как ввести раствор обезболивающего нужно немного потянуть на себя поршень шприца, убедившись, таким образом, в том, что игла не проникла в кровеносный сосуд. Если в шприце появилась кровь, нужно изменить угол ввода иглы.
Если отравление имеет легкую степень, то больного укладывают горизонтально и дают вдохнуть нашатырный спирт, если токсикоз выявлен в тяжелой степени, то неотложная помощь начинается с ввода внутривенно 1-2 мл 1% раствора тиопентала натрия и проведении искусственной вентиляции легких. Если имеются показания к применению, то вводят сердечно-сосудистые препараты и выполняют комплекс мер по безотлагательной госпитализации больного.
Самым тяжелым осложнением при проведении местной анестезии инъекционным методом является анафилактический шок. Развивается он под влиянием соединения аллергических антител с антигеном, как результат этого, образуются биологически активные вещества, такие как гистамин, гепарин, ацетилхолин, серотонин, брадикардин и прочие.
Они вызывают нарушения в микроциркуляции, повышают проницаемость сосудов, вызывают спазмы гладкой мускулатуры и, как следствие, происходит перемещение крови на периферию.
[attention type=green]Признаками анафилактического шока являются возбуждение и последующее быстрое торможение функций центральной нервной системы, резкое снижение артериального давления, бронхоспазм.
[/attention]Чаще всего анафилактический шок развивается у пациентов, у которых наблюдались аллергические реакции на пищевые продукты, либо лекарственные препараты. Период, во время которого развивается шок, колеблется от нескольких секунд до получаса. При этом, чем быстрее развивается шок, тем хуже прогноз.
При возникновении первых признаков анафилактического шока, таких как беспокойство, пульсирующие головные боли, появление холодного пота, чувство страха, шум в ушах, кожный зуд, увеличивающийся отек Квинке, бледность кожных покровов и слизистых, нужно безотлагательно ввести раствор анестетика. Также нужно ввести 0,5 мл 0,1% раствора адреналина в место инъекции и такую же дозу в любое другое место подкожно. Больному вводят кордиамин, кофеин, дают кислород, вводят камфору, 10 мл 2,4% раствора эуфиллина с 20 мл 40% раствора глюкозы внутривенно. Дополнительно вводят противоаллергические средства – 1 мл 2,5% раствора пипольфена внутримышечно, глюкокортикоидные гормоны – 1-2 мл 3% раствора преднизолона и 5% раствор глюкозы внутривенно. Кроме того, обязательно нужно немедленно госпитализировать больного, в случае возможности его транспортировки на машине скорой помощи.
Предугадать, разовьется ли анафилактический шок практически невозможно. Но это не отменяет предварительный и тщательный сбор анамнеза. При этом особое внимание нужно обратить на появление у больного даже легких аллергических реакций и не применять более препарат их вызвавший.
Источник: http://www.professional-dent.ru/vse-o-sovremennoj-stomatologii/obezbolivanie-v-stomatologii/oslozhneniya-mestnoj-inekczionnoj-anestezii.html
Невралгия лицевого нерва — формы, симптомы и причины. Как лечить?
Невралгия одной из ветвей группы черепных нервов может быть как самостоятельным заболеванием, так и следствием травмы челюстной системы, неудачно проведенного удаления зуба или имплантации. Симптоматика выражается в зависимости от степени поражения конкретного нерва.
Формы невралгии лицевого нерва
- неврит – незначительное воспаление лицевого нерва (или его части),
- парез – частичное поражение, при котором наблюдается слабость мышц лица, незначительное онемение. Данное заболевание относится, как правило, к категории неврологических. Но, как и полный паралич, может стать следствием запущенного неврита,
- паралич – полное поражение. Это тяжелая стадия, при которой наблюдается онемение лица (как правило, его одной части) и блокирование двигательной активности мышц.
Симптомы невралгии
- покалывание или острая «проскальзывающая» боль,
- онемение определенной части или всей половины лица, отсутствие чувствительности и двигательной активности,
- опущение века и кожи вокруг глаз,
- опущение уголков губ (с той стороны, где наблюдается паралич мышц),
- сглаживание морщинок на щеках и на лбу,
- ярко выраженная асимметрия лица.
Причины невралгии
- вирусная инфекция или воспалительные процессы (уха, горла, носа),
- переохлаждение,
- воспалительные процессы в корнях зубов и костной ткани челюсти,
- травмирование нерва при удалении зуба или при установке имплантов,
- повреждение иглой при введении анестезии,
- травмы челюсти,
- пожилой возраст и естественное старение организма.
Лицевой нерв относится к группе черепных (наравне с тройничным, отвлетвлениями которого являются нижнечелюстной и верхнечелюстной нервы).
Он также состоит из множества ответвлений, которые проходят практически через весь череп человека. В зависимости от того, какая ветвь поражена, будет зависеть онемение определенной части лица.
Применительно к имплантации или проведению сложных хирургических вмешательств повреждаться может именно тройничный нерв.
Повреждение нерва после удаления зуба
Как правило, данная проблема возникает при сложном удалении зуба, а именно – дистопированного или ретинированного, то есть расположенного внутри костной ткани и полностью не прорезавшегося. Удаление таких зубов требует распиливания кости и использования специальных щипцов. При слишком большой нагрузке и близко расположенном нерве врач может задеть его.
Прогноз при такой ситуации, как правило, положительный – состояние нерва восстанавливается после проведенной терапии.
Невралгия тройничного нерва как осложнение имплантации
К сожалению, одна из довольно распространенных причин повреждения лицевого (точнее – тройничного) нерва – это проведение имплантации зубов.
Согласно последним исследованиям, частота подобных осложнений в данное время не превышает 2,95% (то есть возникает у 5 из 169 пациентов), и лишь у 1,7% пациентов диагностируется постоянная нейропатия, требующая микрохирургического исправления ситуации1.
При неправильно подобранном по длине имплантате, при усиленном давлении во время его установки велик риск повреждения одной из веток тройничного нерва (проходящей на нижней или верхней челюсти). Как следствие – болезненность или онемение определенной области, длительная реабилитация.
Травмы вызываются компрессий данного нерва нерва, его растяжением, частичным или полным повреждением.
В случае растяжения или компрессии без нарушения целостности тройничного нерва ощущения проходят довольно быстро – в срок до 7 дней по мере улучшения кровообращения в костной ткани.
А вот если было частичное повреждение волокон пучка нерва, то процесс реабилитации может занять от 14 дней до 6 месяцев. В случаях сильной травмы может потребоваться переустановка имплантов, так как тело импланта препятствует восстановлению аксонов (отростков) в нервных пучках.
В нашей клинике перед операцией проводится тщательное компьютерное планирование расстановки имплантов, после чего печатаются хирургические шаблоны, оберегающие пациента и врача от неправильной установки имплантов.
[attention type=yellow]Сразу, либо на следующий день после операции, делается контрольная компьютерная томография, на которой контрольная комиссия (консилиум врачей) в соответствии с международными протоколами оценки качества сличает расстановку имплантов с первоначальным планом и делает заключение об успехе операции, либо выносит рекомендации лечащему врачу о необходимости принятия дополнительных мер.
[/attention]Важно! Не стоит путать повреждение нерва и компрессию на него, возникшую в кости в результате отека после установки имплантов, близко расположенных к нервным окончаниям. Компрессия проходит вместе с отеком и онемение в данной ситуации является нормальной реакцией.
Чаще всего такие симптомы характерно проявляются на 2-3 день после множественной имплантации, являются нормальной реакцией травмирования тканей при вкручивании имплантов и повреждения внутрикостных капилляров.
Улучшения будут заметны практически сразу после установки протеза на импланты и активизации жевательной нагрузки, а вместе с ней восстановления и кровообращения в кости.
Обращаем ваше внимание, что врачу и клинике нет никакого смысла скрывать факт повреждения тройничного нерва, он все равно себя выявит – это первое. Во-вторых, даже если это произошло, то последствия устраняются правильно подобранной терапией и совместной работой врача и пациента.
Да, если повреждение имеет место быть, то пациенту придется достаточно длительный срок проходить реабилитацию (до 6 месяцев), но в сложных клинических ситуациях полного отсутствия зубов и низкого качества костной ткани врач работает в очень ограниченных условиях, поэтому, к сожалению, некоторых последствий, но не грозящих жизни и дисфункции здоровья, не всегда удается избежать.
Мнение эксперта
Намдаков Николай ВладимировичЧелюстно-лицевой хирург, имплантолог, ортопед
Стаж работы 16+ «При одноэтапной имплантации мы очень часто используем удлиненные модели имплантов, которые устанавливаются в глубокие отделы костной ткани. Естественно, это повышает риск повреждения нервов, которые в этом случае располагаются очень близко к имплантам. Тем не менее, в работе мы используем трехмерную визуализацию – тщательно прорабатываем процесс имплантации в компьютерной программе, где задаем все параметры челюстной системы конкретного пациента. Это позволяет нам исключить вероятность повреждения лицевого нерва во время операции даже в сложных клинических условиях атрофии костной ткани».
Лечение поражений лицевого или тройничного нерва
Первое, что необходимо сделать (если причина поражения не известна), это пройти полную диагностику и выяснить, почему возникла данная проблема. Это позволит врачу выбрать правильную тактику лечения.
Диагностика
- анализ крови на наличие вирусной или бактериальной инфекции, которая могла стать причиной поражения нерва,
- КТ или МРТ черепа и головного мозга для определения зоны поражения,
- электромиография, которая подразумевает непосредственное воздействие на нервные окончания для установления уровня нарушения прохождения импульсов по нерву.
Лечение
- медикаментозная терапия: к данной группе относятся противовоспалительные, обезболивающие и противосудорожные препараты, а также антидепрессанты и успокоительные средства.
- физиотерапия: гимнастика лица, массаж, проводимый специалистами, электростимуляция и акупунктура,
- микрохирургия: операция проводится для восстановления целостности поврежденного нерва. Это достаточно серьезное хирургическое вмешательство, которое должно проводиться профессиональным хирургом. Операция – это крайний метод решения проблемы, она нужна только в случае серьезного поражения и если первые два варианта не принесли никакого результата.
Восстановление зубов при наличии невралгии
Невралгия лицевого или черепного нерва в 70% – это излечимое заболевание. Однако оно может рецидивировать. К тому же пациенту для восстановления необходимо очень длительное лечение: нужно делать гимнастику, как можно больше говорить, надувать шарики и т.д.
Кроме того, нарушение мимики лица может также сказаться на жевании – оно может быть затруднено.
Именно поэтому в случае отсутствия зубов к протезу предъявляются очень повышенные требования: он должен быть комфортным, не должен выпадать изо рта, чтобы пациент не мог им подавиться.
При острой стадии невралгии стоит отложить восстановление зубов. Минимум через 2-3 недели, если лечение дало положительные результаты, можно обратиться к стоматологу с вопросом о протезировании.
Съемное протезирование не рекомендуется, поскольку конструкции довольно массивны, вызывают дискомфорт и длительное привыкание. К тому же они имеют недостаточно хорошую фиксацию.
Поэтому лучшим вариантом будет применение имплантации.
Однако не классической, а одноэтапной – она подразумевает использование современных технологий 3D визуализации процесса лечения, а также более простую и менее травматичную установку имплантов.
[attention type=red]Напоминаем, что самое главное при имплантации зубов – это профессиональный врач, который проводит тщательную диагностику состояния челюстной системы пациента, знает ее анатомическое строение и использует прогрессивные методы планирования и установки имплантов, которые минимизируют риски развития осложнений.
[/attention]1 По данным исследований, проведенных на кафедре хирургической стоматологии Одесского государственного медицинского университета им. Н.И. Пирогова.
Источник: https://smile-at-once.ru/uslugi/implantacia-zubov/posle-implantacii/nevralgiya-licevogo-nerva.html
Повреждения нервов при анестезии
Повреждения нервов — существенный источник как осложнений для пациентов, так и профессиональной ответственности. Истинная частота встречаемости неизвестна из-за значительного числа случаев, не попадающих в официальные отчеты. Большая часть данных, представленных ниже, взята из базы данных программы ASA по закрытым искам (1975-95).
Повреждения нервов — вторая по распространенности причина исков среди всей базы данных (16% от общего числа). Из повреждений конкретных нервов: локтевой нерв (28%), нервы плечевого сплетения (20%), пояснично-крестцовый корешок (16%) и спинной мозг (13%). Реже повреждаются нервы — седалищный, срединный, лучевой и бедренный.
С недавних пор становится меньше исков по поводу повреждения локтевого нерва, ведущее место занимает повреждение спинного мозга.
Во многих случаях периоперационного повреждения нервов механизм повреждения не выявлен (только в 9% случаев повреждений локтевого нерва имели распознаваемый механизм). Однако механизм поражения спинного мозга установлен в 48% случаев исков, региональная анестезия проводилась в 68% случаев повреждений спинного мозга.
Этиология
- Прямая травма иглами, швами, инструментами.
- Инъекция нейротоксичного вещества.
- Механические факторы, такие как вытяжение и компрессия.
- Ишемия, по-видимому, вносит вклад во все эти причины.
Классификация
Степень повреждения будет определять характер требуемого вмешательства и вероятность восстановления.
- Нейропраксия — повреждение миелина, аксон остается интактным. Восстановление займет от нескольких недель до нескольких месяцев. Хороший прогноз.
- Аксонотмезис — разрушение аксона. Прогноз и вероятность восстановления сомнительные.
- Нейротмезис — полностью разрушен нерв. Может потребоваться операция. Плохой прогноз.
Предрасполагающие факторы
У пациентов с исходно существующей генерализованной периферической нейропатией вероятность травмы/ишемии повышена. До операции следует подробно задокументировать в истории болезни все данные об уже имеющемся дефиците.
Операция сама по себе и сопутствующее ей вынужденное положение могут стать причиной специфического повреждения нерва.
Факторы анестезии включают непосредственное повреждение нерва иглой при проведении региональной анестезии. Снизить вероятность этого могут хорошее знание анатомии и аккуратное проведение процедуры.
Оптимальный дизайн иглы пока не очевиден, но ясно, что иглы с коротким срезом меньше травмируют нервный пучок и в настоящее время популярны.
Возникающая парестезия должна настораживать врача, а сильная боль при введении препарата — сигнал к немедленному прекращению инъекции (по всей видимости, игла попала в нерв или его оболочку). Эти явления — веский аргумент в пользу выполнения блокады пациенту в сознании.
Следует свести к минимуму время наложения турникетов и использовать только пневматические их модели. При спинальной или эпидуральной анестезии нельзя применять растворы местных анестетиков с консервантами.
Системные факторы включают: гипотермию, гипотензию, гипоксию и электролитные нарушения, например, уремию, сахарный диабет, дефицит витамина В12 и фолиевой кислоты.
Симптомы
- Симптомы могут появиться в течение дня, но иногда возникают через 2-3 нед.
- Степень и продолжительность симптомов варьируют в зависимости от тяжести поражения — от онемения и небольшой парестезии на протяжении нескольких недель до стойкой болезненной парестезии, потери чувствительности, паралича в течение многих лет и, в конечном итоге, рефлекторной симпатической дистрофии.
Нейропатия локтевого нерва
- Чаще встречается у мужчин (3:1).
- Чаще при избыточной массе тела и продолжительном пребывании в стационаре. У молодых пациентов встречается редко.
- Проспективные исследования показали частоту в остром периоде от 1 на 200 до 1 на 350 пациентов, но к 3 мес. клинически значимые поражения встречаются гораздо реже.
- 85% случаев были связаны с общей анестезией, 15% — региональной (в 6% — спинальная), что свидетельствует о неочевидности этиологии.
- Повреждение происходит на уровне верхнего мыщелкового желобка локтевой кости.
У мужчин в этом месте подкожная жировая клетчатка тоньше и тоннель более узкий, что объясняет различие по половой принадлежности.
- В недавних исследованиях было высказано предположение о том, что в положении супинации компрессия нерва менее выражена.
Для локтевого нерва более предпочтительно отведение противоположной руки, но в этом положении больше риск вытяжения плечевого сплетения.
- Подкладывание дополнительных валиков было точно установлено в 27% случаях закрытых исков!
- В 62% случаях начало было «отсроченным» (т. е. более чем через 1 день после операции).
- В другой, неповрежденной руке часто выявляют нарушение нервной проводимости, что свидетельствует о субклинической нейропатии, которая может проявиться в послеоперационном периоде.
Повреждение плечевого сплетения
- Причинные факторы включают избыточное вытяжение (отведение руки при повороте головы в противоположную сторону), компрессию (движение ключицы вверх и западение грудины) и региональную анестезию (только 16% закрытых исков по поводу повреждения плечевого сплетения).
- Боль или парестезия при инъекции отмечены в 50% случаев исков, связанных с региональными методиками.
- Среди закрытых исков по поводу повреждения плечевого сплетения 13% связаны с повреждением длинного грудного нерва (обеспечивает отведение лопатки). Механизм неизвестен.
- Чаще отмечается поражение верхних пучков.
Повреждение пояснично-крестцового корешка (радикулопатия)
- Больше 90% случаев связано с проведением региональной анестезии (в 55% — спинальная, в 37% — эпидуральная).
- Парестезия или боль при введении иглы или при инъекции препарата свидетельствуют о возможном повреждении.
Послеоперационная корешковая боль может быть стойкой до 0,2% случаев, но практически всегда исчезает в течение нескольких недель/месяцев.
- Множественные неудачные попытки повышают вероятность повреждения.
- Самая частая жалоба — стойкая парестезия, с двигательными нарушениями или без них.
Повреждение спинного мозга
- По данным закрытых исков. 58% случаев связано с проведением региональной анестезии.
- Определенный патогенез был установлен примерно в 50% случаев — что намного выше, чем при других причинах повреждения нервов.
- Самые распространенные механизмы – эпидуральная гематома, химическое повреждение, синдром передней спинномозговой артерии и менингит соответственно.
- Поясничная эпидуральная блокада становилась причиной в четыре раза чаще, чем субарахноидальная блокада, и в восемь раз чаще, чем торакальная эпидуральная блокада (это частично связано с количеством выполняемых блокад).
- Повреждение чаще встречается при блокадах, выполняемых по поводу хронической боли, и при наличии системной антикоагуляции (фракционированный гепарин, внедренный в США в 1993 г).
- Отмечено значительное запаздывание в диагностике компрессии спинного мозга или нерва. Стойкая слабость или онемение расценивались как следствие эпидуральной инфузии.
Следует исследовать все подозрительные повреждения при наличии соответствующего анамнеза и выполнить по возможности МРТ особенно при наличии антикоагуляции.
- Трудно оценить истинную частоту серьезных неврологических повреждений после спинальной/эпидуральной блокады.
Скотт предполагает, что в акушерской практике частота стойкой утраты трудоспособности составляет 1 на 100000. Эпидуральная гематома в присутствии ГНМВ может выявляться с частотой от 1 на 1000 до 1 на 10 000, но другие исследователи оценивают риск как от 1 на 150 000 до 1 на 220 000 (после эпидуральной и спинальной блокады соответственно).
Эпидуральный абсцесс встречается реже, но его следует подозревать у пациентов с нарушенным иммунитетом и антикоагуляцией, при длительном стоянии эпидурального катетера.
- При синдроме передней спинномозговой артерии обычно наблюдается спастический паралич нижних конечностей ниже уровня поражения, вялый паралич на уровне поражения, различная по характеру потеря чувствительности и нарушение функции сфинктеров. Эта патология может быть связана с общей или региональной анестезией, обычно развивается при продолжительной гипотензии.
Остальные причины, не связанные с анестезией, — пережатие аорты, тромбоз, эмбол, расслаивающая аневризма брюшной аорты, узелковый периартериит, СКВ и операции на позвоночнике.
- Редкая причина параплегий — арахноидит, эффективное лечение которого не разработано.
Обычно он характеризуется постепенно нарастающей слабостью и потерей чувствительности, возникающей через несколько дней или месяцев после проведения спинальной анестезии, иногда приводит к полной параплегии или смерти.
Причины — менингит, кровотечение, операция на спинном мозге, также может быть связан с препаратами, вводимыми в спинальное или эпидуральное пространство, например, консервантами, ошибочным введением препарата и т. д.
- Переходящие неврологические симптомы (ПНС) — это боль в спине или дизестезия, билатерально иррадиирующая по ногам или ягодицам после полного восстановления от спинальной анестезии и начинающаяся в течение 24 ч. Обычно какие-либо объективные неврологические знаки отсутствуют. Боль умеренная и может быть купирована с помощью НПВС. Симптомы обычно исчезают через нескольких дней. Клиническая значимость неясна, данные достаточно противоречивы, хотя, по всей вероятности, ПНС чаще развиваются после применения спинального 5% гипербарического лидокаина (лигнокаина)/адреналина. В некоторых исследованиях показано, что ПНС часто наблюдается после применения чистого спинального лидокаина (лигнокаина).
- Синдром конского хвоста (СКХ) характеризуется болью в нижней части спины, седалищной анестезией, нарушением функции сфинктеров и двигательными или сенсорными симптомами ниже колен. Есть ряд сообщений о развитии СКХ после применения спинальных микрокатетеров (28 G) и 5% гипербарического лидокаина (лигнокаина). Это было расценено как следствие затекания гипербарического местного анестетика и привело в результате к тому, что Администрацией по пищевым продуктам и медикаментам в США в 1992 г. было запрещено использовать спинальные катетеры тоньше 24G.
Профилактика
- Необходимо знать об осложнениях и наиболее частых причинах повреждений (например, тщательная укладка пациента).
- Тщательный сбор анамнеза, объективное обследование и документирование в истории болезни о всех имевшихся до операции неврологических нарушениях.
- Аккуратное ведение анестезиологических записей обо всех особенностях региональной техники (включая тип иглы, парестезию, используемый препарат и т. д.).
- Выполнение блокады пациенту в сознании либо с предварительным введением седативного средства (не практикуется у детей).
- Не выполнять региональную блокаду при отказе пациента.
- Всегда прекращать инъекцию при появлении боли или парестезии.
Диагностика и лечение
- Нейрофизиологические тесты, такие как ЭМГ и исследование проводимости нерва, вкупе с МРТ часто помогают точно определить место повреждения, которое может указать на причину и возможную ответственность.
- Лечение и прогноз зависят от тяжести повреждения, лучше оставить их неврологам и нейрохирургам.
- Компрессия спинного мозга или синдром конского хвоста требуют экстренного нейрохирургического вмешательства и декомпрессии.
- Применяемые при нейропатической боли лекарства — трициклические антидепрессанты (амитриптилин в дозе до 150 мг/сут, начиная с 25 мг на ночь) или противоэпилептические средства (карбамазепин 100 мг 1- 2 раза в день вплоть до 200 мг 4 раза в день, или габапентин, лучше переносимый, 300 мг 1 раз в день вплоть до 600 мг 3 раза вдень).
Источник: http://www.ambu03.ru/anesteziya/prakticheskie-voprosy/povrezhdeniya-nervov-pri-anestezii/