Операция при вальгусной деформации стопы: виды, восстановление и цены
В литературе можно найти описание более чем 400 методик оперативного лечения халлюс-вальгуса. В прошлом ортопеды боролись с вальгусной деформацией путем хирургического удаления суставных головок, что приводило к серьезному нарушению функций стопы. Поэтому сегодня врачи предпочитают делать менее травматичные операции.
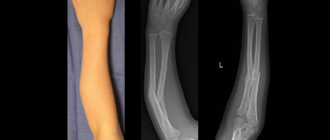
Рентген.
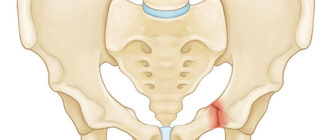
Что такое вальгусная деформация? Вначале Hallux Valgus вызывает искривление только большого пальца стопы. В результате у человека увеличивается нагрузка на головки 2-4 плюсневых костей, что ведет к молоткообразной деформации II-V пальцев. Своевременное хирургическое лечение помогает избежать этого неприятного явления.
Виды операций на стопе
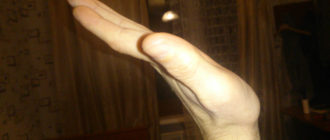
Операции, которые делают при вальгусной деформации, можно условно разделить на малоинвазивные и реконструктивные. Первые менее травматичны, однако эффективны только при экзостозах и начальной деформации. Малоинвазивные хирургические вмешательства выполняют через два-три прокола размером 3-4 мм.
Шрам после вмешательства.
Реконструктивные вмешательства помогают справиться с выраженной вальгусной деформацией, сопровождающейся изменением положения костей стопы. Такие операции более инвазивны и сопряжены с большей травматизацией.
Их выполняют через разрез длиной 2-4 см на медиальной поверхности стопы.
В ходе хирургического вмешательства врач восстанавливает нормальной положение костей плюсны и фиксирует I плюсне-клиновидный сустав в правильной позиции.
Таблица 1. Виды операций.
| Особенности проведения | Показания | |
| На мягких тканях | Во время операции врач работает только с мышцами, сухожилиями и суставной сумкой. | Hallux Valgus I степени без деформации головки плюсневой кости. |
| На костях | Суть таких хирургических вмешательств заключается в подпиливании костей и/или выполнении остеотомии. | Вальгусная деформация II-III степени. |
| Комбинированные | Подразумевают одновременное удаление костных наростов и пластику связок. | Выраженный Hallux Valgus с нарушением функций стопы. |
Миниинвазивное вмешательство.
Во время малоинвазивных операций хирург использует микроинструменты, позволяющие выполнять сложные манипуляции со связками и суставной капсулой. При необходимости он подпиливает кости с помощью микрофрез, которые отдаленно напоминают стоматологический инструментарий.
Название хирургических техник
На начальных стадиях болезни врачи стараются делать малоинвазивные операции. После них пациент быстро восстанавливается и уже через 3-4 недели возвращается к привычному образу жизни. При запущенной вальгусной деформации возникает необходимость в более сложных хирургических вмешательствах.
Давайте посмотрим, какие из них чаще всего используют в современной ортопедии.
Операция McBride
Наиболее популярна среди всех хирургических вмешательств на мягких тканях стопы. Ее суть заключается в перемещении сухожилия m. adductor halluces на головку I плюсневой кости. Это позволяет сблизить между собой кости плюсны и восстановить нормальный мышечно-сухожильный баланс стопы.
McBride.
К сожалению, отводящая мышца первого пальца неспособна противодействовать постоянной нагрузке. Именно поэтому частота рецидивов после операции McBride довольно высока. Если человек не устраняет действие провоцирующих факторов – у него вскоре снова развивается Hallux Valgus. Избежать этого помогает ношение ортопедической обуви, отказ от каблуков и тяжелой физической работы.
При ярко выраженных деформациях операцию McBride дополняют остеотомией I плюсневой кости SCARF.
SERI
Относится к миниинвазивным операциям. Во время хирургического вмешательства больным выполняют поперечную остеотомию через кожный разрез длиной 1 см. После этого дистальный костный фрагмент смещают в латеральном направлении и фиксируют с помощью специальной спицы.
SERI.
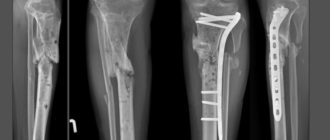
CHEVRON
В ходе операции хирург выполняет V-образую остеотомию. Он перепиливает первую плюсневую кость в области головки, а костные фрагменты соединяет с помощью специальных титановых винтов. Поскольку фиксация очень прочная, в послеоперационном периоде пациент не нуждается в гипсовой иммобилизации.
CHEVRON.
Отметим, что Chevron-остеотомия эффективна только при незначительной деформации первого пальца стопы. В наше время в ортопедии ее используют все реже. Вместо нее большинство врачей делает Scarf-остеотомию.
SCARF
Z-образная остеотомия Scarf – это золотой стандарт лечения вальгусной деформации. Она позволяет установить головку плюсневой кости под нужным углом. В ходе хирургического вмешательства врачи также убирают деформацию суставной капсулы и меняют направление некоторых сухожилий.
SCARF.
Когда операции Scarf недостаточно – хирурги делают проксимальную клиновидную остеотомию или артродез.
Важно! У большинства пациентов с вальгусной деформацией врачи выявляют костную мозоль (экзостоз). Нарост локализуется на медиальной поверхности головки I плюсневой кости. Как правило, его удаляют во время всех операций, в том числе и малоинвазивных.
Не путайте спиливание костного нароста с остеотомией. Это две совершенно разные манипуляции. Цель первой – убрать косметический дефект, второй – восстановить нормальное функциональное состояние стопы. Помните, что удаление костной мозоли (операция Шеде) не в состоянии излечить вас от Hallux Valgus.
Артродез при вальгусной деформации
Артродезирование – это полное обездвиживание плюсне-клиновидного сустава путем соединения формирующих его костей. Операцию делают лицам с поперечно-распластанной деформацией и Hallux Valgus с гипермобильностью I плюсне-клиновидного сустава.
Тест для выявления патологической подвижности:
- пальцами одной руки удерживайте II-V плюсневые кости;
- второй рукой возьмите I плюсневую кость и попробуйте смещать ее в тыльно-подошвенном направлении;
- посмотрите, насколько сильно вам удалось сдвинуть ее с места;
- смещение кости более чем на один сагиттальный размер большого пальца указывает на наличие гипермобильности.
Артродез – это наиболее травматичная операция, подразумевающая полное удаление плюсне-клиновидного сустава. Ее делают только в крайнем случае, когда другие методы оказываются неэффективными.
Операция молоткообразной деформация пальцев ног
Как известно, на поздних стадиях Hallux Valgus сочетается с молоткообразной деформацией II-V пальцев. Она выглядит непривлекательно и негативно сказывается на функциях стопы. Для ее исправления используют целый ряд хирургических вмешательств.
К ним относятся:
- Закрытая редрессация. Суть методики заключается в насильственном исправлении дефекта нехирургическим путем. К сожалению, редрессация дает незначительный эффект, а после нее нередко возникают рецидивы.
- Тенотомия или транспозиция сухожилий. Операции выполняют на связках стопы. Их умелое пересечение или перемещение позволяет исправить молотообразную деформацию пальцев.
- Резекция костей. Во время хирургического вмешательства врачи иссекают основание средней или головку основной фаланги. Это позволяет избавиться от избыточной костной массы и устранить деформацию.
- Остеотомии Вейля или Уилсона. Напоминают операции Scarf и Chevron, однако выполняются на II-V плюсневых костях. Хирурги рассекают их, после чего фиксируют костные фрагменты титановыми винтами.
В лечении молоткообразной деформации наиболее эффективна остеотомия. Именно ее выполняют в самых тяжелых и запущенных случаях.
Восстановительный период
Вставать с постели пациентам разрешают уже на следующий день после операции. Первое время ходить им разрешают только в туфлях Барука.
Туфли Барука.
В первые дни после хирургического вмешательства больные находятся под наблюдением лечащего врача. Из стационара их выписывают на 2-3 сутки. Если во время операции человеку накладывали нерассасывающиеся швы – их снимают на 10-14 день.
Что касается обуви, пациентам требуется как минимум 3 месяца носить ортопедические стельки. Надевать каблуки можно лишь спустя полгода после хирургического вмешательства. При этом их высота не должна превышать 6 см.
Цена операции на стопе
Стоимость хирургического лечения зависит от степени деформации, вида и сложности операции, уровня медицинского учреждения и квалификации работающих там специалистов.
Удаление экзостоза в Москве стоит от 40 000 до 50 000 рублей. Цены на реконструктивные операции начинаются с 70 000 рублей.
Отметим, что в стоимость не входит предоперационное обследование, консультации специалистов, расходные материалы и реабилитация.
[attention type=yellow]Если вы хотите прооперироваться за границей – обратите внимание на Чехию. Лечение там обойдется вам в евро включая реабилитацию. В Германии и Израиле такая же операция будет стоить гораздо дороже.
[/attention]Источник: https://msk-artusmed.ru/endoprotezirovanie/operaciya-valgusnoj-deformatsii-stopy/
Удаление косточки на ноге через операцию
Что такое вальгусная деформация? Вальгусная деформация большого пальца стопы является достаточно неприятным заболеванием.
Деформация развивается постепенно, при этом наблюдается увеличение выпуклости внутренней стороны стопы, и смещение наружу большого пальца. Халюс вальгус (другое название данной патологии) чаще всего наблюдается у женщин.
Связано это с тем, что у представительниц прекрасного пола связочный аппарат слабее, более податлив к растяжениям при нагрузках.
Важно знатьНаиболее эффективным методом лечения является операция по удалению шишки на большом пальце, так как данный метод лечения устраняет причину самой болезни и позволяет восстановить эстетический вид конечности.
Развитие
На начальных стадиях симптоматика практически отсутствует. Могут проявляться:
- дискомфорт во время ходьбы;
- незначительная болезненность из-за натирания в месте выпуклости кости;
- гиперемия кожи в области выпирания.
Если не принимаются никакие лечебные меры, больной продолжает вести прежний образ жизни, то состояние ухудшается. При этом появляется сильная боль в области измененного сустава, выпирающая кость сильно натирается, присоединяется воспалительный процесс. Больным становится труднее подобрать удобную обувь.
На этом этапе большой палец сильно отклонен в сторону, может ложиться сверху или под вторым пальцем. Боль в области сустава возникает независимо от типа выбранной обуви, а из-за постоянного натирания воспаление не утихает.
Обратите внимание!В большинстве случаев обращение за медицинской помощью происходит тогда, когда заболевание дошло до крайней степени. В таком случае медикаментозная терапия и применение корректирующих приспособлений является неэффективным.
Причины
К факторам, которые провоцируют развитие данной патологии относят:
- плоскостопие — в большинстве случаев поперечный вид;
- слабость связочного аппарата и сухожилий, чрезмерная податливость к растяжению;
- обувь на высоких каблуках, без каблука, с узким носком;
- чрезмерные нагрузки на нижние конечности — из-за избыточной массы тела, тяжелого физического труда, перегрузок во время тренировок, беременности;
- гормональные нарушения организма;
- трофические нарушения нижней конечности;
- травмы.
Когда нужна операция на большом пальце ноги
Операция по удалению шишки на стопе может рекомендоваться на любом этапе развития патологии. Но рассматривая возможные риски возникновения осложнений, болезненный и длительный реабилитационный период, на начальных этапах рекомендуется прибегать к консервативным методам.
Придерживаются следующих показаний к удалению косточки на ноге:
- усиление болевого синдрома;
- значительная деформация плюснефалангового сустава;
- хронический воспалительный процесс в области выпирания косточки;
- повреждения кожных покровов и прилегающих костных тканей в области деформации;
- неэффективность консервативных методов лечения;
- снижение двигательной активности;
- появление хромоты.
Необходимо как можно раньше начать лечение, так как постепенно снижается эластичность и растяжимость связок, что приводит к затруднению восстановления прежнего вида конечности.
Подготовка к операции на косточке
Операция по удалению hallux valgus требует серьезных подготовительных мер. Она должна проводиться опытными специалистами, при наличии современного оборудования и необходимого инструментария.
Во время подготовки обязательным этапом является сдача анализов. Проводится исследование биохимических показателей, подсчитывается количество форменных элементов крови. Все это необходимо для оценки общего состояния организма и его функций, а также исключения признаков воспалительного процесса.
В некоторых случаях требуется сдача анализов для определения уровня гормонов в крови и специфических маркеров, которые могут подтвердить развитие злокачественного образования.
В подготовительный период, перед удалением шишек на ногах, обязательным является рентгенологическая диагностика.
Делают рентгенологические снимки стопы в двух проекциях, для определения характера и степени деформации. В целях большей информативности можно использовать компьютерную томографию.
Благодаря результатам, полученных из исследований, можно установить наиболее эффективный метод хирургического вмешательства.
Разновидности операций по удалению шишек на ногах
В зависимости от степени деформации, а также развития клинических проявлений используют различные методики.
В случае незначительной деформации применяются малоинвазивные операции, которые заключаются в использовании лазера, фрез, подшивания прилегающих сухожилий.
Запущенные случаи требуют более обширных вмешательств, во время которых производят искусственные переломы костей стопы, дальнейшее сопоставление отломков или полностью блокируют сустав.
Лазерные операции
Операция на косточке большого пальца ноги с использованием лазера проводится на ранних стадиях патологического процесса. Хирургический доступ проводится через маленький разрез около самого выступа, что исключает образование рубцов и позволяет по максимуму восстановить эстетический вид ноги.
Существуют следующие виды операций при халюс вальгусе с применением лазера:
- Экзостэктомия — самый малоинвазивный метод, при котором через маленький разрез вводится лазер, затем проводится иссечение части головки плюсневой кости, а также образовавшегося костного нароста.
- Остеотомия — операция, требующая более обширного доступа. Суть метода заключается в восстановлении нормальной формы стопы, при помощи удаления проксимальной (ближней) фаланги большого пальца. После резекции проводят восстановление сустава.
- Резекционная артропластика — метод, при котором проводят резекцию суставных поверхностей плюсневой кости и проксимальной фаланги большого пальца. После резекции проводят протезирование сустава с восстановлением нормальной формы стопы.
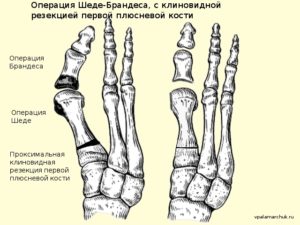
Операция Шеде
С целью удаления внутренней части головки первой плюсневой кости, а также образовавшегося на ней нароста применяется операция Шеде. По ходу данной операции по удалению косточки на ноге производят маленький разрез под самой выпуклостью.
После чего вводят в рану головку фрезы, которая постепенно будет шлифовать саму головку и образовавшийся нарост. Такая обработка позволит уменьшить размеры косточки, а восстановительный период после нее продлится не более двух недель.
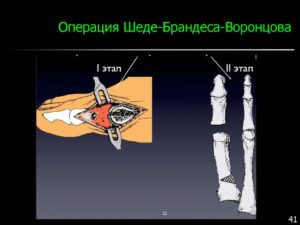
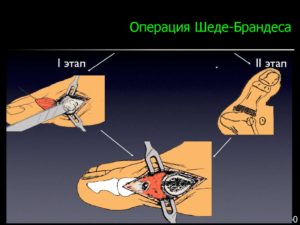
Операция Шеде-Брандеса
В качестве дополнения к операции Шеде, Брандесом была разработана дополнительная процедура, которая позволит корректировать форму стопы при более запущенных случаях.
Суть метода заключается в проведении резекции суставной поверхности проксимальной фаланги большого пальца, после проведения операции Шеде. А последующие две недели производят вытяжение большого пальца за дистальную фалангу.
Операция Шеде-Брандеса позволяет добиться восстановления эстетического вида без значительных манипуляций.
Операция Мак-Брайда
Метод Мак-Брайда позволяет при помощи маленького разреза произвести доступ к сухожилиям мышц сгибающей и отводящей большой палец. После полного выделения данных сухожилий они пересекаются и укорачиваются, затем прикрепляются в наружной части головки плюсневой кости. Последним этапом является удаление внутренней части головки и костного нароста (экзостоза), ушивание ран.
Реконструктивные методы
Хирургическое вмешательство по удалению косточки на ноге при помощи реконструкции, заключается в выполнении обширного доступа к пораженному суставу, произведении искусственного перелома костей, а также их резекции. Подобные операции проводят в случае развития значительной деформации стопы, а также развития артроза в измененном плюснефаланговом суставе.
Остеотомия
Заключается в произведении доступа к телу и головке первой плюсневой кости. После чего, при помощи специальной пилы выполняют остеотомию — создание искусственного перелома. В данном случае, в боковой проекции распил делают V-образного вида, что напоминает шеврон, от чего получило название — шевронная остеотомия.
В ходе операции выделяют сжатые сухожилия и связки, затем пересекают их. Данная процедура позволяет облегчить репозицию головки плюсневой кости. Часть плюсневой косточки с головкой отодвигают кнаружи и фиксируют. Для фиксации можно использовать спицы, титановую проволоку или винт.
Лучше всего использовать винт, так как он лучше закрепляет перелом и не предоставляет дискомфорта в дальнейшей жизни.
Остеотомия SCARF
Операция на косточках на ногах по представленному методу проводится на диафизарной части первой плюсневой кости. Во время операции выполняется разрез от основания первой фаланги большого пальца до основания первой плюсневой кости. После чего производят остеотомию Z-образного вида.
Затем головка плюсневой кости смещается в наружную сторону, удаляется ее внутренняя часть с образовавшимся наростом. Данный метод позволяет создать широкие контактные поверхности косточки, что приведет к их быстрому сращению.
Соединенные косточки необходимо фиксировать при помощи двух титановых винтов.
Клиновидная остеотомия
Операция, направленная на удаление шишек на ногах при помощи клиновидной резекции заключается в произведении доступа к проксимальному участку — основанию плюсневой кости. После ее полного выделения, производится высечение маленького кусочка треугольной формы.
Вершина треугольника должна быть направлена внутрь. После чего края кости сопоставляются и фиксируются при помощи титановой пластины и винтов. Обязательным этапом является иссечение экзостоза на внутренней части головки плюсневой кости.
Артродез
К данному виду операции прибегают крайне редко. Удаление халюс вальгус при помощи артродеза является радикальным методом, при котором резецируют основание первой фаланги большого пальца и суставную поверхность головки плюсневой кости.
После чего косточки фиксируют между собой в физиологическом положении при помощи винтов. Некоторым людям отсутствие подвижности приносит дискомфорт. Но главная цель операции купирование болевого синдрома и исправление деформации.
Противопоказания и возможные осложнения
При наличии заболеваний сердечно-сосудистой системы необходимо обращать внимание на кровоснабжение деформированной конечности. В случае недостаточного кровоснабжения процесс послеоперационного восстановления замедляется. При этом в месте хирургического доступа может образоваться хронический незаживающий язвенный дефект, к которому присоединяется бактериальная инфекция.
Поэтому основными противопоказаниями к проведению восстанавливающих операций на стопах являются:
- атеросклероз магистральных сосудов;
- признаки развития диабетической стопы;
- полинейропатии — в особенности поражение периферических нервных волокон.
Перед проведением операции у таких больных необходимо провести полное обследование сосудов, кровоснабжающих нижние конечности.
Насторожить врача и поспособствовать смене тактики хирургического лечения могут артрит и другие ревматические заболевания. В таком случае оптимальным вариантом может стать малоинвазивная хирургия.
Осложнения
Хирургические методы рассчитаны на минимальное повреждение и удаление тканей, поэтому послеоперационный период у большинства пациентов протекает гладко, а прооперированная стопа больше не беспокоит.
Но в некоторых случаях может наблюдаться:
- болевой синдром;
- дискомфорт и болевые ощущения из-за титановых винтов, пластин, проволок;
- изменение походки;
- переломы;
Реабилитация
Восстановительный период обычно продолжается не более 8 недель. В первые две недели после операции больному необходимо ходить в гипсе, который позволит зафиксировать отломки после выполненной остеотомии. А в случае малоинвазивных методов хирургического вмешательства применяется специальный ортопедический ботинок Барука, снижающий нагрузку на переднюю часть стопы.
Больному рекомендуется вставать и ходить уже на следующие сутки после операции. Через 5 дней переводится на амбулаторное лечение, во время которого необходимо выполнять физиопроцедуры, а в дальнейшем разрабатывать прооперированную конечность.
Отзывы об операции
Источник: https://stopvalgus.ru/operacija-pri-valgusnoj-deformacii/
SADI — современная операция билиопанкреатического шунтирования
В последние годы все чаще применяется новая разновидность бариатрической операции, т. н. Операция SADI. В ЦЭЛТе эту операцию начали делать первыми в России. Наш опыт — один из наибольших в мире, и второй — в Европе. О новой модификации билиопанкреатического шунтирования — SADI-S рассказывает д.м.н., руководитель службы «Хирургия ожирения» АО «ЦЭЛТ» Юрий Иванович Яшков
Юрий Иванович, к какому классу операций относится SADI-s ?
SADI-s – это одна из разновидностей билиопанкреатического шунтирования, которая сочетает в себе уменьшающую резекцию желудка и малабсорбцию, т. е. cнижение всасывания компонентов пищи. Другими словами это типичная комбинированная бариатрическая операция.
SADI-s нельзя рассматривать как разновидность гастрошунтирования, поскольку в этом случае часть желудка не шунтируется, а удаляется. Рестриктивный компонент операции — это хорошо известная продольная резекция желудка или как ее называют — CЛИВ (англ Sleeve -рукав).
[attention type=red]То есть SADI-s — это по существу продольная резекция желудка, дополненная шунтированием значительного участка тонкой кишки.
[/attention]В результате такой реконструкции, наряду с уменьшением количества еды, в процессе усвоения пищи принимает участие лишь часть, точнее 250 см, тонкой кишки
Для чего делается шунтирование тонкой кишки в дополнение к ПРЖ.?
Продольная резекция желудка- в настоящее время, пожалуй, самая популярная бариатрическая операция не только в России, но и в мире. Однако уже достаточно хорошо известно, что ПРЖ в чистом виде не может у всех пациентов обеспечить одинаково значительную, а главное стабильную потерю веса.
Например, при сверхожирении (индексе массы тела свыше 50) или у больных сахарным диабетом 2 типа результаты Sleeve- резекции (ПРЖ) значительно уступают результатам комбинированных операций. Это подтверждают и наши собственные наблюдения.
Поэтому пациентам с индексом МТ в районе 40 и меньше без сахарного диабета 2 типа мы на первом этапе предлагаем делать ПРЖ, но если индекс МТ превышает 50 или у пациента имеется сахарный диабет 2 типа, выбор делается в пользу SADI-s или Duodenal Switch.
Шунтирование значительной части тонкой кишки в дополнение к ПРЖ обуславливает более значимую, более стабильную потерю массы тела и оказывает более выраженный антидиабетический эффект, по сравнению с ПРЖ в чистом виде.
Можно ли пойти по пути разделения операции на этапы, например, первым этапом сделать более простую операцию ПРЖ, а затем, в случае, если это понадобится, через несколько лет дополнить эту операцию шунтированием тонкой кишки, т. е. перевести ПРЖ в SADI-s или другой вид комбинированной операции?
Да, так сделать можно, но надо понимать, что пациент, сделав одну, более простую операцию, будет в течение нескольких лет «держать в уме» другую, более сложную. Это и второй наркоз, и повторная госпитализация. Есть и экономическая составляющая.
Поскольку бариатрическая хирургия в России почти не обеспечивается государственными гарантиями или страховкой, оплачивать двухэтапную операцию будет куда накладнее, чем комбинированную операцию, сделанную одномоментно.
[attention type=green]Мы всех пациентов, которым делаем ПРЖ, предупреждаем о возможности повторной операции через несколько лет, поскольку статистика показывает, что не менее половины пациентов, перенесших ПРЖ, не в состоянии удерживать полученный результат по снижению веса после 5 лет.
[/attention]Тем, кто психологически готов к многоэтапному лечению, мы не отказываемся делать ПРЖ на первом этапе.
SADI-s — это принципиально новая операция или модификация ранее уже применявшихся операций?
Можно сказать, что БПШ в модификации SADI-s – это новый этап разработки операции билиопанкреатического шунтирования. С конца 1970-х годов была известна операция Скопинаро (родоначальника БПШ).
С начала 1990-х годов в мире стал применяться усовершенствованный вариант БПШ — модификация Hess-Marceau или как эту операцию называют за рубежом — Duodenal Switch — билиопанкреатическое шунтирование с выключением 12-перстной кишки. В 2005 году испанский хирург A.
Sanchez-Pernaute впервые применил, а в 2007 г впервые описал модификацию SADI-s. Его коллега и наш большой друг испанский хирург Antonio Torres приложил много усилия для популяризации этой операции в мире. Термин ничего общего не имеет со словом «садизм».
В английской интерпретации SADI-s означает Single Anastomosis Duodeno-Ileal – Sleeve, т. е. Один анастомоз между 12-перстной и подвздошной кишкой + Sleeve (рукав). Это более упрощенный вариант предшествующей модификации БПШ, а именно Duodenal Switch.
Помимо большей технической простоты SADI-s, есть ли другие преимущества этой операции? Что показывает Ваш опыт?
Мы начали применять в ЦЭЛТе операцию SADI-s с 2014 года и вот недавно, в августе 2018 года выполнили двухсотую подобную операцию. Это не считая повторных операций.
Предшествующую модификацию БПШ — Duodenal Switch (сделано 526 операций) – мы выполняли в ЦЭЛТе, начиная с 2003 года, и после 2015 года прибегали к ней очень редко.
SADI-s действительно намного проще в исполнении, удалось снизить частоту ранних послеоперационных осложнений с 5 % при Duodenal Switch до 2,1% при SADI-s. Это очень хорошие показатели, учитывая сложный тип операций и непростой контингент больных.
[attention type=yellow]В этом, безусловно, сыграл роль и предшествующий опыт выполнения более сложного типа операции. Наблюдая за оперированными пациентами, мы видим вполне сопоставимую потерю веса, по крайней мере к 3 годам, по сравнению с предшествующей модификацией БПШ.
[/attention]SADI-s обладает и выраженным антидиабетическим эффектом- свыше 90% больных сахарным диабетом 2 типа пришли к полной компенсации диабета без дополнительной сахароснижающей терапии при вполне свободном режиме питания. Снизилась частота поздней спаечной кишечной непроходимости, а случаи развития белковой недостаточности после SADI-s сводятся к единичным наблюдениям. Меньше выражены известные побочные эффекты БПШ- метеоризм и диарея.
Требуется ли после SADI-s витаминно-минеральная поддержка?
Она является строго обязательной, как и при любом другом виде шунтирующих операций, в том числе и после гастрошунтирования.
Тех, кто не готов в силу очень сложного материального положения или недостаточной дисциплинированности — «пофигизма» — ежедневно принимать витаминно -минеральные добавки, по поводу БПШ просим нас не беспокоить — эта операция не для них. Обязательно проведение регулярного послеоперационного контроля, лабораторный мониторинг.
Обо всем этом пациенты получают необходимую информацию. Все пациенты нуждаются в постоянном приеме препаратов кальция с витамином Д (не менее 2 граммов в сутки), препаратов железа, поливитаминов, витаминов В12, А, Е. Информация о необходимой поддерживающей терапии тоже нами выдается каждому.
Пациенты, рассчитывающие получить более выраженную и наиболее устойчивую потерю веса, а также рассчитывающие на компенсацию диабета в результате SADI-s, должны выполнять все наши предписания в отношении режима послеоперационного наблюдения и приема витаминно- минеральных комплексов.
Возможны ли после SADI-s побочные явления, как при других видах БПШ?
Имея уже достаточно солидный опыт выполнения этой операции, можно сказать, что вероятность развития избыточной диареи, метеоризма, белковой недостаточности, проктологических осложнений после SADI-s существенно меньше, чем при БПШ в других модификациях, т. е. операция оказывает более мягкий эффект.
Хотя исключить побочные явления при малабсорбтивных операциях невозможно, влиять на их развитие и течение вполне в наших силах. Многим пациентам, страдающих избыточной диареей после БПШ, достаточно посоветовать ограничить количество потребляемых жидкости и жиров, и этого бывает достаточно.
[attention type=red]В ряде случаев приходится корректировать обьем витаминно-минеральной поддержки, но для этого пациенты должны быть достаточно комплаентны, т. е. вовремя показываться, или по крайней мере, сообщать о себе, регулярно сдавать анализы, своевременно сообщать о каких-то необычных симптомах.
[/attention]Как правило, развитие серьезных осложнений после БПШ — это вопрос дисциплины, вернее недисциплинированности самих пациентов. Все побочные эффекты БПШ при своевременном выявлении и обращении вполне устранимы.
А приходится ли делать повторные операции после sadi-s?
После любой бариатрической операции может возникнуть необходимость выполнения повторных вмешательств. Задачи две — либо улучшить результат в плане потери веса, либо избавить пациента от возможных побочных явлений или в редких случаях- поздних осложнений.
SADI- вполне обратимая операция в части возможности восстановления пассажа пищи по всему кишечнику. Такая восстановительная операция может быть выполнена, если возникают нежелательные метаболические нарушения, например стойкий дефицит белков или кальция.
И то, на первом этапе, если пациент начинает все выполнять правильно, повторных восстановительных операций можно избежать, ведь восстановление тонкой кишки может вести и к увеличению массы тела.
Если требуется через несколько лет улучшить потерю веса или антидиабетический эффект операции, это тоже возможно сделать, здесь подход строго индивидуализирован — ведь причины увеличения веса с годами могут крыться как в увеличении обьема желудка, так и в лучшей усвояемости пищи в кишечнике, наблюдающейся с годами после БПШ.
После SADI в редких случаях может возникнуть необходимость прекратить попадание желчи в желудок и пищевод. Это достаточно несложная операция, причем, как правило, все повторные операции после SADI мы выполняли одновременно с абдоминопластикой уже после значительного снижения веса. Т.е. это не были самостоятельными операциями.
По мировой статистике, все модификации БПШ — сравнительно нечасто выполняемые в мире операции, например если сравнивать с продольной резекцией желудка или гастрошунтированием. Почему так? Видите ли Вы преимущества SADI например, по сравнению с гастрошунтированием?
Я в свое время проводил аналогию с автомобилями, которые нечасто встретишь в городе, но это вовсе не означает, что они хуже. Часто наоборот, более элитные. Гастрошунтирование остается популярной операцией, к тому же в последние годы получила развитие новая модификация — мини- гастрошунтирование.
Эта операция во-многом сходна с модификацией SADI. При SADI остается физиологически важная мышца желудка — привратник. Именно поэтому после SADI крайне редок демпинг-синдром, мы практически не видим язв и стенозов, все еще являющиеся актуальными проблемами после гастрошунтирования у части пациентов.
[attention type=green]За рубежом, например в США и Канаде, расходы на ПРЖ и гастрошунтирование во-многом покрываются страховыми компаниями, в то время, как на БПШ- нет. Это тоже влияет на частоту применения различных операций.
[/attention]Есть и другие принципиальные моменты — при БПШ мы вполне можем точно дозировать степень малабсорбции, в то время, как при гастрошунтировании это всегда приблизительно. Многие сторонники гастрошунтирования в настоящее время стремятся придавать значение дополнительной малабсорбции.
В бариатрической и метаболической хирургии выбор вида операции — это часто личное предпочтение хирурга, каждый делает то, что в его руках дает наилучшие результаты. В этом смысле свой выбор в пользу SADI я всегда могу обосновать, исходя из своего нынешнего и предшествующего опыта
Какие операции Вы сейчас предлагаете в ЦЭЛТе? Ведь ЦЭЛТ на сегодняшний день остается единственным сертифицированным в России Европейским центром высокого качества в области бариатрической и метаболической хирургии.
Да, это так. В 2011 году мы получили звание European Exсellence Center и пока в этой номинации остаемся единственной клиникой в России. В 2017 году мы подтвердили это высокое звание. Нашим пациентам мы предлагаем либо продольную резекцию желудка в чистом виде, либо SADI-s, т. е.
ПРЖ в сочетании с шунтированием тонкой кишки. Соотношение пациентов, идущих на ту и другую операцию, примерно 1:1. Не всем пациентам, если у них относительно небольшой избыток веса, нужно сразу делать шунтирование кишки.
А вот пациентам- супертяжеловесам, либо тем, кто страдает сахарным диабетом 2 типа SADI-s подойдет больше. Но это в том случае, если пациент принимает наши условия и соблюдает требования, необходимые при этой операции. Ведь, по словам родоначальника БПШ Н.
Скопинаро применительно к этой операции, «мощным оружием надо пользоваться правильно».
Источник: https://www.celt.ru/articles/art/sadi.phtml
Халюс Вальгус операция: виды и особенности процедуры
15.08.2019
Как сказал мой один знакомый, очень хороший ЛОР-врач по поводу возможности консервативного лечения искривленной перегородки носа: «Если на улице упал забор, нужно вызывать спецтехнику и ставить его на место».
Также и с вальгусной деформацией. Не стоит надеяться, что различные ортопедические средства (стельки, вкладыши и проч.) решат проблему.
Да, все это хорошо на ранних стадиях, но если вы читаете эту статью, то вероятно методы консервативной терапии себя уже исчерпали.
Чем всегда нравилась травматология, так это тем, что в ней переплетены врачевание и ремесло. Причем ремесло на грани искусства. Это все хорошо видно в способах хирургической коррекции Hallux valgus: у врача каждый случай будет уникальным! Коррекция каждой стопы будет иметь свои особенности.
Сейчас известно более 200 методик оперативного лечения вальгусной деформации (по другим источникам — более 300). Многие из них приводили к плохому прогнозу в лечении ввиду того, что к моменту их появления не понимали механизма формирования вальгусной деформации. Другие техники были мало отличимы от «оригинала», дополненные авторскими «штрихами».
Развитие хирургии — это метод проб и подбора лучших вариантов. Стоит отметить лишь те немногие методики, которые были проверены временем, усовершенствованы и применяются в настоящее время. И что еще очень важно: косметическая хирургия совершенно неуместна при Hallux valgus.
Чтобы появились показания к операции, пациента должна беспокоить боль, которая не корректируется обычной сменой обуви и ортопедическими изделиями.
Операции при вальгусной деформации можно разделить на группы: операции на мягких тканях, операции на костях и их комбинации.
Клиновидная остеотомия Акина (Akin)
Небольшая по объему и технически относительно простая операция. Производится клиновидная резекция в области проксимальной фаланги большого пальца. Обычно сейчас применяется в комбинации с другими методиками. Изолированно применяется при межфаланговом вальгусе.
Техника операции. Проводится продольный разрез над головкой плюсневой кости, затем разрез продлевается дистально. Резекция начинается отступом от сустава на 5-7 мм. Само основание клина обычно 3-4 мм.
Костные фрагменты фиксируются спицами, швами, или специальными скобками.
Артродез плюснефалангового сустава
Осложнения возникают редко и связаны обычно с проблемами с заживлением раны или с наружением срастания стабилизируемых костей. Что касается специфических проблем, то для хирурга важной задачей является правильный выбор угла отклонения большого пальца. В противном случае возникает чрезмерная нагрузка неподвижный палец при ходьбе.
Шевронная остеотомия
- Показания для остеотомии Остина
- Техника операции.
- Реабилитация.
Операция рекомендована лицам, имеющим вальгусную деформацию легкой и умеренной степени (при угле рассогласования 1 и 2 плюсневой кости не более 17 градусов). Хороший результат бывает при отсутствии выраженных изменений в головке плюсневой кости.
Производится Y-образный разрез капсулы сустава (так называемый «доступ шампанского»).Затем производится высвобождение наружной поверхности головки плюсневой кости от сухожилия.Затем следует основной этап операции — производится V-образный распил, который отделяет головку первой плюсневой кости.
Далее производится смещение головки кнаружи и фиксация ее винтом или шовным материалом. Оставшаяся выступающая внутрь кость иссекается.В последующем восстанавливается капсула сустава, стабилизируется медиальная коллатеральная связка и накладываются швы на кожу.
После операции Остина пациентом практически на следующий день разрешают ходить, но только с упором на пятку и в обуви на жесткой подошве. Разумеется, физическую активность после операции следует ограничить. В обычной обуви ходить можно через 1,5 месяца. Полностью здоровыми пациенты себя чувствуют через 3-4 месяца.
В редких случаях восстановление может продолжаться до 9 месяцев. Очень долго сохраняется отек в области операции (усиление кровообращения и формирование костной мозоли).Какие осложнения бывают после шевронной остеотомии
Если говорить о редких, но очень опасных заболеваниях, неспецифичных для хирургии и травматологии: инфекционные осложнения, травматизация нерва и тромбоз глубоких вен.
[attention type=yellow]Когда речь идет о специфических осложнениях операции Остина, говорят о неправильном расположении после операции головки плюсневой кости. Крайне редко требуется повторная операция.
[/attention]Менее чем у 3% пациентов описано нарушение кровообращения в головке плюсневой кости. Последствия этого очень различны. И еще.
При ослаблении капсулы сустава возможно другое трудно корректируемое состояние — hallux varus (hallux valgus наоборот)
Операция Лудлоффа и операция Мау (operation Mau)
Конечно, есть универсальные: инфекция, проблемы с ранами. Но отметить стоит особые осложнения операции Лудлоффа:— Травма нерва. Есть риск повреждения нерва на внутренней поверхности стопы — внутренней веточки поверхностного малоберцового нерва. Кроме того, также возможно ранение нерва, ответственного за первый межпальцевый промежуток (ветвь глубокого малоберцового нерва.
При повреждении возникает онемение и чувство сильного жжения. Очень редко возникает стабильный региональный болевой синдром.— Замедленная консолидация или отсутствие консолидации. Попросту кости не срастаются. Такое бывает крайне редко и требует повторной операции.— Рецидив вальгусной трансформации.
Иногда такое может произойти со временем и может потребовать пересмотра хирургической техники.
— Hallux varus — чрезмерное отклонение большого пальца кнутри. Это довольно необычное осложнение после операции Лудлоффа.
— Ограничение подвижности плюснефалангового сустава. Причиной этого осложнения может быть рубцовые изменения в области основания большого пальца. Лечение как правило консервативное, но при выраженном артрозе может потребоваться хирургическое вмешательство.