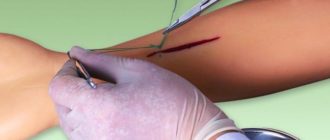
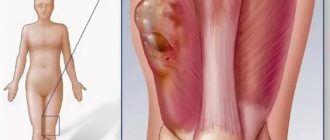
Пересадка кожи – как делают дермопластику?
Пересадка кожи – процедура, которую проводят, чтобы скрыть или подправить глубокие дефекты эпидермиса. Как правило, дермопластику делают после ожогов. Кроме того, она актуальна пациентам с глубокими или рваными ранами. Существуют разные виды процедуры, и все они помогают людям сохранять здоровье и внешнюю привлекательность своего тела.
Пересадка кожи – показания
Такая пластика просто так не проводится. Пересадка кожи выполняется в крайних случаях. Все потому, что эта процедура сложная.
Основными показаниями к ее проведению можно считать следующие:
- Пересадка кожи при ожогах – одно из главных показаний. Эпидермис «меняют», когда ткани сильно поражаются, и собственных сил организма для их восстановления не хватит. Дермопластика после ожогов проводится и для того, чтобы скрыть оставшиеся шрамы.
- Часто пересадка здоровой кожи помогает маскировать последствия глубоких пролежней.
- Подобная пластическая операция убирает рубцы.
- Дермопластика ран, пересадка кожи показана также при всевозможных дерматологических патологиях и деформациях, которые вылечить можно только радикальным вмешательством.
Виды пересадки кожи
Есть несколько основных видов процедуры:
- свободная;
- несвободная пластика.
Эти способы пересадки кожи отличаются тем, какой лоскут используется в ходе операции. Кроме того, есть первичная и вторичная пластика.
Последняя проводится, когда есть надобность корректировать те или иные патологии, появившиеся в результате удаления последствий гранулирующих ран.
Первичная пересадка кожи на лице и теле делается, когда нужно закрыть свежую рану – сразу после операции или получения травмы.
Как делают пересадку кожи?
Эта операция сложна, но медики приловчились делать ее, потому что трансплантация кожи требуется часто, многим пациентам.
Перед тем как пойти на процедуру, пациент должен сдать все анализы и пройти выписанные врачом диагностики – это нужно для того, чтобы не появилось проблем с наркозом.
В день, когда будет проводится пересадка кожи на ноге или любой другой части тела, нельзя есть и пить.
Трансплантат берут как правило, из таких областей:
- с живота;
- боковой части грудины;
- внутренней поверхности бедра;
- передней и задней части уха;
- ягодиц;
- плеч.
Проводится пересадка кожи после ожога, травмы или для исправления патологий по такому алгоритму:
- пациент получает наркоз;
- на рану кладется целлофан – на нем отмечают границы раны для выкройки трансплантата;
- вырезается донорский материал;
- трансплантат проводят через специальный барабан, чтобы получить нужную толщину ткани;
- свернутый лоскут накладывается на рану;
- края раны ушиваются;
- в отдельных случаях, по надобности, ставятся шины или накладывается гипсовая повязка.
Свободная пересадка кожи
Она бывает таких типов:
- васкуляризированная;
- неваскуляризированная.
Васкуляризированная операция по пересадке кожи проходит с использованием так называемого сложного лоскута – ткани, в которой сохраняется сосудистая сеточка.
При пересадке последнюю соединяют с сосудами, оставшимися в здоровой коже. Для такой пластики применяют микрохирургические инструменты.
[attention type=yellow]Она считается более сложной, но как раз к ней специалисты обращаются в большинстве случаев, когда требуется пересадка.
[/attention]Неваскуляризированная дермопластика – процедура немного устаревшая. Для ее проведения используются мелкие кусочки кожи. Долгое время так происходило, потому что хирургам было проблематично получить за раз один крупный лоскут ткани. Сегодня же появился дерматом – инструмент, который позволяет отделять большие донорские пласты кожи, вполне пригодные для дальнейшего применения.
Несвободная пересадка кожи
Эта дермопластика ран предполагает «подсадку» лоскутов на питающей ножке. Такими называются участки кожи, в которых сохранена подкожная жировая клетчатка.
Они отделяются от донора аккуратно, чтобы для связи оставался только ограниченный участок. Его и называют ножкой, через которую «новый» эпидермис получает от организма кровь и питательные вещества.
Самый подходящий для несвободной пересадки донорский материал – взятый с области, максимально близкой к ране.
Как выглядит пересадка кожи?
Пациенты с патологиями и те, кто получил обширные ожоги или глубокие раны, не просто так обращаются за помощью к данной процедуре. Дело в том, что шрамы после пересадки кожи получаются хорошо замаскированными. Рубцы располагаются только по контуру лоскута, выглядят аккуратно и совсем не бросаются в глаза. По центру же донорская ткань и вовсе – гладенькая и здоровая.
Пересадка кожи – осложнения
Если дермопластику проводит опытный и квалифицированный хирург, а пациент после операции соблюдает все данные спецом рекомендаций, в большинстве случаев никаких проблем возникнуть не должно. Тем не менее понимать, чем может быть опасна трансплантация кожи при ожогах или любых других травмах, нужно даже тем, кто всерьез намеревается строго придерживаться всех предписаний.
Основные осложнения, которые встречаются после процедуры, таковы:
- занесение инфекции в рану;
- слишком долгое и дискомфортное заживление;
- скованность движений (в случае дермопластики конечностей);
- отторжение имплантата;
- отсутствие на пересаженном лоскуте волом (проблема, актуальная, исключительно в случае пластики волосистой части головы).
Условно, восстановление после дермопластики разделяется на три периода. Первый продолжается несколько дней после вмешательства. В это время старая и новая кожа привыкает друг к другу. На втором этапе происходит регенерация.
Длится это до 2,5 месяцев. На этом этапе важно обеспечить оперируемой области максимальную защиту. Снимать повязку можно будет только с позволения доктора. Третий период – реабилитация. Продолжается до полного выздоровления.
Чтобы этап прошел беспроблемно, нужно соблюдать все советы спецов, среди которых:
- своевременные обработки и смены повязок;
- правильное, здоровое питание;
- по надобности – соблюдение постельного режима (а на первых порах такая надобность есть у каждого больного);
- отказ от курения, спиртных напитков;
- строгое соблюдение питьевого режима;
- прием витаминов.
| Мастопексия – показания и все виды операций Мастопексия – необходимая многим женщинам пластическая операция, позволяющая подтянуть грудь, вернуть ей красивую форму, симметричность и упругость. Есть несколько вариантов выполнения процедуры, которые подбираются индивидуально. | Редукционная маммопластика – когда нужно уменьшать грудь, и как это делают? Редукционная маммопластика – оперативное вмешательство, предполагающее уменьшение объема железистой ткани груди. Операция используется как для коррекции, так и с целью уменьшения нагрузки на позвоночник. Объем определяется индивидуально. |
| Абдоминопластика – кому и как делают пластику живота? Абдоминопластика помогает женщинам вернуть подтянутую форму живота, восстановить талию после беременности или резкого похудения. Это серьезная операция, важно к ней правильно подготовиться и следовать инструкциям хирурга в период восстановления. | Блефаропластика верхних век – кому и как проводят операцию? Блефаропластика верхних век – востребованная процедура. Такая пластическая операция проводится с эстетической и медицинской целью. Существует несколько методов коррекции, и у каждого из них есть свои преимущества и недостатки. |
Источник: https://womanadvice.ru/peresadka-kozhi-kak-delayut-dermoplastiku
Пересадка кожи: особенности операции
Как известно, такая отрасль медицины, как пластическая хирургия, начала развиваться сравнительно недавно. Тем не менее к настоящему моменту в ней было совершено множество открытий. На сегодняшний день можно увеличить или уменьшить практически любой орган, поменять его форму, трансплантировать и т. д.
Одной из процедур, которая проводится пластическими хирургами, является пересадка кожи. Эту операция практикуют уже много лет, и с каждым годом она совершенствуется. Известны случаи, когда был пересажен практически весь кожный покров. Благодаря подобной процедуре можно не только скрыть дефекты, но и полностью изменить внешний облик.
Что такое пересадка кожи?
Замена поврежденного участка новым кожным лоскутом называется дермопластикой. Подобная операция выполняется в условиях хирургического отделения. Показания к ней могут быть различными.
В большинстве случаев это повреждения кожного покрова и невозможность восстановить его другим способом. Существует несколько разновидностей дермопластики.
Наиболее распространённый способ – это пересадка кожи из одного участка тела в другой, который является местом повреждения.
В последнее время активно развиваются и другие методы трансплантации. В оснащённых клиниках и исследовательских институтах проводится «выращивание» новых клеток в специальных условиях.
Благодаря этому кожу можно «создать», а не брать из другого участка.
Это огромный прорыв в медицине! В настоящее время такой метод ещё не получил широкого распространения, тем не менее ведутся разработки в данной области.
В каких случаях делают пересадку кожи?
Операция по пересадке кожи – это хирургическое вмешательство, которое необходимо для замены повреждённого участка ткани, а также в косметических целях. В настоящее время подобная процедура проводится практически во всех крупных клиниках.
Техникой пересадки кожи должен владеть хирург любой специальности. Тем не менее, чтобы после операции не осталось косметического дефекта, требуется специальная подготовка.
Поэтому пересадку кожи на лице и открытых участках тела должен выполнять пластический хирург.
Чаще всего подобное хирургическое вмешательство проводят лишь в случаях необходимости (по жизненным показаниям). Обычно пересадка кожного покрова требуется после радикальных операций, массивных ожогов, травматического повреждения. Помимо этого, подобное хирургическое вмешательство может понадобиться при проведении пластических процедур.
В некоторых случаях пересадить кожу желают люди, у которых не имеется строгих показаний для данной операции, например, при желании скрыть рубец или пигментацию ткани. Иногда дермопластику проводят с целью изменить цвет кожи. Тем не менее стоит помнить, что, как и любое хирургическое вмешательство, эта операция имеет определённые риски.
Поэтому в большинстве случаев она выполняется лишь при необходимости.
Показания к проведению дермопластики
Основные показания к проведению пересадки кожи – это повреждение тканей. Нарушение целостности может быть вызвано разными причинами. Выделяют следующие показания к проведению дермопластики:
- Ожоги. Имеется в виду значительное поражение кожного покрова вследствие воздействия высоких температур или химических веществ. Дермопластика после ожогов особенно распространена среди детского населения. Это связано с тем, что малыши чаще подвержены несчастным случаям в домашних условиях. Как правило, в травматологическое отделение поступают дети, ошпарившиеся кипятком. Среди взрослого населения более распространены химические ожоги, полученные на производстве, реже – в быту.
- Наличие рубцовой ткани, занимающей большую площадь кожного покрова.
- Травматическое поражение. Пересадка кожи после получения увечий проводится не сразу. В первую очередь необходимо стабилизировать состояние пациента. В некоторых случаях дермопластика показана через несколько недель или месяцев после формирования первичного рубца.
- Длительно незаживающие раневые поверхности. К данной группе показаний следует отнести пролежни, трофические язвы при сосудистых заболеваниях, сахарном диабете.
- Пластические операции на лице, суставах.
Помимо этого, пересадка кожи может проводиться при дерматологических заболеваниях, врожденных дефектах. Часто данную операцию выполняют при наличии витилиго – депигментированных участков ткани.
Гиперкератоз и родимые пятна больших размеров тоже могут быть основанием для дермопластики.
В подобных случаях показания считаются относительными, и операция проводится по желанию пациента при отсутствии тяжелых соматических патологий.
Какие существуют методы пересадки кожи?
Существует 3 способа трансплантации кожи. Выбор метода зависит от величины дефекта и его локализации. Отметим, что способ трансплантации кожного покрова выбирает лечащий врач в соответствии с оснащением клиники. В зависимости от того, откуда взят материал для пересадки, выделяют ауто- и аллодермопластику.
Отдельным видом трансплантации является тканевая пересадка кожи.
- Аутодермопластика проводится при поражении менее 30-40% площади тела. Под данным хирургическим вмешательством подразумевается пересадка кожного покрова из одного участка в другой (пораженный). То есть трансплантат берется у того же пациента. Чаще всего используют участок кожи с ягодичной области, спины, боковой поверхности грудной клетки. Глубина лоскутов составляет от 0,2 до 0,7 мм.
- Аллодермопластика выполняется при массивных дефектах. Зачастую таким способом проводится пересадка кожи после ожога 3 и 4 степени. Под аллодермопластикой подразумевается использование донорского кожного лоскута или применение искусственных (синтетических) тканей.
- Клеточная дермопластика. Данный метод используется лишь в некоторых крупных клиниках. Он заключается в «выращивании» клеток кожи в лабораторных условиях и их использовании для трансплантации.
В настоящее время предпочтительным способом считается аутодермопластика, так как приживление собственных тканей происходит быстрее, а риск развития отторжения трансплантата значительно снижается.
Подготовка к пересадке кожи
Перед тем как приступить к операции по пересадке кожи, необходимо пройти обследование. Даже если дефект не очень больших размеров, следует оценить, имеется ли риск от проведения хирургического вмешательства, и насколько он высок в конкретном случае. Непосредственно перед дермопластикой выполняются лабораторные исследования. Среди них: ОАК, ОАМ, биохимия крови, коагулограмма.
При массивных повреждениях, когда требуется аллотрансплантат, необходимо сдать большее количество анализов. Ведь пересадка кожного покрова от другого человека (или синтетического материала) может привести к отторжению. Пациент готов к хирургической процедуре, если общий белок крови не превышает 60 г/л. Также важно, чтобы уровень гемоглобина находился в пределах нормы.
Техника оперативного вмешательства
Пересадка кожи при ожогах проводится не сразу, а после заживления ран и стабилизации состояния больного. В этом случае дермопластика является отсроченной. В зависимости от того, где именно локализовано повреждение кожного покрова, насколько оно большое по площади и глубине, принимается решение о методе оперативного вмешательства.
В первую очередь подготавливают раневую поверхность. С этой целью удаляют зоны некроза и гной. Затем дефектный участок обрабатывают физиологическим раствором. После этого покрывают поражённую ткань трансплантатом.
[attention type=red]Следует иметь в виду, что взятый для пересадки кожный лоскут со временем уменьшается в размере. Края здоровой ткани и трансплантата сшивают. Затем накладывают повязку, смоченную антисептиками, заживляющими средствами, диоксидиновой мазью.
[/attention]Это помогает избежать инфицирования послеоперационной раны. Поверх накладывают сухую повязку.
Особенности проведения операции в зависимости от вида дермопластики
В зависимости от глубины и локализации поражения техника операции может несколько отличаться. К примеру, если выполняется пересадка кожи на лице, необходимо провести аутодермопластику.
При этом кожный лоскут должен быть расщеплённым. С данной целью трансплантат берется специальным прибором – дерматомом. При его помощи можно регулировать толщину среза кожного фрагмента.
Если требуется операция на лице, можно выполнять клеточную дермопластику.
При массивных ожогах или травмах собственных запасов кожного покрова часто недостаточно. Поэтому приходится выполнять аллодермопластику. Пересадка кожи на ноге при большом размере раневой поверхности проводится с помощью синтетического материала – специальной сетки, фиксирующей трансплантат.
Какие могут возникнуть осложнения после дермопластики?
При пересадке кожного покрова могут возникнуть осложнения. Чаще всего это отторжение трансплантата. В большинстве случаев оно развивается из-за инфицирования швов. После проведения аутодермопластики отторжение наблюдается реже. Другим осложнением является кровотечение из раны.
Пересадка кожи: фото до и после операции
Пересадка кожного покрова проводится довольно часто. Перед тем как решиться на операцию, стоит посмотреть фото до и после хирургического вмешательства. В большинстве случаев квалифицированные врачи прогнозируют результат и предоставляют пациенту изображение, на котором видно, как будет выглядеть поврежденный участок, когда трансплантат приживется.
Профилактика осложнений операции
Существует несколько факторов риска развития осложнений после пересадки кожи. Среди них детский и пожилой возраст пациента, наличие соматических патологий, пониженный иммунитет.
Чтобы избежать отторжения трансплантата, рекомендуется применение гормональных препаратов в виде мазей. Для профилактики кровотечений и воспаления назначают медикамент «Пирогенал» и антибиотики.
Источник: https://FB.ru/article/272851/peresadka-koji-osobennosti-operatsii
Пересадка кожи (дермопластика) – особенности проведения, возможные осложнения — клиника «Добробут»
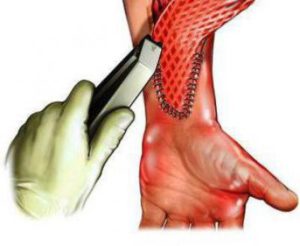
Пересадка кожи проводится в случаях, если есть необходимость скрыть или частично исправить глубокие дефекты. Например, всегда актуальна пересадка кожи после ожога, рваных и глубоких ран от укуса собак. Существует несколько видов рассматриваемого хирургического вмешательства, чаще всего в качестве импланта используют собственную кожу пациента. Такая операция называется аутопластикой.
Классификация операций
В пластической хирургии применяют два основных метода:
- Свободная пересадка кожи. При проведении операции врачи используют фрагмент кожи, который полностью отсечен с места «исходного» расположения.
- Несвободная пересадка кожи. Для сокрытия дефекта используют кожу с близко расположенных участков, либо тот фрагмент, который все еще присутствует в месте раны.
Хирурги различают первичную и вторичную пересадки. Если закрывается свежая рана, то речь идет о первичной дермопластике. Вторичная проводится для коррекции патологий, которые сопровождаются иссечением тканей. Ярким примером вторичного типа операции будет пересадка кожи на лице или голове.
Как проводится дермопластика ран
При аутопластике кожа в качестве импланта берется с живота, бедер (внутренняя поверхность), плеч или грудины (боковая поверхность). Если предстоит пересадка кожи ребенку, то аутопластика используется крайне редко. Это связано с тем, что кожные покровы у такого пациента продолжают расти, и невозможно предусмотреть, как себя поведет участок тела с иссеченными фрагментами.
https://www.youtube.com/watch?v=-kUXrDJsrGQ
После того как врач выберет зону для забора материала, пациент готовится к операции.
В обязательном порядке он должен пройти все обследования – от аллерготестов на лекарственные препараты до лабораторного исследования крови.
Непосредственно перед хирургическим вмешательством больному запрещены еда и напитки, даже если предстоит пересадка кожи на ноге, поскольку операция проводится под общим наркозом.
Сама операция проходит следующим образом:
- Пациенту вводят наркоз, после разрешения анестезиолога хирург приступает к работе.
- На участок тела, куда предполагается имплантировать кожу, кладут тонкий полиэтилен. Затем врач рисует очертания раны на нем и переносит материал на тот участок тела, откуда будет производиться забор импланта.
- По прорисованным линиям на донорском участке хирург делает разрезы эпидермиса и вырезает необходимый по форме и размерам лоскут кожи.
- Полученный фрагмент укладывают на специальный барабан, который при быстром вращении позволяет снять нужную толщину эпидермиса.
- Пропущенный через барабан лоскут кожи прикладывается к месту будущего расположения и фиксируется с помощью капроновых нитей.
- Участок, откуда был взят имплант, обрабатывается препаратами, останавливающими или предупреждающими кровотечения. На него может быть наложена повязка с противовоспалительным препаратом.
Дермопластика ран подразумевает прохождение длительного реабилитационного периода. Его условно делят на три этапа:
- адаптация – длится двое суток после операции;
- регенерация – от 3 суток после хирургического вмешательства до 3 месяцев;
- стабилизация – от 3 месяцев после проведения пересадки.
В ходе всех этапов врачи наблюдают за состоянием участка тела, куда был перенесен фрагмент донорской кожи. Если проводилась пересадка кожи после операции по другому поводу (например, ушивалась глубокая рана либо зашивались рваные сосуды, сухожилия, мышцы), то реабилитационный период будет длиться дольше, поскольку организму нужно будет восстановиться полностью.
В последнее время рассматриваемый тип хирургического вмешательства стал обычной операцией, тем не менее могут возникнуть осложнения и в послеоперационном периоде.
Возможные осложнения
Чаще всего после операции по пересадке кожи врачи отмечают следующие осложнения:
- инфицирование раны;
- неправильность движений, если пересадка кожи проводилась на верхних или нижних конечностях;
- слишком длительное заживление;
- кровотечение в месте приложения импланта;
- значительное снижение чувствительности в месте проведения операции;
- отсутствие волос на пересаженном участке кожи (проблема существует только в том случае, если хирурги работали над волосистой частью головы пациента);
- отторжение импланта.
Для того чтобы можно было своевременно выявить осложнения и предпринять меры к их устранению, пациент, перенесший операцию по пересадке кожи, должен регулярно посещать врача и проходить профилактический осмотр. Иногда может потребоваться и повторная операция.
Более подробно о том, как проводится дермопластика и в какие клиники обращаются по поводу таких операций, можно узнать на нашем сайте Добробут.ком.
Связанные услуги:
Консультация дерматолога
Дерматовенерология
Источник: https://www.dobrobut.com/library/c-peresadka-kozi-dermoplastika-osobennosti-provedenia-vozmoznye-osloznenia
Дермопластика ран пересадка кожи. Показания к дермопластике
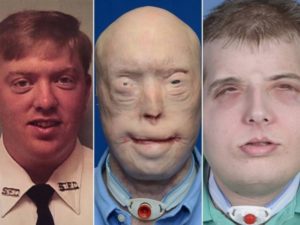
Пересадка кожи (дермопластика) – процедура по замене поврежденного кожного покрова здоровыми лоскутами кожи.
Ее проводят при сильных повреждениях, когда другие методы восстановления тканей бессильны.
Кожа выполняет защитную функцию и оберегает организм от инфекционных микроорганизмов, переохлаждения и обезвоживания. Ее повреждения несут в себе угрозу для нормального функционирования организма.
Статистика показывает, что 1/3 всех случаев ожогов приводит к полной гибели верхнего и внутреннего слоев кожи, вызывая сильные боли и приводя к невозможности заживления естественным путем. Даже небольшой по площади, но глубокий ожог опасен попаданием инфекции, развитием сепсиса и летальным исходом.
Трансплантация кожи после ожога позволяет ускорить заживление тканей, остановить воспалительный процесс, предотвратить инфицирование и обезвоживание. Современные методики позволяют не только восстановить кожные покровы, но и придать им первоначальный вид, обеспечить функциональность и эластичность.
Замечено, что уже в первые сутки после пересадки кожи, у пациента наблюдается улучшение общего состояния.
Показания к пересадке кожи после ожога следующие:
- Глубокие ожоги (3 и 4 степени).
- Обширная площадь поражения.
- Образование рубцов.
- Видимые дефекты кожи.
- Образование трофических язв на месте ожога.
Особенно сильные повреждения встречаются у детей – больше половины пациентов детского возраста перенесли восстановительные операции после ожоговых травм.
При глубоких повреждениях у детей остаются шрамы и рубцовые стяжения, а неравномерная тяга здоровых и рубцовых тканей приводит к перекручиванию мышц, сухожилий и неправильному формированию скелета.
Именно поэтому пересадка кожи после ожога у детей проводится как можно раньше.
Однако проводится эта процедура может не всегда. Противопоказаниями к трансплантации можно считать:
- Обширные кровоизлияния и гематомы могут спровоцировать отторжение трансплантата.
- Некачественная обработка ран, остатки размозженных и поврежденных тканей.
- Присоединение инфекции (в некоторых случаях не является противопоказанием, поэтому рекомендуется проводить цитологическое исследование).
- Тяжелое или шоковое состояние пациента.
- Неудовлетворительные показатели анализов.
Реабилитация после пересадки кожи. Преимущества и недостатки кожной пластики при ожогах
Операцию по пересадке кожи после ожога или другой травмы, в результате которой образовалась большая открытая рана, называют кожной пластикой. И как любая пластическая операция она может иметь свои достоинства и недостатки.
Основным преимуществом такого лечения больших ожоговых ран является защита раневой поверхности от повреждений и попадания инфекции. Пусть даже грануляционная ткань и служит для защиты поверхности раны, но она не является полноценной заменой зрелой кожи и любое снижение иммунитета в процессе заживления раны может вызвать серьезные осложнения.
Немаловажным аспектом является и то, что таким образом происходит предупреждение потери воды и ценных питательных веществ через незакрытую поверхность раны. Этот момент является жизненно важным, когда речь идет о ранах большого размера.
Что касается эстетичного вида травмированного кожного покрова, то рана после пересадки кожи выглядит намного привлекательней, чем огромный пугающий шрам.
Недостатком кожной пластики можно считать некоторую вероятность отторжения трансплантата, что часто бывает при использовании аллокожи и других материалов. Если пересаживают родную кожу, то риск того, что она не приживется, значительно снижается.
Очень часто после операции по пересадке кожи в процессе ее заживления появляется кожный зуд, который беспокоит пациента. Но это явление временное, которое можно предотвратить, используя специальные кремы.
Относительным недостатком пересадки кожи можно считать психологический дискомфорт от мысли о пересаженной чужой коже при использовании аллотрансплантата, ксенокожи или синтетических материалов.
Восстановительный период после пересадки кожи. Реабилитационный период после пересадки кожи. Пересадка кожи: особенности операции
Довольно многие современные женщины в порыве за красотой и прекрасным, длинными и неестественно густыми ресницами, абсолютно забывают, что любое преображение облика с большой вероятностью потребует определенных жертв.
Конечно, нарощенные ресницы избавляют девушку от необходимости каждый день наносить тушь, освобождая массу времени и сил. О великолепном взгляде даже не приходится говорить.
Наращивание ресниц, последствия которого неоднозначно, сейчас стало востребованной процедурой.
Но так ли все безобидно в этой процедуре? Каков вред нарощенных ресниц? Итак, стоит рассмотреть все плюсы и минусы искусственных ресниц, чтобы сделать свои собственные выводы.
Аллергическая реакция
При склонности к неприятной аллергии на косметику нужно быть предельно осторожными, так как не исключено, что смола, которая входит в состав клея для ресниц, может вызвать острую аллергию. Конечно, опытные мастера проводят процедуру наращивания безупречно, но все же надо провести предварительное тестирование клея, чтобы убедиться в нормальной реакции организма на него.
Для проведения такой пробы на внешний край век наращивается буквально несколько ресниц. Через минут 15 реакция кожи век на все компоненты проявляется.
Тонкие натуральные ресницы
[attention type=green]Профессионалы не советует наращивать искусственные ресницы тем, у кого от природы слишком ломкие и тонкие реснички, так как нарощенные варианты создают дополнительную нагрузку, с которой не всегда реально справиться. В результате этого организм пытается полностью избавиться от инородных материалов, а также от своих собственных ресниц.
[/attention]Чтобы не потерять свои ресницы, перед процедурой самого наращивания надо сначала укрепить естественные реснички. И только потом решаться на желаемую процедуру, желательно неполную, отдавая предпочтение легким и тоненьким ресницам из искусственных материалов.
Сухость век
Вредно ли наращивание ресниц? Сухая и комбинированная коже требует постоянного питания и увлажнения.
Но здесь возникает определенное противоречие: нарощенным ресницам противопоказана чрезмерная влага и очень жирные крема, которые могут растворить каучук, который входит в состав клея.
Чтобы решить ситуацию, питательный крем для ухода за женской кожей вокруг глаз нужно поменять на достаточно легкий увлажняющий. Он должен быть на правильной водной основе.
Контактные линзы
Тем, кто использует современные контактные линзы, придется носить нарощенные ресницы по времени значительно меньше, чем остальным, так как частое прикосновение к векам и глазам, которое требуется при постоянном ношении линз, вредно для искусственных ресничек. Да и составы, в которых хранят средства для улучшения зрения, частично растворяют качественный клей.
Проблемы с глазами
Наращивание ресниц, вред от которого проявляется во многих направлениях, также известен и в сфере проблем со зрением. Нельзя использовать искусственные ресницы девушкам, которые сильно страдают от покраснений глаз.
Наращивание в таких случаях вызывает рецидив конъюнктивита, поэтому от проблем избавиться становится трудно.
[attention type=yellow]Именно по этой причине специалисты советуют не рисковать своим здоровьем, а найти приемлемый альтернативный вариант для улучшения привлекательности внешнего вида естественных ресниц.
[/attention]Жирная кожа
Девушкам с очень жирной кожей не стоит опасаться аллергических реакций и других нежелательных последствий наращиваний искусственных ресничек. Однако срок активной службы таких волосков может несколько сократиться.
Проблема состоит в том, что кожный жир постепенно растворяет любой клей, и нарощенные реснички просто осыпаются.
Чтобы избежать такого, проконсультируйтесь со своим мастером, чтобы он имел возможность подобрать максимально стойкие материалы.
Наращивание ресниц: плюсы и минусы
Позитивные стороны нарощенных искусственных ресничек:
- Буквально за несколько часов у вас активно вырастают пушистые, длинные и густые ресницы.
- Нет необходимости стабильно каждый день наносить и тщательно смывать тушь, так как после проведенной процедуры появляется эффект накрашенных ресниц.
- Не страшны любые водоемы и ненароком пророненная слезинка, никакая водостойкая тушь просто не сравнится с искусственными ресницами.
- Можно навсегда забыть о щипцах для завивки ресничек, так как ваши новые волоски и так подкручены.
- Минимальное количество противопоказаний, исключением могут стать только индивидуальные непереносимости состава клея.
- Родные естественные ресницы не выпадут, потому что приклеенные ресницы размещаются на веках. Только при определенных видах наращивания – на ваши ресницы.
- С помощью обильного количества накладных ресниц визуально можно изменить натуральный разрез глаз. Легким движением руки профессионального мастера узкие глаза преображаются в достаточно выразительные, а слишком круглые – покажутся привлекательно миндалевидными. Все напрямую зависит только от идеально подобранной формы и длины ресниц для предстоящего наращивания.
Пересадка кожи на голени. Хирургическое вмешательство
Как происходит процесс пересадки кожи при трофических язвах
При пересадке кожи, всегда используется кожа больного, и в услугах донора нет необходимости. Так как последствия трофических язв могут быть тяжёлыми, действовать нужно без задержек. В этих случаях удаляется язва вместе с отмершими тканями, а затем сразу же, проводится операция по пересадке кожи.
При удалении отмерших тканей, вырезают (удаляют) в зоне язвы компактное костное вещество кости. Далее раствором антисептика промывается рана и язва, и накладывается повязка с раствором антисептика (йодопирона).
Перевязки делаются каждый день на протяжении 5-7 дней. Способ осуществляют таким образом. Изначально удаляются все отмершие ткани, а затем, рана промывается раствором антисептика. После этого на рану накладывают повязку с и фиксируют её при помощи лонгеты.
Далее пациенту на протяжении недели делают ежедневные перевязки язвы, во время которых промывают рану антисептическим раствором и накладывают повязку из марли с раствором антисептика (йодопирона), а также контролируют возможное вновь появление в ране участков с отмершими тканями.
Удостоверившись, что образования новых участков омертвения тканей в краях язвы отсутствуют, выполняется операция по пересадке кожи. Для этого на внешней стороне бедра необходимо заготовить участок кожи в 1,2 раза больше, чем размер язвы пациента и сделать в нем отверстия.
Поверхность раны следует промыть физиологическим раствором поваренной соли и раствором антисептика. Далее следует наложить подготовленный лоскут (участок) кожи в области язвы. Края лоскута нужно пришить отдельными швами, редкими, к краю язвы.
Поверх следует наложить ватно-марлевую повязку с большим слоем фурацилиновой мази, и осуществляют круговое бинтование стопы для фиксирования кожного лоскута на поверхности раны в области язвы.
[attention type=red]Далее происходит фиксирование стопы при помощи гипсовой лонгеты. Затем следует лечение после пересадки кожи: первую перевязку необходимо сделать спустя 5 или 6 дней после операции по пересадке кожи.
[/attention]При этом нужно осмотреть кожу на отсутствие участков отторжения. Осторожно промыть антисептическим раствором поверхность язвы с пересаженной кожей и наложить повязку с фурацилиновой мазью.
Такие перевязки необходимо выполнять через день, пока язва полностью не заживет.
Источник: https://zdorovecheloveka.com/stati/dermoplastika-ran-peresadka-kozhi-pokazaniya-k-dermoplastike
Пересадка кожи после ожога
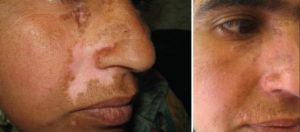
Пересадка кожного покрова производится в хирургической отрасли несколько лет. Процедуру выполняют с пересадкой почти всей поверхности кожного покрова, позволяя не только устранить недостатки, но и изменить внешний вид. Манипуляция по пересадке поврежденного участка новой тканью носит название дермопластика.
В результате действия высокого температурного режима либо химического действия, происходит значительное повреждение кожного покрова.
Существуют 3 разновидности пересадки кожного лоскута:
- аутодермопластика;
- аллодермопластика;
- дермопластика с применением клеточных структур.
Выбор процедуры зависит от объема поражения и ожоговой локализации участка поражения.
- Аутодермопластика выполняется при ожоговом поражении в пределах 30-40% тела. Процедура выполняется с пересадкой кожного лоскута из одной зоны в другую. Кожный лоскут представляет собственную человеческую ткань. Обычно применяют кожу с ягодиц, поясницы, боковой поверхности груди. Глубина трансплантата составляет 0,2 см – 0,7см.
- Процедура аллодермопластики производится при большом дефекте поражения. При ожоговом поражении III и IV степеней. Применяют кожу – донора либо искусственный трансплантат.
- Дермопластика с применением клеточных структур используется в крупных медицинских центрах. При этом клетки постепенно выращиваются в условиях лаборатории.
Участок с которого будет производится забор донорской ткани
С целью пересадки кожного покрова наиболее распространенной процедурой считается аутодермопластика. Это связано с минимальной вероятностью отторжения лоскута. При этом процесс приживления донорской кожи протекает быстрее.
Показания к проведению операции:
- ожоговая рана III и IV степеней, площадь повреждения составляет больше 2,5 см;
- ожоговое повреждение II – III степеней при большом объеме поражения кожи;
- формирование рубцового тканевого дефекта;
- значительные дефекты кожного покрова;
- язвенные зоны с нарушением трофики на пораженном участке.
Ожоговые раны II и IIIА степень в большинстве случаев лечат медикаментозно, без привлечения хирургического компонента терапии.
При глубоком поражении кожи, значительном объеме поражения, процедуру запрещено выполнять до сформирования новой грануляционной тканевой структуры. Пересадку производят спустя месяц после повреждения.
При небольшом процессе с наличием ровных краев и без формирования некротических зон, манипуляцию проводят через 7-10 дней после повреждения.
Операция по пересадке кожи после ожога. Подготовительный этап
Перед проведением процедуры проходят полное медицинское обследование. Пересадка небольшого участка кожного лоскута имеет высокие риски отторжения и развития инфекционного процесса.
Выполняют лабораторные исследования:
- общий анализ крови и мочи;
- биохимический анализ крови;
- коагулограмму.
При процедурах массивного объема поражения кожи, проводят более глубокое и обширное исследование организма. Важным показателем является количество белка. Показатель должен составлять не больше 60 г/л.
Подготовка раневой поверхности к проведению процедуры:
- механическая чистка;
- лекарственная терапия, которая заключается в полном удалении содержимого гнойного и некротического характера;
- профилактические меры, направленные на терапию сформировавшегося инфекционного процесса;
- применение витаминных комплексов, иммуномодуляторов;
- антибактериальное лечение;
- назначение антисептических средств и антибиотиков местного действия;
- ванные с применением антисептиков;
- ультрафиолетовое воздействие;
- при необходимости – переливание системы кровяного русла.
Пересадка кожи на ноге. Техника операции
Пересадка кожного лоскута производится в несколько этапов:
- Особым устройством выполняется запор необходимого материала. Данный этап не учитывается, если донорской кожей является синтетический лоскут.
- Ожоговая раневая поверхность подготавливается к манипуляции:– очищение кожи;– удаление сформировавшегося некроза;– иссечение краев раневой поверхности;– выравнивается дно раны;
– производится обработка антисептическим средством.
- Кожный лоскут соприкасается с краями раны и укрепляется шовным материалом. Производится обработка пенициллиновым антибиотиком и фибриновым соединением.
- Донорский кожный лоскут подвергается обработке гормональных средств с целью снижения вероятности отторжения кожи.
- После пересадки на кожу фиксируются влажные турунды и шарики, сверху накладывается медицинская повязка.
Заживление после пересадки кожи
Восстановительный этап проходит в несколько периодов:
- период адаптации кожных покровов – первые 48 часов после процедуры;
- регенераторный процесс – протекает 3-х месячный период;
- стабилизация состояния.
Важно соблюдать все рекомендации специалиста по питанию, употреблению лекарственных средств и особенностей ухода за кожей.
Сколько заживает после операции раневая поверхность
В среднем донорская кожа приживается за период недели – 10 дней. В некоторых случаях потребуется несколько месяцев. В течение первой недели давящая повязка не утилизируется, специалист производит осмотр только верхней зоны операции.
Если зона перевязки сухая, температурный режим в норме, отека ткани не наблюдается, меняют верхнюю часть марли. Если повязка мокрая, производят перевязку всего участка кожи. Если инфицирование кожи не происходит, окончательный процесс приживления протекает от 12 дней до 2 недель.
Кожный лоскут выглядит бледно и неравномерно. Через время донорский участок кожи становится равномерной цветовой окраски с окружающими тканями. Если возникает образование гнойного экссудата либо кровяных сгустков, имеется высокий риск отторжения донорского лоскута.
Это говорит о необходимости проведения повторной хирургической манипуляции.
В первые 48 часов после операции рекомендовано соблюдать меры:
- употреблять анальгетики;
- обрабатывать донорский участок мазевыми субстанциями с целью недопущения шелушения и высыхания;
- использование средств, которые устраняют зуд кожных покровов;
- прием достаточного количества жидкости;
- отказ от употребления жирной пищи, алкогольных напитков.
Раны после пересадки кожи опасны осложнениями
Наиболее грозными осложнениями являются:
- отторжение донорской ткани;
- уплотнение тканевых структур и образование рубцовых дефектов по краю поверхности раны;
- возникновение вторичного инфекционного процесса;
- формирование септического процесса;
- снижение чувствительности, уменьшение объема тканевых структур в донорской зоне;
- нарушение целостности донорского кожного покрова, возникновение язвенных образований и эрозивных участков, затруднение движения в суставной зоне. Данное осложнение развивается вследствие отсрочки сроков проведения трансплантации после ожога либо неправильном выборе донорского материала;
- развитие инфицированного процесса;
- формирование гематомы либо кровотечения из швов;
- образование жидкостного пузыря под кожей, который затрудняет рост кожного покрова и окончательное восстановление послеоперационного периода.
При образовании отторжения кожного лоскута формируется некроз донорской кожи. Данный процесс формируется вследствие наличия в раневой зоне гнойных элементов, некротических частиц, лекарственных медикаментов. Некротические клетки удаляются, и производится повторная пересадка. Если отторжение сформировалось в неполном объеме, устраняют только некротические участки.
Трансплантация кожи при ожогах. Достоинства и недостатки метода
К основным достоинствам относят:
- формирование защитного слоя от инфекций и поврежденной механического характера;
- защита от повышенной влаги и утраты необходимых питательных веществ через открытую раневую зону;
- эстетический вид.
Недостатки метода:
- риск формирования отторжения донорского участка. Риск отторжения значительно снижается при использовании собственной ткани;
- риск образования других осложнений.
Трансплантация кожи с руки на лицо
Применяют донорские ткани нескольких видов.
- Тонкая толщина лоскута – до 30 микрон. В донорский участок входит верхний слой кожи и базальная зона дермы. Но тонкая зона имеет склонность к сморщиванию, повреждению, наблюдается недостаточная степень эластичности. Применяется только дня вмененного использования.
- Толстый лоскут – от 50 до 120 микрон. В составе содержаться все слоистые структуры кожи. Применяется при глубоких поражениях кожного покрова. Применяется на область лица, где содержится большое количество капиллярной сети и происходит процесс соединения с микроциркуляторным руслом донорского участка.
- Композитная донорская кожа. Содержит кожу с подкожно-жировой клетчаткой и хрящевой тканевой структурой.
Мазь после пересадки кожи
Хорошо зарекомендовала мазь ” Левосин”. В составе антибактериальные средства – левомицетин и сульфаниламидный антибиотик.
Метилурацил обуславливает противовоспалительный эффект, более быстрое заживление раневых поверхностей. Тримекаин уменьшает болевой синдром в зоне повреждения.
Добавочный компонент мазевой эмульсии – полиэтиленоксид – позволяет всасывать токсины и экссудативное отделяемое.
Реабилитация после пересадки кожи
Важным условием является соблюдение рекомендаций специалиста:
- регулярный осмотр и проведение перевязок специалистом;
- не подвергать донорскую зону термическому и механическому воздействию;
- не допускать попаданию жидкости на медицинскую повязку;
- удалять повязку можно по рекомендации специалиста.
Источник: https://transplantaciya.com/peresadka-kozhi-posle-ozhoga/