Опухоль в воротах печени
Опухолью Клатскина называется злокачественная опухоль желчных протоков, локализация которой находится в месте слияния правого и левого долевых желчных протоков в общий печеночный проток.
Расположение в воротах печени, где в тесном контакте с общим желчным протоком желчными протока проходят магистральные сосуды печени – воротная вена и печеночная артерия, приводит в процессе прогрессии опухоли к распространению на эти структуры, что обуславливает чрезвычайную сложность в хирургическом лечении этого заболевания. Другие названия этой опухоли – воротная холангиокарцинома, рак проксимальных печеночных протоков, гилюсная опухоль. Наиболее употребимое во всем мире название, связано с американским патоморфологом GeraldKlatskin, который в 1965 г. опубликовал первое крупное подробное исследование нескольких наблюдений этого заболевания.
Опухоль Клатскина относится к довольно редким заболеваниям: 0.74-1.05 ? 100000 жителей, что составляет 3 % от всех опухолей желудочно-кишечного тракта. [ 1,2 ] . Однако в последнее время отмечается рост заболеваемости этой патологией. На его долю приходится 2/3 опухолей всех желчных путей [1].
Самое характерное проявление опухоли Клатскина – это механическая желтуха. Хотя опухоль небольших размеров, но еще до прогрессии и метастазирования, она вызывает это грозное осложнение в связи со своей локализацией. Характерно появление желтухи без болевого синдрома.
Желтуха быстро нарастает, и, как правило, к моменту исключения ее вирусной этиологии и определения ее механического характера, достигает высоких значений билирубина, что соответствует тяжелому состоянию больного.
Необходимы срочные действия по восстановлению оттока желчи, так как нарастают грозные осложнения тяжелой механической желтухи, самое главное из которых – печеночная недостаточность, которая запускает и ряд других патологических процессов приводящих к полиорганной недостаточности и в итоге к летальному исходу. Без лечения большинство больных раком Клатскина умирают в течение 4-6 мес. после установления диагноза.
Диагностика
Для того, что бы диагностировать опухоль Клатскина, нужен комплекс инструментальных обследований, включающих УЗИ, МРТ с реконструкцией протоковой системы печени, онкомаркеры, биохимический анализ крови, холангиография при дренировании желчных протоков.
Прежде всего, это довольно сложная дифференциальная диагностика.
Установление механического характера желтухи, ее уровня и причины, а также дифференциальной диагностики с доброкачественными стриктурами (рубцовыми), холедохолитиазом, раком панкреатодуоденальной зоны, желчного пузыря, сдавлением общего печеночного протока метастатическими лимфоузлами в воротах печени. Все это приводит к тому, что чрезвычайно затягивается госпитализация этих тяжелых больных в специализированные гепатологические хирургические стационары, где имеется в наличии весь необходимый комплекс для диагностики и лечения этих больных.
Прежде чем лечить пациента от опухоли, необходимо, прежде всего, избавить его от механической желтухи, так как ей сопутствует нарушение свертываемости крови, нарушение функции печени, что делает риск операции и осложнений крайне высоким. Выполнить же это можно, только выполнив дренирование или стентирование желчного дерева.
[attention type=yellow]Наиболее часто применяемым во всем мире способом декомпрессии желчного дерева при опухоли Клатскина является чрескожная чреспеченочная холангиостомия – установка дренажа через кожу в печеночный проток под контролем УЗИ и рентгена, и отведение желчи наружу.
[/attention]Это, вкупе с интенсивной дезинтоксикационной терапией, позволяет разрешить желтуху, восстановить функцию печени и показатели свертываемости крови и подготовить больного к операции.
В связи с наличием опухолевого блока в области слияния (конфлюенса) печеночных протоков, чаще всего требуется дренирование протоков обеих долей печени. В среднем срок разрешения желтухи после дренирования составляет 10-14 дней.
В это время больной находится в клинике, где получает внутривенные вливания, контроль показателей крови, контроль УЗИ за снижением гипертензии желчных протоков. Вторым этапом выполняется хирургическое лечение больного с опухолью Класткина.
В чем же состоит сложность радикального лечения?
Опухоль Клатскина часто инфильтрирует и прорастает клетчатку, сосуды и печеночную паренхиму. Периневральная инфильтрация обнаруживается в 80,7 – 86,3% случаев. Это диктует необходимость резекции не только пораженных печеночных протоков, но паренхимы печени.
В настоящее время единственным радикальным лечением опухоли в развитых странах является резекция печени с резекцией области развилки печеночных протоков.
Резекция печени выполняется, так как опухолевые клетки практически всегда распространяются на долевые протоки печени дальше видимой границы самой опухоли.
Распространение опухоли больше на правый и левый печеночные протоки определяет выбор операции: удалять правую или левую долю печени с развилкой печеночных протоков.
От стандартной резекции печени эта операция отличается необходимостью дополнительно создания желчеотводящего соустья (анастомоза) с тонкой кишкой для оттока желчи. Несмотря на сложность хирургического лечения, только оно способно обеспечить длительную выживаемость таким больным. Эффективного химиотерапевтического и лучевого лечения опухоли Класткина не существует.
Расположение в воротах печени, в непосредственной близости к воротной вене, ветвям печеночной артерии, делает исключительно сложными радикальные операции и формирование желчеотводящих анастомозов в воротах печени.
Источник: https://za-dolgoletie.ru/info/opuhol-v-vorotah-pecheni/
Диагностика выявила очаговое поражение печени? Проявите онконастороженность!
Диагностику и лечение рака осложняет не только отсутствие симптомов на ранних стадиях. Даже при наличии данных лучевой диагностики, точно указывающих на очаговое поражение органа (например, очаговые образования в печени), не всегда удается сразу поставить диагноз.
О том, что такое онконастороженность при обследовании поражений печени, и насколько она важна для выявления ранних стадий рака читайте в материале официального сайта Онкологической клиники МИБС.
При постановке диагноза по симптомам и данным неинвазивной инструментальной и лабораторной диагностики врач любой специальности обязан рассматривать все возможные причины таких изменений. В том числе, и наличие онкологического заболевания. Это и есть онкологическая настороженность (онконастороженность).
Например, выявленное очаговое поражение печени следует всегда рассматривать как вероятное проявление онкологического процесса. Ведь успех лечения в онкологии напрямую зависит от стадии, на которой диагностирована болезнь.
Онконастороженность при очаговом поражении печени
Очаговые образования в печени могут быть выявлены случайно, без наличия жалоб или симптомов нарушений работы органа — при скрининговом исследовании органов брюшной полости (УЗИ, КТ, МРТ).
Заключение врача в подобных случаях содержит, к примеру, фразу «… узловое образование второго сегмента печени». Какой именно сегмент печени поражен и размеры образования на данном этапе не имеют значения.
И далеко не всегда означают, что пациенту предстоит лечение рака! Но это — важный сигнал о необходимости комплексного обследования для исключения опухолевого процесса.
Задача дифференциальной диагностики состоит в том, чтобы максимально точно соотнести проявления заболевания с симптоматикой, характерной для конкретного его вида, и одновременно зафиксировать признаки, исключающие другие варианты диагноза [attention type=red]
Задача диагностического этапа в данном случае состоит в максимально быстром и точном установлении природы выявленных изменений. А значит, подобное заключение является поводом для обязательной и незамедлительной консультации онколога с целью оценки природы новообразования, определения необходимости в дополнительном обследовании и/или биопсии узла.
[/attention]К сожалению, далеко не все врачи, к которым пациенты обращаются с жалобами на нарушения работы печени, направляют на прием к онкологу после выявления очагового поражения, не говоря уже о случайном выявлении очагового поражения при бессимптомном течении.
В таком случае, при отсутствии онконастороженности у врача, задача в кратчайшие сроки получить полноценное обследование ложится на плечи самого пациента.
Стоит помнить, что эффективность (а также травматичность, длительность и стоимость) лечения рака печени, в случае если последующее обследование подтвердит такой диагноз, зависит от срока начала лечения. А промедление — не избавит от диагноза, и лишь усугубит ситуацию.
Очаговое поражение — не всегда рак печени
Сложность заключается в том, что узловые образования в печени могут быть следствием разнообразных новообразований доброкачественной и злокачественной природы, цирроза печени или паразитарной инвазии. Только консультация специалиста и правильно составленный план дополнительного обследования позволяет в кратчайшие сроки уточнить диагноз и разработать индивидуальную программу лечения и наблюдения.
Бояться визита к онкологу не следует: чаще всего выявленный в печени очаг — это гемангиома печени либо простая киста.
Характерный вид таких узлов при УЗИ или компьютерной томографии позволяет при отсутствии симптомов рекомендовать динамическое наблюдение с выполнением контрольных обследований в сроки 3-6 месяцев.
Динамика новообразований в данном случае является одним из диагностических критериев – стабильный размер и форма выявленного узла будет подтверждением, что выявленные изменения доброкачественной природы.
Паразитарные кисты печени чаще всего имеют характерный вид, что позволяет предположить диагноз паразитарного поражения печени и назначить обследование для подтверждения такого заключения.
Исследование уровня антипаразитарных антител в крови и дополнительные методы визуализации (КТ или МРТ) вместе со сведениями анамнеза болезни и жизни позволят установить клинический диагноз и назначить пациенту правильное лечение.
Особенности диагностики рака печени
Важным фактором, который позволяет диагностировать рак печени на ранних стадиях, является внимательность пациента к тем “сигналам”, которые посылает организм. В первую очередь, это касается незамедлительного обращения к врачу при обнаружении нетипичной работы систем и органов.
Наиболее простые из обследований – лабораторные общий и биохимический анализы крови, исследование уровня онкомаркеров в крови. Эти анализы пациенты часто назначают себе сами. Но следует отметить, что правильную интерпретацию полученных данных может дать только квалифицированный врач-онколог.
Связано это с тем, что большинство изменений будет носить неспецифический характер либо результаты лабораторного обследования окажутся нормальными.
[attention type=green]Но, как правило, этап лабораторных исследований пациент, у которого имеются симптомы нарушения работы печени, проходит до выявления очаговых поражений методами лучевой диагностики.
[/attention]Рак печени, как и любое злокачественное новообразование, после достижения определенного размера опухоли требует притока крови для продолжения своего роста.
Образование новых сосудов, питающих растущую опухоль (опухолевый ангиогенез) — один из наиболее характерных признаков, которые указывают на наличие рака.
Поэтому обязательно проводится оценка характера кровообращения в узловом образовании печени, наличия или отсутствия жидкостного компонента, взаимоотношения очага со структурами ворот печени, характера роста.
Чаще всего одно проведенное исследование не дает ответов на все вопросы и обследование пациентов с очаговым поражением печени должно быть комплексным.
При недостаточности данных для подтверждения рака врач-онколог может избрать тактику непродолжительного динамического наблюдения: при наличии злокачественной опухоли печени (первичный рак печени или метастаз в печень) форма и/или размер очага будет меняться, что проявится в данных КТ, МРТ или УЗИ и лишь тогда будет сигналом к началу более инвазивной диагностики.
При подтверждении злокачественного процесса следует выяснить, имеет ли место первичный рак печени, или у пациента выявлена первичная опухоль другой локализации, метастазировавшая в печень
Первичные опухоли печени встречаются редко. Предположить первичный рак печени врач сможет в том случае, если комплексное обследование не выявило опухолевой патологии в легких, желудке, кишечнике, молочной железе. Нормальное состояние других органов и повышение уровня онкомаркеров, характерных для рака печени позволяют предположить гепатоцеллюлярный рак или холангиокарциному.
В такой ситуации трепан-биопсия очага в печени с гистологическим исследованием полученного материала является необходимыми для заключительного диагноза. Выполненная в условиях местного или общего обезболивания трепан-биопсия, позволяет получить образец тканей опухоли.
[attention type=yellow]Дальнейшее морфологическое и иммуногистохимическое исследование образца позволит подтвердить первичную гепатоцеллюлярную карциному.
[/attention]Обычно трепан-биопсия печени легко выполнима. Если же имеются противопоказания для выполнения такого метода, на помощь приходит лапароскопия. Выполненная в условиях общего обезболивания лапароскопическая биопсия печени позволяет не только получить материал для морфологического исследования, но и оценить состояние других органов брюшной полости.
Большинство злокачественных опухолей печени — вторичные. Они представляют собой узлы размножения и роста опухолевых клеток, распространившихся из первичного очага, то есть метастазы рака другой локализации.
Вторичные очаги в печени редко нуждаются в верификации: наличие первичной опухоли и характерные для нее путь и скорость метастазирования позволяют констатировать распространение опухоли в печень и использовать полученные данные для коррекции плана лечения первичного рака, включив в него лечение метастазов в печень.
Само по себе метастатическое поражение печени не является признаком неизлечимости заболевания. Размер, расположение, количество вторичных очагов, а также локализация и морфологический вариант первичного очага – вот исходные условия, которые определяют эффективность лечения в целом и позволяют составить прогноз.
Источник: https://radiosurgery.ldc.ru/stati/diagnostika-vyyavila-ochagovoe-porazhenie-pecheni-proyavite-onkonastorozhennost
Опухоли печени
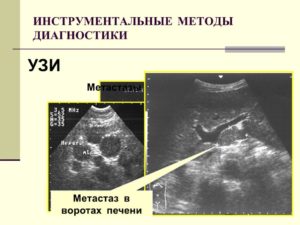
Опухоли печени – новообразования злокачественного и доброкачественного характера, исходящие из паренхимы, желчных протоков или сосудов печени.
Наиболее частыми проявлениями опухолей печения служат тошнота, похудение, потеря аппетита, гепатомегалия, желтуха, асцит. Диагностика опухолей печени включает проведение УЗИ, исследование печеночных проб, КТ, биопсию печени.
Лечение опухолей печени хирургическое и заключается в резекции пораженного участка органа.
В гепатологии принято различать первичные доброкачественные опухоли печени, первичные и вторичные (метастатические) злокачественные новообразования (рак печени). Знание вида и происхождения опухоли печени позволяет проводить дифференцированное лечение.
Доброкачественные опухоли печени встречаются сравнительно редко. Обычно они протекают бессимптомно и выявляются случайно. Чаще в гастроэнтерологии приходится сталкиваться с первичным раком печени или вторичным метастатическим поражением органа.
Метастазы в печени нередко обнаруживаются у пациентов с первичным раком желудка, легких, толстой кишки, раком молочной железы.
Опухоли печени
Среди доброкачественных опухолей печени в клинической практике встречаются аденомы (гепатоаденомы, аденомы желчного протока, билиарные цистаденомы, папилломатоз).
Они происходят из эпителиальных и соединительнотканных элементов печени или желчных протоков. К опухолям печени мезодермального происхождения относятся гемангиомы, лимфангиомы.
Редко встречаются гамартомы, липомы, фибромы печени. Иногда к опухолям печени причисляют непаразитарные кисты.
Аденомы печени представляют собой одиночные или множественные круглые образования сероватого или темно-красного цвета различного размера. Они располагаются под капсулой печени или в толще паренхимы.
Считается, что развитие аденом печени у женщин может быть связано с длительным использованием пероральной контрацепции.
[attention type=red]Некоторые виды доброкачественных опухолей печени (трабекулярные аденомы, цистаденомы) склонны к перерождению в гепатоцеллюлярный рак.
[/attention]Сосудистые образования (ангиомы) встречаются среди доброкачественных опухолей печени наиболее часто. Они имеют пещеристое губчатое строение и исходят из венозной сети печени. Среди сосудистых опухолей печени различают кавернозные гемангиомы и каверномы. Существует мнение, что сосудистые образования печени являются не истинными опухолями, а врожденной васкулярной аномалией.
Узловатая гиперплазия печени развивается вследствие локальных циркуляторных и билиарных нарушений в отдельных зонах печени.
Макроскопически данная опухоль печени может иметь темно-красный или розовый цвет, мелкобугристую поверхность, различную величину.
Консистенция узловатой гиперплазии печени плотная, микроскопически обнаруживаются явления локального цирроза. Не исключается перерождение узловатой гиперплазии в злокачественную опухоль печени.
Происхождение непаразитарных кист печени может быть врожденным, травматическим, воспалительным.
Симптомы
Большая часть доброкачественных опухолей печени не имеет четко выраженной клинической симптоматики. В отличие от злокачественных опухолей печени, доброкачественные образования растут медленно и длительно не приводят к нарушению общего самочувствия.
Гемангиомы печени больших размеров могут вызывать боли и тяжесть в эпигастрии, тошноту, отрыжку воздухом.
Опасность гемангиомы печени заключается в высокой вероятности разрыва опухоли с развитием кровотечения в брюшную полость и гемобилии (кровотечения в желчные протоки), перекрутом ножки опухоли.
[attention type=green]Крупные кисты печени вызывают тяжесть и давление в подреберье и эпигастрии. Осложнениями кист печени могут являться разрыв, нагноение, желтуха, кровоизлияние в полость опухоли.
[/attention]Аденомы печени при достижении значительных размеров могут вызывать боли в животе, а также пальпироваться в виде опухолевидного образования в правом подреберье.
В осложненных случаях может произойти разрыв аденомы с развитием гемоперитонеума. Узловатая гиперплазия печени обычно не имеет выраженных симптомов. При пальпации печени может отмечаться гепатомегалия.
Спонтанные разрывы данной опухоли печени наблюдаются редко.
Лечение доброкачественных опухолей печени
Ввиду вероятности малигнизации и осложненного течения доброкачественных опухолей печени основная тактика их лечения – хирургическая, предполагающая резекцию печени в границах здоровых тканей. Объем резекции определяется локализацией и размерами опухоли печени и может включать краевую резекцию (в т. ч. лапароскопическую), сегментэктомию, лобэктомию или гемигепатэктомию.
При кисте печени может производиться иссечение кисты, эндоскопическое или открытое дренирование, наложение цистодуоденоанастомоза, марсупиализация.
Злокачественные опухоли печени могут быть первичными, т. е. исходить непосредственно из структур печени, или вторичными, связанными с разрастанием метастазов, занесенных из других органов. Вторичные опухоли печени встречаются в 20 раз чаще, чем первичные, что связано с фильтрацией через печень крови, идущей от различных органов и гематогенным заносом опухолевых клеток.
Первичные злокачественные опухоли печени – явление относительно редкое. Встречается преимущественно у лиц мужского пола старше 50 лет. По происхождению выделяют следующие формы первичных злокачественных опухолей печени:
Причины
Среди причин образования первичных злокачественных опухолей печени первенство принадлежит хроническим вирусным гепатитам В и С. Вероятность развития гепатоцеллюлярного рака у пациентов с гепатитом увеличивается в 200 раз.
Среди других факторов, связанных с риском развития злокачественных опухолей печени, выделяют цирроз печени, паразитарные поражения (шистосомоз, описторхоз), гемохроматоз, сифилис, алкоголизм, канцерогенное воздействие различных химических соединений (тетрахлористого углерода, нитрозаминов, органических хлорсодержащих пестицидов), алиментарные причины (пищевой микотоксин – афлатоксин).
Симптомы злокачественных опухолей печени
К начальным клиническим проявлениям злокачественных опухолей печени относятся недомогание и общая слабость, диспепсия (ухудшения аппетита, тошнота, рвота), тяжесть и ноющая боль в подреберье справа, субфебрилитет, похудание.
С увеличением размеров опухоли печень выступает из-под края реберной дуги, приобретает бугристость и деревянистую плотность. В поздних стадиях развивается анемия, желтуха, асцит; нарастает эндогенная интоксикация, печеночная недостаточность.
[attention type=yellow]Если опухолевые клетки обладают гормональной активностью, то возникают эндокринные нарушения (синдром Кушинга). При сдавлении растущей опухолью печени нижней полой вены, появляются отеки нижних конечностей.
[/attention]При эрозии сосудов возможно развитие внутрибрюшного кровотечения; в случае варикозного расширения вен пищевода и желудка может развиться желудочно-кишечное кровотечение.
Лечение злокачественных опухолей печени
Полное излечение злокачественных опухолей печени возможно только при их радикальном удалении. Как правило, при опухолях печени производится резекция доли печени или гемигепатэктомия. При холангиокарциномах прибегают к удалению протока и наложению соустий (гепатикоеюноанастомоза, гепатикодуоденоанастомоза).
При единичных опухолевых узлах печени возможно выполнение их деструкции с помощью радиочастотной абляции, химиоабляции, криоабляции. Методом выбора при злокачественных опухолях печени является химиотерапия (системная, внутрисосудистая).
Неосложненные доброкачественные опухоли печени в прогностическом плане благоприятны. Злокачественные опухоли печени характеризуются бурным течением и без лечения приводят к гибели пациента в течение 1 года. При операбельных злокачественных опухолях печени продолжительность жизни в среднем составляет около 3-х лет; 5-летняя выживаемость — менее 20%.
Источник: https://www.KrasotaiMedicina.ru/diseases/zabolevanija_gastroenterologia/liver-tumor
Новообразование в воротах печени
При данном заболевании, часто ещё именуемом опухолью Клатскина, злокачественные клетки развиваются в эпителии жёлчных путей на участке между местом впадения протока пузырного в общий печёночный проток и началом сегментарных печеночных протоков второго порядка. Этот вид новообразования является медленнорастущим, метастазирование происходит только на поздних стадиях заболевания (в 21,4% случаев).
Какие причины развития этого вида холангиокарциномы?
С помощью многочисленных наблюдений было выяснено, что частота развития опухоли Клатскина увеличивается у пациентов в возрасте 55-65 лет:
- с синдромом Кароли;
- с язвенным колитом;
- инфицированных описторхозом (Opisthorchis viverrini) и клонорхозом (Clonorchis sinensis);
- с врождённым фиброзом и поликистозом печени;
- с первичным билиарным циррозом;
- с дефицитом a-1-антитрипсина.
Как проявляется заболевание?
Рак ворот печени на поздних стадиях характеризуется наличием следующих симптомов:
- обструктивной желтухой с отсутствием болевого абдоминального синдрома;
- кожным зудом;
- холангитом (примерно у половины пациентов);
- похуданием (встречается у 20% пациентов);
- болью в эпигастрии и правом подреберье (встречается у 15,6% пациентов).
Как диагностируют опухоль Клатскина?
После обращение пациента за медицинской помощью доктор производит оценку клинических проявлений заболевания и назначает:
- лабораторные методы исследования – а анализе крови присутствуют нарушения, свидетельствующие о холестазе и механической желтухе. Также отмечаются изменения в факторах коагуляции, системе свёртывания крови. Онкомаркер СА – 19-9 отличается наибольшей чувствительностью;
- УЗИ (ультразвуковое исследование) – данный вид опухоли очень труден для выявления, к его эхографическим особенностям относят: наличие спавшегося жёлчного пузыря, отсутствие визуализации ниже структуры участков протоковой системы, расширение внутрипечёночных протоков;
- ЦДК (цветное допплеровское картирование) – в связи с распространением злокачественного процесса на печеночно-двенадцатиперстную связку выявляется экстравазальная компрессия печёночной артерии и портальная внепечёночная гипертензия;
- спиральную КТ (компьютерную томографию) с внутривенным болюсным усилением – наблюдаются те же признаки, что и при УЗИ; также может служить косвенным свидетельством прорастания новообразования в ветви воротной вены наличие атрофии одной из долей печени и гипертрофии контралатеральной;
- прямое контрастирование жёлчных протоков (ЭРХПГ — эндоскопическую ретроградную холангиопанкреатографию, ЧЧХС — чрескожную чреспеченочную холангио¬стомию);
- МРТ (магнитно-резонансную томографию), которая позволяет чётко визуализировать новообразование, протоковую систему, сосудистые структуры.
При диагностировании исключают:
- доброкачественные структуры;
- склерозирующий холангит;
- рак желчного пузыря;
- метастатическое поражение ворот печени;
- синдром Мириззи.
Какое применяют лечение?
При отсутствии поражения сосудов и лимфоузлов наиболее актуальным является хирургический метод.
Для лечения пациентов с неоперабельными новообразованиями применяют сочетание химеотерапии с лучевым облучением, что позволяет повысить выживаемость более чем на 10 месяцев.
В качестве паллиативной терапии в 50-90% случаев используют стентирование жёлчных протоков (увеличивается риск развития холангита).
Какой прогноз?
При своевременно проведённой операции пятилетняя выживаемость отмечается у 10-30% пациентов; при отсутствии хирургического вмешательства – у 5-10%.
MySono-U6
Легкость и удобство в новом объеме.
У постели пациента, в операционной или на спортивной площадке — всегда готов к использованию.
Введение
Опухоль Клацкина — внепеченочная холангиокарцинома, холангиокарцинома проксимальных желчных протоков.
Составляет около 10-20 % от всех новообразований протоков печени, 70-80 % наблюдений рака желчных протоков и около 15 % от всех злокачественных опухолей печени.
В литературе встречается также под названием «воротная холангиокарцинома», «гилюсная опухоль», «рак ворот печени» [ 2-5, 7, 8].
Впервые первичная злокачественная опухоль желчных протоков была описана Durand-Fardel в 1840 г. Термин «опухоль Клацкина» (Klatskin tumour) появился позже, когда Джеральд Клацкин в 1965 году сообщил об опухоли (холангиокарциноме), исходящей из области бифуркации общего печеночного протока.
Рак желчных протоков составляет около 2% от всех злокачественных опухолей и, таким образом, является пятой по распространенности злокачественной опухолью желудочно-кишечного тракта [1-3, 5, 6, 9].
Холангиокарциномы — редко встречающиеся опухоли. В последние годы наблюдается увеличение заболеваемости: 3-4 новых случая на 100 000 человек. Наиболее часто встречается у мужчин старше 50 лет. Карциномы растут довольно медленно, не проявляя себя выраженно клинически.
Поэтому около половины всех пациентов на момент постановки диагноза имеют региональные метастазы в лимфатические узлы, и, таким образом, лечение начинается на запущенных стадиях. Ранее центральная холангиокарцинома считалась неоперабельной опухолью, проводилось только паллиативное лечение.
[attention type=red]И лишь в течение последних трех десятилетий инвазивные хирургические методы удаления опухоли пришли на смену чисто паллиативному подходу, как потенциально радикальному лечению. Однако даже сегодня излечение достигается примерно у 30% всех пациентов.
[/attention]Несмотря на значительный прогресс в хирургическом лечении холангиокарциномы ворот печени, прогноз заболевания остается неудовлетворительным [2, 4, 6-9].
Опухоли развилки желчных протоков представляют определенные трудности для хирургов, что связано прежде всего со сложностью выполнения операции, а также тяжестью состояния данной категории больных.
У таких больных выполнение любых хирургических вмешательств имеет высокий операционно-анестезиологический риск.
Даже после радикальной резекции опухоли выживаемость в течение 5 лет составляет всего от 23 до 46%, и лишь от 9 до 34%, если опухоль была обнаружена микроскопически в области края резекции [1, 3, 5, 7-9].
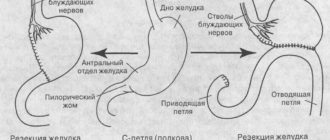
Для лучшего понимания расположения опухоли ниже приводим схему билиарного древа (рис. 1).
Рис. 1. Схема билиарного древа.
Эта опухоль развивается в верхних отделах желчных путей, в области их разделения между правой и левой долями печени. Желчные протоки, находящиеся внутри печени, подразделяют на правый и левый протоки.
Опухоль может развиваться как в одном из них, так и в обоих этих протоках, в области, где они выходят из печени.
[attention type=green]Согласно классификации Bismuth-Corlette [9], различают опухоли, которые не достигают бифуркации желчных протоков (тип I), и опухоли, которые распространяются на бифуркацию (тип II).
[/attention]III тип опухоли прорастает бифуркацию и распространяется на правый (тип III а) или левый (тип III b) желчный проток. Тип IV опухоли Клацкина распространяется от бифуркации на левый или правый желчные протоки и является мультитцентрической опухолью (рис. 2). Желчные протоки расположены рядом с кровеносными сосудами печени, поэтому часто в процессе бывают задействованы и они.
Рис. 2. Классификация опухоли Клацкина по Bismuth-Corlette.
Различают опухоли, которые не достигают бифуркации желчных протоков (тип I), и опухоли, которые распространяются на бифуркацию (тип II). III тип опухоли прорастает бифуркацию и распространяется на правый (тип IIIа) или левый (тип IIIb) желчный проток. Тип IV опухоли Клацкина распространяется от бифуркации на левый или правый желчный проток и является мультицентрической опухолью.
Источник: https://doctor-grebnev.ru/info/novoobrazovanie-v-vorotah-pecheni/
Опухоль печени: симптомы доброкачественных и злокачественных новообразований, лечение и прогноз жизни
Опухоль печени представляет собой новообразование злокачественного или доброкачественного происхождения, исходящее из паренхимы органа, его желчных протоков или элементов сосудистой системы.
Опухоль в печени чаще всего проявляется в виде приступов чувства тошноты, похудения, потери аппетита, развития гепатомегалии, желтухи и асцита.
Для проведения диагностики применяются лабораторные и инструментальные методы. Лечение патологии проводится хирургическими методами, заключающимися в проведении процедуры резекции пораженной области железы.
Основные типы опухолей печени
В гепатологии выделяют несколько разновидностей опухолевых процессов – доброкачественные, первичные и вторичные злокачественные образования.
Распознание вида опухолевого процесса позволяет проводить дифференцированное лечение патологического процесса.
Чаще всего течение патологии происходит бессимптомно, а их выявление происходит случайным образом в результате проведения диагностики в отношении других патологий. Гастроэнтерологи наиболее часто сталкиваются с первичным раком печени или вторичным метастатическим поражением железы. Доброкачественные опухоли органа встречаются в медицинской практике редко.
Метастазы в печени формируются при наличии у больного рака желудка, толстого кишечника, молочной железы или легких.
Типы доброкачественных новообразований в печени
Доброкачественная опухоль печени может развиваться у больного в форме аденомы – гепатоаденомы, аденомы желчного протока, билиарной цистаденомы и папилломатоза.
Формирование этих новообразований происходит из эпителиальных и соединительнотканных компонентов печени и ее протоков.
К опухолевидным образованиям мезодермального происхождения относятся:
- гемангиомы;
- лимфангиомы;
- гамартомы;
- липомы;
- фибромы.
Некоторые исследователи к опухолям печени причисляют непаразитарные кисты.
Аденомы являются одиночными или множественными образованиями округлой формы, имеющие сероватую или темно-красную окраску и различный размер. Располагаться могут новообразования под капсулой железы или в толще печеночной паренхимы. Большинство врачей сходятся во мнении, что формирование аденом у представительниц женского пола связано с длительным приемом пероральных контрацептивов.
Некоторые разновидности доброкачественных опухолей могут перерождаться в процессе своего прогрессирования в гепатоцеллюлярный рак.
Такими разновидностями доброкачественных образований в печени являются:
- Трабекулярные аденомы.
- Цистаденомы.
Наиболее часто встречаются ангиомы – сосудистые образования. Эти структуры имеют пещеристое строение, происходят из венозной сети печени.
Среди сосудистых новообразований врачи различают:
- кавернозные гемангиомы;
- каверномы.
Во врачебной среде существует мнение о том, что сосудистые образования не являются истинными опухолями, а представляют собой васкулярную аномалию.
Развитие узловой гиперплазии печени происходит в результате возникновения локальных церкуляторных и билиарных нарушений в отдельных областях печеночной паренхимы.
Непаразитарные кисты могут быть как поверхностные, так и внутрипеченочные их формирование связано преимущественно с врожденными патологиями получением травм и развитием воспалительных процессов в паренхиме железы.
Классификация злокачественных новообразований в железе
Злокачественная опухоль в печени представляет собой опасное патологическое состояние, имеющее тяжелое течение и высокий риск летального исхода.
В онкологии все злокачественные формирования можно разделить на первичные – те, которые возникают непосредственно в тканях органа и вторичные – когда формирование ракового очага происходит за счет транспортировки опухолевых клеток из области формирования первичного очага расположенной в других частях тела.
Возникновение вторичного рака регистрируется значительно чаще, чем первичного, это обусловлено тем, что печень обеспечивает процесс фильтрации и очистки крови от нежелательных примесей.
Так, например, при раке поджелудочной или кишечника в 70% случаев наблюдается проникновение метастазов в печень
В онкологии к формам патологии, имеющей злокачественное течение, относятся:
- Печеночно-клеточный рак – разновидность, представленная мутировавшими клетками паренхимы железы. Эта разновидность является наиболее распространенной и диагностируется в 75% случаев выявления онкологических патологий.
- Холангиокарцинома – разновидность онкологического процесса, поражающего желчные протоки. Она выявляется в 20% случаев. В группу риска входит взрослая мужская часть населения в возрасте от 45 до 70 лет.
- Ангиосаркома – опухоль, развивающаяся из клеток эндотелия. Встречается такое нарушение очень редко. Особенностью патологии является устойчивость к воздействию лекарственного лечения, помимо этого она имеет высокую способность к метастазированию. Чаще всего поражение выявляется у мужчин и приводит к быстрому летальному исходу в результате возникновения массивного кровоизлияния в брюшную полость.
Еще одной формой является гепатобластома – формирование, имеющее злокачественное течение. Патология имеет эмбриональное происхождение. Чаще диагностируется у детей. Недуг у ребенка проявляется в раннем возрасте, в период от 1 до 5 лет.
Причины развития патологического процесса
В настоящий момент достоверно не известны причины, способствующие появлению опухолевых патологий, достоверно не установлены.
Однако установлен ряд факторов, которые значительно увеличивают вероятность появления патологического процесса и формирования новообразований из мутирующих клеток.
Одними из наиболее распространенных факторов являются отягощенная в плане онкологических патологий наследственность и проживание больного в регионе с негативной экологической обстановкой.
Помимо этого факторами способствующими развитию злокачественного заболевания могут являться:
- прием гормональных средств на протяжении длительного времени при проведении терапии патологических состояний;
- прием оральных контрацептивов и анаболических стероидов;
- особенности рациона питания, при злоупотреблении продуктами, имеющими в своем составе химические добавки, красители, большое количество животных жиров, а также недостаточное употребление продуктов, содержащих клетчатку и витамины;
- наличие вредных привычек – продолжительный стаж курильщика и систематическое употребление алкогольных напитков на протяжении длительного времени.
Большое значение при формировании опухолевых образований имеют сопутствующие недуги.
На процесс появления и прогрессирования первичного и вторичного рака огромное влияние оказывают такие недуги:
- Цирроз и гепатит В.
- Наличие полипов в толстом кишечнике.
- Развитие гельминтозов, включая такие, как описторхоз и шистосомоз.
Помимо этого существенное влияние способны оказывать нарушения обменных процессов на фоне ожирения или развития такого заболевания, как сахарный диабет.
Характерная симптоматика патологии
Клиническая картина, характерная для доброкачественных и злокачественных образований, имеет существенные отличия.
Появление доброкачественных формирований на начальном этапе прогрессирования не провоцирует развитие функциональных нарушений печени, а как следствие на начальных стадиях прогрессирования болезни негативные проявления отсутствуют.
Первые тревожные симптомы появляются только спустя некоторое время, когда новообразование приобретает увеличенный размер, что провоцирует сдавливание желчных протоков и оказания негативного воздействия на соседние прилежащие органы.
Симптомы появления доброкачественного новообразования
Для каждой разновидности заболевания характерно наличие своих характерных признаков.
Гемангиомы железы приводят к появлению негативной симптоматики, проявляющейся в болях и ощущении тяжести в области эпигастрия, помимо этого могут возникать приступы тошноты и позывы к рвоте, а также появляется неприятная отрыжка. При значительном увеличении гемангиомы появляется высокая вероятность возникновения разрыва и кровоизлияния в область брюшной полости или желчные протоки.
Узловая гиперплазия достаточно часто протекает бессимптомно даже в случае наличия запущенной стадии заболевания. Одним из немногих тревожных симптомов является значительное увеличение объема печени – развитие гепатомегалии.
[attention type=yellow]Появление и прогрессирование аденомы печени сопровождается возникновением болевых ощущений в правом боку в области расположения железы. Для этой патологии является характерным появление приступов тошноты, побледнение кожного покрова и усиление процесса потоотделения. В случае запущенной болезни возможно формирование разрывов, сопровождающихся массивными кровоизлияниями.
[/attention]Проявление кист в печени – дискомфорт в виде тяжести и ощущения распирания в правом подреберье. В случае наличия крупных кист у больного появляются признаки диспепсии. У больного регистрируется появление вздутия, тошноты и расстройство стула.
Симптомы развития злокачественной патологии печени
Развитие негативных симптомов при раковых патологиях наблюдается уже на самых начальных стадиях болезни.
Такие симптомы чаще всего являются неспецифическими и включают в себя общее ослабление организма, появление повышенной сонливости, снижение аппетита, похудение.
Помимо этого у больного появляются тупые боли в области правого подреберья, держится субфебрильная температура на протяжении длительного периода времени.
По мере развития патологического процесса опухолевидное образование начинает увеличиваться в размерах. В пораженной железе запускаются процессы дегенерации печеночной паренхимы. Она приобретает неоднородную структуру и становится плотной.
У больного страдающего онкологическим заболеванием печени ее можно увидеть невооруженным взглядом – на теле она выделяется в виде припухлости на правой стороне тела, под ребрами.
На завершающих этапах прогрессирования онкологии у пациентов фиксируется
- малокровие;
- асцит;
- лихорадочные состояния с попеременным подъемом и снижением температуры тела.
В случае возникновения массивного поражения печеночной паренхимы наблюдается развитие печеночной недостаточности и как следствие наступает эндотоксикоз.
Если во время разрастания рака происходит сдавливание нижней полой вены, то у больного наблюдаются застойные явления, связанные с ухудшением оттока лимфатической жидкости. Такое состояние приводит к появлению отечности нижних конечностей.
Конечные стадии прогрессирования рака сопровождаются прорастанием новообразований в сосудистую систему, что провоцирует кровоизлияние в брюшную полость.
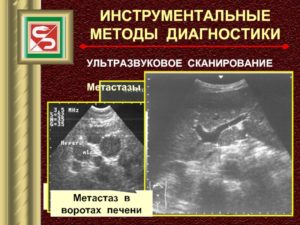
Методы диагностики новообразований в печени
Для постановки точного диагноза больному потребуется посетить больницу для проведения высокоточной диагностики. Для этой цели применяются инструментальные методы.
Для определения локализации и размера опухолевого образования проводят исследование при помощи УЗИ, КТ, МТР и гепатоангиографию.
Для определения типа патологического формирования осуществляется процедура биопсии печени. Полученный биоматериал подвергается гистологическому исследованию.
В случае наличия подозрений на наличие признаков злокачественности образования проводится забор крови для проведения лабораторного биохимического анализа.
В крови больного раком выявляется значительное отклонение в основных биохимических показателях.
При проведении биохимии анализ выявляет:
- Понижение количества альбумина.
- Повышение содержания креатинина.
- Повышение уровня мочевины.
Дополнительно больной с подозрением на рак печени отправляется на сдачу крови на коагулограмму и определение печеночного профиля.
Если установлено вторичное происхождение очага раковой опухоли, то важным этапом проведения диагностики является определение места формирования первичного очага.
Для этой цели исследуется кишечник, легкие, грудные железы и желудок на предмет наличия рака.
Терапия при выявлении опухолевых процессов
Тактика терапии опухолевых образований с доброкачественным течением зависит от объема и активности патологии. В случае если формирование имеет небольшой объем и не проявляет высокой активности, то применяется выжидательная тактика. Одновременно больному рекомендуется проведение общеукрепляющего лечения.
При наличии у больного активного новообразования, обладающего способностью к стремительному росту, прибегают к проведению оперативного вмешательства. Такая тактика позволяет снизить риски развития мутаций и перерождения в злокачественные формы.
При удалении доброкачественных образований проводится процедура резекции – в процессе оперативного вмешательства проводится иссечение патологически измененных тканей.
Иссечение патологических участков ткани проводиться может в виде:
- краевой резекции;
- сегментэктомии;
- лобэктомии;
- гемигепатоэктомии.
Терапия рака печени является исключительно оперативной. В процессе проведения оперативного вмешательства осуществляется иссечение патологических участков. При наличии у больного холангиокарциномы в процессе проведения гепатикоеюностомии осуществляется удаление желчных протоков, и формируются соустья для восстановления процесса вывода желчи в тощую кишку.
Помимо указанного способа проведения лечения применяются также:
- Лучевая терапия.
- Химиотерапия.
- Эмболизация.
- Криоабляция.
- Химиоэмболизация.
Одним из важнейших условий проведения успешного лечения онкологической патологии печени является своевременное выявление патологического процесса.
Профилактика возникновения заболевания сводится к снижению воздействия на организм факторов риска. Одним из наиболее весомых среди них является вирусный гепатит. По этой причине в первую очередь нужно принимать меры для того чтобы обезопасить организм от инфекционного процесса.
Сколько человек сможет прожить при наличии у него рака печени, во многом зависит от стадии развития болезни и правильности выбранной тактики проведения терапевтических мероприятий.
Источник: https://blotos.ru/opuhol-pecheni