Лечение кишечной непроходимости: что делать и как лечить? Непроходимость кишечника симптомы и лечение у взрослых
Непроходимость кишечника – это комплекс симптомов, развивающихся на фоне полного или частичного нарушения продвижения пищи по кишечнику. Непроходимость кишечника является грозным состоянием, которое при отсутствии лечения неизбежно осложняется перитонитом, некрозом кишки и приводит к гибели пациента. Поэтому начать лечить такое заболевание нужно как можно раньше.
Причины и виды острой кишечной непроходимости
В зависимости от того, что послужило причиной ее развития, выделяют:
- Динамическую, или функциональную непроходимость. Она развивается из-за нарушения перистальтики кишечника – его спазма или паралича.
- Механическую непроходимость кишечника. Она развивается из-за закрытия просвета кишки и невозможности транзита его содержимого. Здесь различают:
- Странгуляционную непроходимость кишечника, от латинского strangulatio – удушение. Она развивается из-за сдавления кишки или ее брыжейки, в результате которого нарушается кровоснабжение кишечника. Это очень опасное состояние, поскольку может привести к некрозу кишечной стенки.
- Обтурационная непроходимость кишечника. Развивается из-за закупорки (обтурации) просвета кишки инородными телами (конкременты, паразиты), опухолью или рубцовой деформацией.
По месту развития выделяют толстокишечную и тонкокишечную непроходимость.
В онкологии непроходимость кишечника чаще всего носит обтурационный характер и развивается, как осложнение колоректального рака, когда опухоль перекрывает просвет толстой кишки, как правило, в его терминальных стадиях. Обтурация может развиться и в результате сдавления кишки опухолью другого органа, например, матки или предстательной железы.
Непроходимость тонкого кишечника возникает реже. Как правило, ее причиной является канцероматоз висцеральной брюшины. Первичные опухоли в этом отделе встречаются крайне редко.
Последствия непроходимости кишечника
Развитие непроходимости запускает каскад патологических процессов, которые действуют на организм системно.
При опухолевой обтурации начало, как правило, носит стертый характер из-за неполной окклюзии просвета кишки, но по мере роста опухоли, ситуация усугубляется.
Острая непроходимость, как правило, развивается из-за полной обтурации плотными каловыми массами на суженном опухолью участке кишки.
[attention type=yellow]В первое время после развития непроходимости, отмечается усиление перистальтики кишки. Он как бы хочет преодолеть препятствие. По мере того, как скапливается кишечное содержимое, стенка кишки перерастягивается, возникают водно-электролитные и метаболические нарушения, моторная функция резко ослабевает, а затем и вовсе наступает паралич кишечника.
На втором этапе развиваются нарушения секреторно-резорбтивной деятельности кишечника и нарушения пристеночного пищеварения, блокируется ферментативная активность энтероцитов, поскольку они отторгаются, а регенеративная активность крипт сначала угнетается, а затем и вовсе прекращается.
В таких условиях активируется деятельность кишечных бактерий, и так называемого симбионтного пищеварения. Оно не физиологично и по эффективности уступает нормальному, пристеночному пищеварению. В результате происходит гниение и брожение, а также накопление большого количества продуктов неполного расщепления белков, часть из которых оказывает токсическое действие.
По мере прогрессирования процесса происходит нарушение иммунных механизмов защиты, что приводит к активному размножению анаэробных бактерий, выделяющих экзо- и эндотоксины.
Они действуют на организм системно – нарушают микроциркуляцию тканей, приводят к расстройству ЦНС, нарушают клеточный метаболизм.
Благодаря этим эффектам увеличивается проницаемость кишечной стенки для бактерий, и они могут распространяться в брюшную полость, кровоток и лимфоток, вызывая перитониты и даже сепсис.
Прогрессируют и водно-электролитные нарушения. За счет нарушения работы кишки происходит усиленная фильтрация жидкости, обратно она не всасывается и скапливается в приводящей петле кишечника. В нормальных условиях в сутки в просвет ЖКТ поступает около 10 л жидкости (с учетом пищи, питья, слюны и секретов пищеварительных желез).
Около 8-9 литров должно всасываться обратно, но этого не происходит из-за нарушения реабсорбции. Жидкость скапливается в приводящем отделе кишки, вызывая его расширение. Это, в свою очередь, приводит к рефлекторной рвоте, что еще больше усугубляет обезвоживание.
На этом фоне быстро развиваются электролитные нарушения, которые в конечном итоге приводят к почечной и сердечной недостаточности.
Записьна консультациюкруглосуточно+7 (495) 151-14-538 800 100 14 98
Симптомы кишечной непроходимости
- Боли. Это один из самых первых признаков непроходимости кишечника. Он отмечается абсолютно у всех больных. При опухолевой непроходимости боль возникает внезапно, без видимых причин, и может даже являться одним из первых признаков рака. Она имеет схваткообразный характер. Наибольшая болезненность приходится на момент перистальтических сокращений, после чего она немного утихает на пару минут. Постепенно интенсивность болевых ощущений усиливается и через несколько часов они уже носят нестерпимый характер. Стихают они только на 2-3 сутки, когда уже развивается паралич кишки – «шум в начале, тишина в конце», симптом «могильной тишины», когда вообще нет звуков перистальтики.
- Рвота. Если непроходимость располагается на уровне тонкой кишки или правого отдела толстого кишечника, рвота будет присутствовать на ранних стадиях, как признак рефлекторного раздражения ЖКТ. При непроходимости терминальных отделов, рвоты сначала скорее всего не будет или она будет с большими промежутками. В перерывах больные могут страдать от тошноты, икоты или отрыжки. Если непроходимость кишечника сохраняется, рвота приобретает неукротимый характер, сначала выходит застойное содержимое желудка, а потом и кишечника, вплоть до рвоты каловыми массами. Это плохой признак, поскольку он говорит о том, что рвота является симптомом токсического отека головного мозга, и устранить ее с помощью дренирования ЖКТ невозможно.
- Задержка стула. Этот симптом наблюдается при непроходимости на уровне сигмовидной и прямой кишки. При высокой непроходимости в первое время стул может сохраняться.
- Вздутие живота. Здесь выделяют 4 признака: асимметрия живота, пальпируемая выпуклость кишечника, перистальтические сокращения кишечника, которые можно видеть невооруженным глазом, тимпанический звук при перкуссии.
- Кровянистые или слизистые выделения из прямой кишки. Обычно они возникают при раке терминальных отделов кишечника и связаны с секрецией слизи опухолью, ее распадом или травмированием каловыми массами.
В процессе развертывания клинической картины непроходимости кишечника выделяют три периода:
- Ранний – до 12 часов. Основным симптомом этого периода является схваткообразные опухоли в животе. Рвота развивается редко и только при обтурации (закупорке) на уровне тонкого кишечника.
- Промежуточный период – от 12 часов до суток. В это время симптоматика продолжает нарастать и превращается в развернутую картину. Боль становится интенсивной и даже нестерпимой, без схваток, отмечается увеличение живота, рвота, возникают признаки дегидратации.
- Поздний период – более 24 часов. Состояние больного ухудшается, повышается температура, развивается системный воспалительный ответ, вплоть до перитонита и сепсиса. Нарастает отдышка и сердечная недостаточность.
Диагностика кишечной непроходимости
Заподозрить диагноз кишечная непроходимость можно на основании характерных жалоб пациента. Подтверждение производится с помощью инструметального обследования.
Наиболее простой, быстрый и доступный метод диагностики – это обзорная рентгенография органов брюшной полости. На снимках обнаруживаются характерные признаки:
- Чаша Клойбера – видны расширенные петли кишечника в виде куполов, и в них горизонтальный уровень жидкости. Эта картина напоминает перевернутую вверх дном чашу. Чаш может быть несколько, на снимке они наслаиваются друг на друга.
- Кишечные аркады – возникают из-за раздувания газами петель тонкой кишки, в нижних коленах кишки визуализируется горизонтальный уровень жидкости.
- Складки Керкинга – из-за растяжения тощей кишки на рентгенограммах она приобретает вид растянутой пружины.
- Могут также применяться рентгенологические исследования с контрастированием, например, исследование пассажа бариевой взвеси по ЖКТ, или ирригоскопия. Однако данные методы занимают много времени и затягивают принятие решения о необходимости операции.
Из других методов диагностики применяются:
- Эндоскопическое обследование, например, колоноскопия или ректороманоскопия. Такое исследование помогает определить локализацию новообразования и уровень стеноза в обтурированном сегменте кишечника. В ряде случаев через стенозированный участок удается провести зонд и дренировать приводящий отдел кишки. Колоноскопия не проводится при тяжелом состоянии пациента, наличии симптомов перитонита и угрозе перфорации опухоли.
- КТ. С помощью этого исследования удается визуализировать опухоль, ее размеры и протяженность стеноза (сужения). Кроме того, можно оценить взаимоотношение рака с окружающими тканями и определить наличие метастазов.
- УЗИ. При непроходимости визуализируется увеличение просвета кишечника, скопление в нем воздуха (газов), утолщение стенки кишки за счет воспаления. При развитии системных воспалительных процессов может обнаруживаться свободная жидкость в брюшной полости.
Лечение кишечной непроходимости и первая помощь
Если у пациента подозревают непроходимость кишечника, его немедленно госпитализируют в стационар, поскольку сроки начала лечения напрямую сказываются на прогнозе. Применяются как консервативные, так и хирургические методы.
В рамках консервативной терапии применяются следующие процедуры:
- Декомпрессия кишки. С этой целью может применяться удаление кишечного содержимого выше места обструкции с помощью зондовой аспирации или постановке клизм.
- Коррекция водно-электролитных нарушений, восполнение потери жидкости. С этой целью назначаются инфузии кристаллоидных растворов.
- Купирование боли. Назначаются спазмолитики и анальгетики, например, атропин, платифиллин и др.
- Восполнение потери белка – инфузия белковых препаратов.
- Для профилактики инфекционных осложнений назначаются антибиотики широкого спектра действия.
- Стентирование просвета кишки. С помощью эндоскопа в место непроходимости кишки вводится саморасширяющийся стент. Он раздвигает опухолевые ткани и поддерживает кишку в расправленном состоянии, обеспечивая свободный пассаж ее содержимого. Таким образом, выигрывается время на более тщательную подготовку к плановому вмешательству.
Для онкологических пациентов это особенно актуально, поскольку обширное опухолевое поражение приводит к необходимости наложения колостомы. Установка стента при опухолевой непроходимости дает время для проведения неоадъювантной или периоперационной химиотерапии. Это позволит уменьшить объем опухолевой массы и, возможно, даже провести радикальную операцию.
В других случаях это дает шанс наложить обходные анастомозы. Для пациентов в терминальной стадии колоректального рака, у которых есть высокие риски осложнения хирургического вмешательства и наркоза, стентирование является основным методом лечения непроходимости кишечника.
После проведения процедуры, пациента продолжают наблюдать и к хирургическому лечению прибегают только в случае развития жизнеугрожающих осложнений.
[attention type=red]Во всех остальных случаях показана операция, поскольку опухоль будет продолжать расти и рано или поздно возникнет рецидив непроходимости.
[/attention]При компенсированном состоянии хирургическое вмешательство может быть отложено на срок до 10 дней, при субкомпенсированном его проводят как можно раньше, после стабилизации с больного. А если есть симптомы перитонита, выполняется экстренная операция.
В любом случае, во время хирургического вмешательства по поводу непроходимости кишечника проводят вскрытие брюшной полости (лапаротомию) с ее ревизией. Определяют расположение опухоли, ее взаимоотношение с окружающими тканями, наличие видимых метастазов. Также выполняют оценку жизнеспособности кишечной стенки с целью определения объема резекции.
В идеале выполняется радикальное удаление опухоли посредством резекции пораженного отдела кишки и восстановление непрерывности кишечника посредством наложения анастомоза. К сожалению, при развитии непроходимости на фоне злокачественного процесса, такой объем операции одноэтапно произвести очень сложно и рискованно, поскольку имеются обширные опухолевые поражения.
Как правило, в таких случаях проводятся паллиативные операции:
- Наложение обходного анастомоза вокруг фрагмента кишки с опухолью. Тем самым непроходимый (обтурированный) отдел исключается из пищеварительной цепи.
- Выведение стомы – отдел кишечника, расположенный выше места непроходимости, выводится на переднюю брюшную стенку в виде отверстия. Через него кишечное содержимое будет отводиться в специальный мешок – калоприемник.
Стомирование является калечащей операцией и тяжело переносится пациентами в моральном плане. Но в этой ситуации на первое место выходит спасение жизни пациента.
По возможности, после стабилизации его состояния и устранения последствий кишечной непроходимости проводят дальнейшее лечение, например, химиотерапию, лучевую терапию, и при удовлетворительных результатах проводят реконструктивные вмешательства для восстановления целостности кишки.
Записьна консультациюкруглосуточно+7 (495) 151-14-538 800 100 14 98
Источник: https://www.euroonco.ru/oncology/lechenie-kishechnoj-neprohodimosti
Кишечная непроходимость — что это такое, как проявляется, профилактические меры
Внимание! Самолечение может быть опасным для вашего здоровья.
Согласно статистическим данным, около 5% всех неотложных состояний в абдоминальной хирургии составляет такое заболевание, как острая кишечная непроходимость. Несмотря на незначительную распространенность, заболевание считается очень серьезным, связано это с высоким риском развития послеоперационных осложнений, вплоть до летального исхода (до 20 % от всех случаев).
Что такое кишечная непроходимость
Кишечная непроходимость — это синдром, характеризующийся нарушением перемещения содержимого кишечника, сопровождающийся типичной клинической картиной.
Больного беспокоят резкая схваткообразная боль в области живота, рвота, запор и метеоризм. Заболевание не является самостоятельной нозологической формой, его скорее можно считать сопутствующим при различных патологиях желудочно-кишечного тракта.
Своевременная диагностика и правильно назначенное лечение позволяет не только избавить больного от неприятных симптомов, но зачастую и спасти жизнь.
Непроходимость кишечника в подавляющем большинстве случаев требует экстренного хирургического вмешательства.
Варианты классификации кишечной непроходимости
Заболевание делится на несколько клинических форм в зависимости от анатомических особенностей, патогенеза, выраженности симптомов. Каждая разновидность требует индивидуального подхода при назначении лечебных мероприятий.
По механизму развития выделяют следующие формы:
- механическая (обтурационная, странгуляционная и смешанная);
- динамическая (спастическая и паралитическая);
- сосудистая.
Место нахождения препятствия для полупереваренных частиц пищи определяется инструментальными методами диагностики. Выполняется рентгенографическое или ультразвуковое исследование брюшной полости.
Формы кишечной непроходимости в зависимости от локализации:
- высокая тонкокишечная;
- низкая тонкокишечная;
- толстокишечная непроходимость.
По клинической картине болезнь может быть острой, подострой, хронической. Наиболее опасна острая форма заболевания. Она требует экстренного хирургического вмешательства. В большинстве случаев промедление может стоить жизни пациента.
По степени нарушения проходимости кишечника:
- полная кишечная непроходимость (полностью закрыт просвет кишечника);
- частичная кишечная непроходимость.
Причины развития кишечной непроходимости у человека
Механическая кишечная непроходимость возникает при закупорке кишечника инородными предметами, желчными или каловыми камнями, раковыми опухолями кишок или соседних органов (обтурационная форма). Также она может развиться в результате спаек брюшной полости после операций, заворотов кишок, ущемления грыжи, образовании узлов из петель кишечника (странгуляционная форма).
Динамическая кишечная непроходимость развивается вследствие спазма или же, напротив, паралича мышечных волокон кишечника. При этом нарушается перистальтика кишечника и, как следствие, продвижение его содержимого.
Спазм мускулатуры может быть обусловлен механическим раздражением стенок ЖКТ инородными телами, глистными инвазиями, возникать при тупых травмах живота, почечной колике, некоторых острых заболеваниях сердечно-сосудистой и дыхательной систем.
Паралич кишки чаще всего развивается вследствие тяжелых пищевых отравлений, перитонита.
Сосудистая кишечная непроходимость является следствием закупорки кровеносных сосудов брыжейки тромбами или пузырьками воздуха.
Кишечная непроходимость более характерна для пожилых людей или лиц, перенесших оперативные вмешательства на органах пищеварительной системы (кишечник, желудок).
[attention type=green]У новорожденных и грудных детей развитие кишечной непроходимости может быть обусловлено врожденными пороками пищеварительного тракта (атрезия, удвоение).
[/attention]У младенцев в возрасте с 3 до 9 месяцев чаще выявляется инвагинация (наложение части кишки в полость другой), связано это с неправильным введением прикорма.
Признаки кишечной непроходимости
Главными признаками заболевания являются:
- Схваткообразные нестерпимые боли в животе, рвота, задержка стула и газов.
- При заворотах или узлах на кишечнике боли с самого начала очень интенсивные, невыносимые. У больного может развиться болевой шок.
- При других видах кишечной непроходимости характер болевого синдрома носит нарастающий характер по мере усиления нарушения проходимости кишечника. Пациент при этом стонет, пытается занять вынужденное положение, приносящее временное облегчение (садится на корточки, поджимает ноги к животу в положении лежа на боку).
- На пике болевого синдрома у больного можно выявить учащенное сердцебиение, липкий холодный пот, бледность кожных покровов. Бывает так, что нестерпимые боли неожиданно прекращаются, больному становится легче. Это видимое благополучие может являться началом развития осложнения — перитонита, боль при этом не ощущается вследствие отмирания нервных окончаний и некроза пораженного участка кишечника. Такое состояние требует незамедлительного проведения абдоминальной операции.
- По выраженности рвоты лечащий врач может предположить локализацию расположения препятствия в пищеварительном тракте. Так, при тонкокишечной непроходимости рвота будет многократной, неукротимой, не приносящей облегчения. Вначале рвотные массы содержат пищу, затем желчь и отделяемое верхних отделов кишечника с характерным запахом.
- При толстокишечной непроходимости, рвота является одним из признаков общей интоксикации организма, появляется через 12 часов или сутки от начала заболевания, повторяется, как правило, не больше двух раз.
Также для непроходимости в толстом кишечнике характерна задержка стула и газов. Каловые массы не отходят ни самостоятельно, ни после клизмы. Живот у пациента будет вздутым, несимметричным из-за скопившихся газов.
При тонкокишечной непроходимости задержки стула первое время может и не быть. На ранней стадии формирования кишечной непроходимости перистальтика кишечника видна на глаз и сопровождается характерными звуками.
В поздней стадии, при присоединении осложнений в виде некротических изменений и перитонита, перистальтических шумов нет.
В случае несвоевременного оказания медицинской помощи развитие заболевания неизбежно приводит к появлению интоксикационного синдрома. Больного беспокоит озноб, одышка, повышается температура, нарушается мочеотделение, заостряются черты лица, появляются признаки обезвоживания организма. Это свидетельствует о проникновении инфекции в брюшную полость (перитонит) или в кровь (сепсис).
Диагностика и лечение заболевания
Для постановки правильного диагноза необходимо проведение ряда исследований.
Клиническое исследование:
- осмотр больного (оценивается внешний вид, состояние слизистых оболочек, цвет кожных покровов и прочее);
- измерение температуры;
- измерение пульса и кровяного давления;
- пальпация и аускультация;
- ректальное исследование.
Вначале лечащий врач проводит тщательный осмотр. При кишечной непроходимости до развития перитонита живот при пальпации безболезненный, появление болезненности свидетельствует о присоединении осложнения в виде перитонита. Также при пальпации иногда можно выявить наличие опухоли или инородного тела в кишечнике, инвагинацию кишки.
При аускультации брюшной полости выслушивается перистальтические шумы (до развития перитонита). Обязательно следует провести пальцевое ректальное исследование, при толстокишечной непроходимости можно обнаружить баллонообразную растянутость прямой кишки, отсутствие в ней стула. Для женщин обязателен осмотр гинеколога для исключения опухолей малого таза, приводящих к сдавлению кишечника.
Лабораторные исследования
Лечащим врачом или врачом приемного отделения при подозрении на кишечную непроходимость обязательно должны быть назначены следующие анализы:
- ОАК с лейкоформулой и СОЭ;
- ОАМ;
- развернутое биохимическое исследование крови.
В ОАК в первые часы от начала заболевания может и не быть явных изменений, затем начинает нарастать количество лейкоцитов, в лейкоцитарной формуле наблюдается сдвиг влево (увеличение числа палочкоядерных нейтрофилов), увеличивается СОЭ. Признаки сгущения крови (эритроцитоз и увеличение количества гемоглобина) развиваются вследствие сильного обезвоживания и интоксикации организма.
Из биохимических показателей диагностическую ценность при кишечной непроходимости играет изменение концентрации хлоридов в крови и остаточного азота. Чем выше расположено препятствие в кишечнике, тем быстрее начинает снижаться содержание хлоридов в крови.
Так, при патологии в верхних отделах уровень хлоридов падает уже через 8-16 часов от начала болезни, а при толстокишечной непроходимости не ранее чем через сутки.
[attention type=yellow]Объяснить такое изменение одного из показателей водно-электролитного баланса в организме человека можно потерей жидкости с рвотными массами.
[/attention]Основными компонентами остаточного азота считаются мочевина и креатинин, образующиеся при распаде белковых фракций крови.
В данном случае нарастание симптомов интоксикации стимулирует ускоренное расщепление белка в тканях, вследствие чего в крови пациента наблюдается увеличение концентрации как мочевины, так и креатинина.
Также отмечается снижения количества некоторых микроэлементов, белка и витаминов. Характерен для кишечной непроходимости синдром Самарина — гипокалиемия, гипохлоремия, гипопротеинемия, гиповитаминоз и гипоксия.
При данной патологии отмечается уменьшение количества выделяемой мочи, причем чем серьезней процесс, тем ее меньше. Полное прекращение отхождения мочи — очень плохой прогностический признак. При присоединении осложнений в ОАМ отмечается появление эритроцитов, цилиндров, белка. Это свидетельствует о некротических изменениях в результате действия токсинов на почки.
Инструментальные методы исследования
Обзорная рентгеноскопия брюшной полости выполняется без предварительной подготовки больного к исследованию. На снимке брюшная полость будет равномерно затемнена, места препятствия можно определить по участкам просветлений. Более светлыми областями на рентгене выглядят скопления газа.
Классическим рентгенологическим признаком непроходимости считается наличие чаш Клойбера — участки кишки, заполненные газом над горизонтальным уровнем жидкости похожи на перевернутую чашу. Таких чаш может быть несколько, находиться они могут в разных отделах живота.
Отличительным чертой, позволяющей поставить диагноз непроходимости, является именно четкие контуры областей, заполненных газов. При некоторых других заболеваниях, например, пищевых токсикоинфекциях, газ беспорядочно расположен по всей брюшной полости, четких границ нет.
[attention type=red]Также рентгенологически можно увидеть вздутие петель кишечника в виде светлых полос.
[/attention]Иногда, для более точной диагностики, рентген делают с использованием контраста — бария. Контраст можно ввести перорально (через рот) или при помощи клизмы (ирригоскопия).
Пероральный бариевый тест информативен при подозрении на механическую форму тонкокишечной непроходимости, применяется при стабильном состоянии больного. Он необходим для решения вопроса о возможности консервативного лечения.
При ухудшении состояния пациента после введения бариевой смеси исследование немедленно прекращается.
Ультразвуковое исследование применяется в качестве дополнительного, позволяет оценить:
- диаметр кишки,
- толщину и структуру ее стенок,
- характер перистальтических движений,
- наличие скопления жидкости и газа в брюшной полости.
Колоноскопия — исследование нижних отделов кишечника при помощи эндоскопа, позволяющего визуально оценить состояние внутренней оболочки кишки, наличие в ней дефектов или препятствий. Применяется при подозрении на толстокишечную непроходимость.
В особо сложных случаях выполняется лапароскопия — в брюшную полость через небольшой разрез вводится датчик с камерой на конце. При ее помощи можно тщательно рассмотреть нужные органы, а по возможности сразу же провести лечение (рассечение спаек и прочее).
При подозрении на кишечную непроходимость больной подлежит госпитализации в хирургический стационар. Перед врачом стоит непростая задача, необходимо отличить непроходимость от других острых заболеваний брюшной полости. К ним относятся прободные язвы пищеварительного тракта, воспаление аппендикса, холецистит, внематочная беременность.
Лечение кишечной непроходимости может быть:
- Консервативное. Пациенту прописываются препараты, облегчающие болевой синдром, снимающие спазмы и ускоряющие эвакуацию пищи по ЖКТ. При необходимости желудок и кишечник освобождается от содержимого при помощи зонда или сифонных клизм. Водно-солевой баланс нормализуется за счет внутривенного введения растворов электролитов. Медикаментозное лечение показано больным с легкими формами кишечной непроходимости.
- Оперативное. В зависимости от причины заболевания принимаются меры по ее устранению. Например, при опухолях кишечника, пораженная часть иссекается, концы здоровой кишки сшиваются между собой. При заворотах кишок во время операции хирурги раскручивают петли кишечника, промывают их и укладывают обратно в брюшную полость. Иногда бывает так, что причину непроходимости устранить невозможно из-за различных факторов. Тогда на кишечник накладывается колоностома, которая позволяет вывести каловые массы наружу и облегчить состояние больного.
Прогноз зависит от ряда факторов. Это степень тяжести заболевания, возраст больного, наличие у него сопутствующих хронических патологий. Особенно тяжелое течение болезни характерно для пожилых онкологических пациентов.
Возможные профилактические меры
Болезнь легче предупредить, чем вылечить. Поэтому стоит следить за своим здоровьем и выполнять определенные мероприятия с целью предотвращения развития кишечной непроходимости.
Некоторые из них перечислены ниже:
- здоровое питание (обязательно содержащее растительную клетчатку);
- ежедневно употреблять 1,5 — 2 литра чистой воды;
- физическая нагрузка;
- отказ от вредных привычек;
- своевременное прохождение профосмотров с целью ранней диагностики онкологии;
- профилактика и лечение глистных инвазий;
- лечение хронических заболеваний.
Ни в коем случае не стоит заниматься самолечением. При появлении каких-либо симптомов заболевания стоит немедленно обратиться к врачу!
по теме
Источник: https://bolit.net/bolezni/144-kishechnaja-neprohodimost.html
Симптомы кишечной непроходимости у взрослых
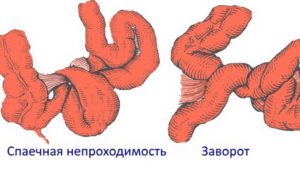
Кишечная непроходимость – это острое заболевание желудочно-кишечного тракта, при котором в кишечнике образовывается препятствие для выхода каловых масс. Это очень болезненное состояние, которое может привести к летальному исходу, если вовремя не обратиться за медицинской помощью. Непроходимость может возникнуть в любом возрасте, начиная от новорожденных, заканчивая пожилыми людьми.
Симптомы этого заболевания очень часто принимают за признаки других болезней желудочно-кишечного тракта и пытаются справиться с ними самостоятельно. Этого делать категорически нельзя, так как только вовремя предоставленная врачебная помощь может спасти жизнь пациенту. Это заболевание лечиться только в стационаре хирургического отделения.
Виды и причины
Существует несколько разновидностей КН.
1. Согласно причинам возникновения различают врожденную и приобретенную формы. Врожденная форма выявляется в младенческом возрасте и вызвана аномалиями развития тонкой или толстой кишки. Приобретенная форма становится результатом определенных процессов, которые проходят в организме человека, как правило, в более взрослом возрасте.
2. Различают также функциональную и механическую КН.
Функциональная КН — возникает как результат негативных процессов в кишечнике, после которых он полностью или частично прекращает функционировать. Причинами возникновения закупорки такого типа могут стать разнообразные факторы:
- сопутствующие заболевания ЖКТ;
- воспаления брюшной полости (а именно, такие болезни, как аппендицит, холецистит, панкреатит, перитонит);
- операции, которые проводились на брюшной полости;
- внутренние кровотечения;
- травмы живота;
- обильная тяжелая еда в большом количестве после долгого голодания;
- кишечная колика.
Все эти процессы могут привести к функциональной закупорке кишки, которая проявляется в двух формах: как спастическая и как паралитическая закупорка. Спастическая КН характеризируется спазмом определенного участка кишок.
Спазм может проявляться в тонкокишечном или в толстокишечном отделах.
На более поздних сроках заболевания, через 18-24 часа после начала спазмолитической закупорки может проявиться паралитическая форма, при которой парализуется весь кишечник.
Второй вид заболевания – механическая КН. В отличие от функциональной формы, при механической разновидности моторика кишечника продолжает активно работать, но существующая преграда мешает ему вывести каловые массы наружу. В свою очередь, механическая закупорка делиться на две формы относительно того, появились ли при закупорке нарушения кровообращения в желудочно-кишечном тракте.
А) Странгуляционная непроходимость. В этом случае наблюдаются нарушения кровообращения в желудочно-кишечном тракте. Причины такого явления следующие:
- запущенная грыжа (кишечные петли ущемляются в грыжевом отверстии);
- спайки;
- перекручивание кишечных петель вследствие жизнедеятельности кишечника;
- образование узлов в кишках.
Б) Обтурационная кишечная непроходимость, при которой нарушение кровообращения ЖКТ не наблюдается. Как правило, она возникает, когда кишки закупориваются
- инородным телом;
- комком глистов;
- опухолями (опухоль может возникнуть как в кишке, так и в других органах, например, опухоли матки, почек, поджелудочной железы могут закупоривать кишки);
- каловым камнем.
По клиническому течению различают острую и хроническую формы кишечной непроходимости. Острая форма КН проявляется резко и болезненно, с каждым часом все усугубляясь, плоть до летального исхода. Хроническая форма вызвана ростом спаек или опухолей в желудочно-кишечном тракте.
Она развивается очень медленно, время от времени напоминая о себе симптомами метеоризма, запора и поноса, чередующихся между собой.
Но рано или поздно, когда опухоль вырастает до определенного состояния, она закупоривает кишку полностью, и проблема переходит в острую фазу со всеми негативными последствиями.
Важно заметить, что существует основной комплекс симптомов кишечной непроходимости, которые проявляются одинаково в любом возрасте. Так, признаком кишечной непроходимости на раннем этапе являются три основных симптома:
- боль в животе (чаще всего он наблюдается в районе пупка);
- запор и невозможность выхода газов;
- рвота.
Через 12-18 часов к течению кишечной непроходимости могут добавиться новые симптомы:
- выраженная перистальтика;
- живот раздувается и принимает неправильную форму;
- наблюдаются кишечные шумы, урчание;
- обезвоживание;
- сухость во рту.
На третьи сутки после возникновения болезни, если не начать своевременное лечение, у больного начинается лихорадка и шоковое состояние. Исходом такого состояние может быть перитонит и смерть больного. Это является серьезным заболеванием, при котором очень важно вовремя обратиться за медицинским лечением.
Есть некоторые особенности симптомов непроходимости, которые должен знать каждый.
Рвота. Рвота при кишечной непроходимости сначала имеет цвет и запах желудочных масс, но через некоторое время она приобретает желтоватый цвет и запах кала.
Это происходит тогда, когда кишечник, не имея возможности освободиться от каловых масс естественным путем, использует для их эвакуации путь через желудок.
Как правило, это касается ситуаций, когда возникает тонкокишечная непроходимость.
Если случается толстокишечная непроходимость, то кишечник не в состоянии «вытолкать» все каловые массы вспять по длине кишок. В этом случае в животе происходит бурление, урчание, «переливание», болезненные спазмы, но не происходит облегчения в виде рвоты, хотя постоянная тошнота присутствует.
Понос. Иногда при кишечной непроходимости может проявляться кровавый понос. Он свидетельствует о внутреннем кровоизлиянии.
Диагностика
При поступлении больного с подозрением на кишечную непроходимость необходимо исключить другие болезни с похожей симптоматикой:
- язвенная болезнь;
- аппендицит;
- холецистит;
- воспаления гинекологического характера у женщин.
После этого проводиться исследование для подтверждения диагноза КН и правильного медикаментозного или хирургического лечения.
- Прежде всего, осмотр и опрос больного (при острой форме пациент может сказать точное время, когда начались болевые процессы), обязательно проводится пальпация живота. С помощью пальпации можно оценить состояние больного, выявить место закупорки и даже в некоторых случаях определить ее причину, будь то каловый камень, спайки или заворот кишок.
- Рентген с контрастным веществом (барием). Эта процедура определяет, если ли наличие непроходимости. Также с помощью рентгена можно точно узнать место ее локализации в тонком или толстом кишечнике.
- Ультразвуковое исследование ЖКТ.
- Коллоноскопия. Эта процедура дает возможность исследовать весь кишечник, найти и осмотреть проблемную его часть.
Лечение кишечной непроходимости
Особенности лечения зависит от формы кишечной непроходимости, от ее запущенности и медицинских прогнозов в каждом конкретном случае. Если пациент обратился за помощью на ранних стадиях КН, то существует вероятность, что будет проведена консервативная терапия:
- очищение верхнего отдела желудочно-кишечного тракта через специальный зонд;
- введение препаратов, стимулирующих моторику;
- введение препаратов, снимающих спазмы с ЖКТ.
Если после консервативного лечения в течении 12 часов не наблюдается улучшения состояния больного, применяют хирургическое вмешательство. В процессе операции хирурги проводят разрез брюшной полости, определяют причину проблемы и устраняют ее в зависимости от формы заболевания, например:
- удаляют часть кишки при ее некрозе;
- удаляют спайки и опухоли;
- исправляют завороты и узлы кишок;
- при перитоните проводят санацию и дренирование брюшной полости.
Послеоперационный период
В большей степени послеоперационный период при непроходимости кишечника зависит от тяжести состояния больного и проведенной операции. Как правило, в первые несколько дней пациенту назначается постельный режим.
В первое время питание может вводиться больному внутривенно. Спустя несколько дней можно принимать перетертую белковую пищу. Далее назначается диетический стол №2.
Наряду с этим проводиться медикаментозное лечение.
Назначаются антибактериальные препараты во избежание воспалительных процессов в организме. Кроме того, необходимо нормализовать водно-солевой обмен, который был нарушен во время заболевания.
[attention type=green]Для этого назначаются специальные препараты внутривенно или подкожно.
[/attention]После выписки необходимо придерживаться диеты №4, которая создана для людей с заболеваниями желудочно-кишечного тракта.
Диета
После лечения любой формы кишечной непроходимости необходимо строго следить за питанием и придерживаться диеты.
Как и при любом заболевании кишечника, при КН показано есть часто и маленькими порциями. Это снижает нагрузку с ЖКТ, дозирует выделение желудочных соков и желчных кислот, облегчает работу тонкого и толстого кишечников.
Избегайте есть слишком горячую и слишком холодную пищу. Также не ешьте грубую пищу, которая тяжело переваривается. Минимизируйте употребление соли. Пейте много воды.
В первый месяц после операции питайтесь перетертой пищей. Разрешены следующие продукты:
- крупы (манная, гречневая, рисовая, овсяная крупы);
- нежирные сорта мяса и рыбы;
- овощи после термической обработки, не вызывающие вздутие живота;
- фрукты, не вызывающие вздутие живота, перетертые, можно печеные;
- нежирный творог, ацидофилин;
- компоты и кисели из фруктов и ягод.
При кишечной непроходимости категорически запрещены продукты, способствующие метеоризму, запорам:
- жирное мясо, рыба;
- крупы, которые тяжело перевариваются (пшенная крупа, перловка);
- бобовые, грибы;
- копченые, соленые, острые, пряные продукты;
- газировки, кофе, алкоголь;
- сладости и шоколад;
- свежий хлеб и сдобная выпечка;
- белокачанная капуста;
- яблоки;
- кефир, сметана, сыр, сливки, молоко.
Осложнения
Кишечная непроходимость является очень опасным заболеванием с серьезными осложнениями, которые возникают уже на 2-3 сутки. Если вовремя не обратиться к врачу, то можно очень усугубить ситуацию вплоть до летального исхода. Через несколько суток после начала острой закупорки тонкого или толстого кишечника могут начаться такие негативные процессы, как перфорация кишки.
Перфорация кишки при КН случается тогда, когда происходит омертвение (некроз) какой-то части кишки из-за нарушения кровообращения. Так как долгое время каловые массы скапливаются, не имея выхода, и под их давлением происходит разрыв стенки омертвевшей кишки, так ее стенки теряют эластичность.
Перитонит – инфицирование брюшной полости. Как правило, возникает вследствие перфорации кишки и попадания каловых масс в брюшину. При перитоните показано срочное хирургическое вмешательство.
Профилактика
Для того, чтобы минимизировать появление кишечной непроходимости или исключить ее рецидив после операции, необходимо придерживаться следующих правил.
- Своевременно лечить заболевания желудочно-кишечного тракта, которые могут напрямую вызвать КН: паховая грыжа и пупочная грыжа, опухоли в кишечнике и других органах, близких к нему.
- При вынужденных операциях на брюшной полости отдавайте предпочтение лапароскопическим способам хирургического вмешательства, поскольку после лапароскопии образование спаечных процессов минимальное.
- Придерживайтесь дробного питания. Переедание может негативно сказаться на кишечнике после операции непроходимости, которая проводилась ранее. Исключите из рациона вредную пищу.
- Активный образ жизни очень важен для здоровья ЖКТ, поскольку держит на необходимом уровне моторику кишечника.
Источник: https://zabolevanija.net/kishechnaya-neprokhodimost-simptomy-lechenie/