11 причин папиллом на животе и в пупке — как выглядит и чем лечить?
Папилломавирусом заражено более 50% мужчин и женщин.
Нередко признаки ВПЧ появляются на животе. Такие папилломы имеют доброкачественный характер и отличаются каплевидной формой.
Зачастую папилломы, расположенные в брюшной области, не причиняют своему обладателю особых неудобств. Но повреждение образований может привести к неблагоприятным последствиям.
Врачи настоятельно рекомендуют удалять папилломы на животе. Однако, прежде необходимо диагностировать вид нароста и оценить возможные риски, которые возникают после радикального лечения.
Причины возникновения
Папилломы являются кожными мягкими образованиями. Бородавки могут быть плоскими или возвышаться на теле на тонкой ножке.
Ведущий фактор, из-за которого возникает папилломатоз – заражение организма ВПЧ-инфекций. У здорового человека вирус может не проявляться годами.
Но почему тогда образовываются папилломы на животе?
Причины и методы лечения новообразований зависят от их вида и наличия провоцирующих факторов.
Папиллома на животе – ведущие причины появления:
- частое употребление алкогольных напитков;
- слабый иммунитет;
- стрессы;
- болезни ЖКТ;
- беспорядочные половые связи;
- инфекции;
- длительное применение лекарств, включая антибиотики;
- табакокурение;
- депрессивные состояния;
- посещение пляжей, саун, бассейнов.
Пути передачи вируса
Ведущим способом появления ВПЧ считается частая смена половых партнеров. Также пупочная папиллома, находящаяся в области пупка и живота, образовывается после заражения плода при его прохождении через инфицированные родовые пути. То есть вирус передается непосредственно от больной матери к ребенку.
Не менее распространенным способом получения папилломавируса считается посещение общественных мест:
- сауна;
- спортзал;
- бассейн;
- баня;
- туалет.
Кроме того, ВПЧ может попасть на кожный покров живота после его травмирования во время эпиляции, бритья, ношения пирсинга и прочее.
Виды наростов и их опасность
Возбудители, провоцирующие появление наростов на животе – это низкоонкогенные виды, которые перерождаются в злокачественные новообразования. Существует больше 100 разновидностей бородавок, образующихся на теле.
Как называются и выглядят папилломы на животе, указано в таблице:
| Виды | Цвет | Форма | Проявления | Особенности |
| Простые До 1 мм | Светло-коричневый, серо-бурый | Круглая Ороговевшая | Не причиняют дискомфорта. | Чаще возникают у подростков или детей. |
| Плоские 8-10 мм | Телесный | Угловатая Гладкая | Воспаление кожи, покраснение, зуд. | Плоская папиллома на животе очень заметна, что причиняет существенный эстетический дискомфорт. |
| Нитевидные (акрохорды) До 6 мм | Серый, черный, коричневый | Удлиненная, шишкообразная Коркообразная | Трение живота об одежду травмирует пораженную область, что приводит к воспалению и кровотечению. | Формируются во взрослом и пожилом возрасте. |
| Остроконечные | Коричневый, телесный | Крупообразная, может напоминать цветную капусту. Влажная, ворсинчатая | Жжение, дискомфорт, зуд кровотечение. | Существует большой риск злокачественного перерождения кондилом. |
Опасность папиллом в том, что они являются косметическим дефектом. Поэтому обладатель наростов может испытывать стресс, оголяя живот на пляже, в бассейне либо сауне.
Также наросты легко травмируются и воспаляются при трении об одежду, что может привести к последующему инфицированию ранки и распространению вируса.
Но наибольший риск образования папиллом на животе заключается в вероятности их перерождения в онкогенный штамм.
Течение заболевания
После проникновения в организм ВПЧ заражает базальный эпителий. В инфицированной клетке возбудитель обитает в двух видах. Эписомальная форма (вирус не поражает хромосому клетки) является доброкачественной. При интросомальном типе патоген внедряется в ДНК-клетки, что повышает риск онкогенности.
Зачастую папилломы на животе беспокоят людей с ослабленным иммунитетом. Инкубационный период ВПЧ может длиться от 30 дней до 2-3 лет. Заболевание имеет латентное течение.
[attention type=yellow]При инфицировании в организм может проникнуть сразу несколько штаммов ВПЧ. Провоцирующие факторы способствуют активации и размножению вируса, на фоне чего возникают клинические признаки.
[/attention]При хроническом рецидивирующем протекании ВПЧ наросты могут быть единичными или сливаться друг с другом вследствие распространения инфекции. По мере прогрессирования заболевания образование может меняться размер, тип или цвет папиллом.
Методы диагностики
Чтобы определить тип папилломы в пупке и области живота, необходимо обратиться к врачу-дерматологу. Вначале доктор осматривает наросты, а при необходимости назначает инструментальные диагностические методы.
Выделяют 2 основных метода определения типа ВПЧ:
- Digene HPV тест – позволяет определить вид вируса и его концентрацию.
- ПЦР – устанавливает наличие инфекции и ее тип.
- Цитологическое исследование – результативно в 80% случаев.
Если, изучив результаты, врач заподозрит, что образование может быть онкогенным, то проводится дальнейшая диагностика, направленная на определение злокачественности нароста. С этой целью назначается кольпоскопия, которая определяет параметры, расположение бородавки и степень риска возникновения рака. Также делается биопсия, подразумевающая изучение небольшой части папилломы под микроскопом.
Чтобы выявить природу вируса и назначить оптимальное лечение, помимо вышеописанных методов диагностики, у инфицированного человека берут соскобы, мазки и кровь на анализ.
Необходимо ли удалять папилломы
Когда организм заражен папилломатозом, то многие полагают, что папилломы в пупке являются эстетическим дефектом. Однако ВПЧ может изменять ДНК-клеток, способствуя их аномальному размножению. Это говорит о том, что кожные образования опасны и могут стать причиной развития онкологии.
Удаление папиллом на животе необходимо, если:
- бородавки быстро распространяются по телу;
- образование постоянно подвергается травмированию или трению;
- нарост поменял цвет, увеличился в размере, начал кровоточить или болеть.
Примечательно, что ликвидация бородавок не гарантирует того, что в будущем они не образуются повторно. Ведь ВПЧ нередко присутствует в организме, абсолютно не проявляя себя до появления благоприятного периода, когда снизится иммунитет.
Методы лечения
Зачастую папилломы, находящиеся на животе, не угрожают здоровью и жизни человека, ведь такие образования редко трансформируются в рак. Но минимальная вероятность есть, в частности, когда бородавка систематически травмируется.
Если присутствуют папилломы на животе, то лечение подбирается, исходя из штамма вируса. Зачастую проводится комплексная терапия, включающая удаление нароста, медикаментозным либо радикальным способом, а также применение противовирусных, иммуностимулирующих средств, витаминных комплексов.
Механическое удаление
Появление папилломы в пупке указывает на то, что инфекция активно распространяется по организму, позволяя заболеванию прогрессировать. Поэтому врачи советуют применять кардинальные методы для ликвидации нароста.
Чем удалять папилломы на животе?
Чтобы избавиться от бородавок, применяют механические виды ликвидации:
- криохирургия – образования замораживают жидким азотом, что приводит к разрушению патогенных клеток. Заживление раны занимает 2-4 недели.
- Радиоволны – способ отсечения папилломы заключается в применении особого электрода, излучающего энергию радиоволн. Метод требует дополнительного использования анальгезирующих средств.
- Лазерная коагуляция – нарост иссекается световым лучом. Преимущества процедуры – быстрая регенерация обработанных тканей, минимальный риск формирования шрамов.
Также папилломы, расположенные на животе, удаляют методом электрокоагуляции. Суть процедуры – выжигание нароста высокочастотным током.
Медикаментозная терапия
Медикаментозное лечение папилломы на животе состоит из применения препаратов, выжигающих новообразование. Также показано использование противовирусных, иммуномодулирующих средств, витаминных комплексов.
Для выжигания бородавок в домашних условиях часто применяют химические растворы, которые приводят к некрозу и последующему отторжению бородавок.
Популярные препараты для удаления папиллом:
- Криофарма;
- Ферезол;
- Салициловая кислота;
- Веррукацид;
- Подофиллин;
- Суперчистотел.
Для угнетения вирусной активности дерматолог назначает противовирусные лекарства для наружного, ректального и перорального использования. К таким средствам принадлежит Гроприносин, Ацикловир, Панавир, Виферон, Изопринозин, Аллокин альфа.
Для активации защитных сил организма, при частых рецидивах и тяжелом течении ВПЧ, используются иммуномодуляторы.
Базовый компонент таких препаратов – это интерферон, получаемый искусственным способом из иммунных клеток человека. Популярные иммуностимуляторы – Интерферон, Реаферон, Тимозин.
Для стимуляции защитной функции организма, терапия папилломавируса включает применение витаминных комплексов. Предпочтительно, чтобы такие средства содержали витамин А, Д, С, В, РР, F, Е.
Народные средства
При остром течении ВПЧ-инфекции, когда на животе появляется папиллома, медикаментозную терапию можно дополнять народными способами лечения. Для удаления наростов дома часто применяются чеснок. Очищенные зубчики измельчают, соединяют с кремом и наносят на зараженную область.
Сверху все заклеивают пластырем и оставляют на 3 часа. Лечение проводится каждый день до одного месяца.
Чистотел также нередко используется при папилломавирусе. Из растения получают сок, которым обрабатывают пораженную кожу. Сверху накладывают марлю и наклеивают пластырь. Процедура проводится до полного исчезновения наростов.
Другие народные способы удаления новообразований, в области живота:
- протирать кондиломы или акрохорды соком из яблока и одуванчика.
- Наносить на бородавку взбитый яичный белок, который следует использовать до 3 месяцев.
- Втирать в образование смесь из борной кислоты, аспирина, этанола, йода.
Для подавления вирусной активности, перорально принимают травяные отвары. Лечебные напитки готовят из полевого хвоща, мелиссы, крапивы, одуванчика, подорожника.
Профилактика
Чтобы бородавки на животе не появились вновь, необходимо предпринять меры, предупреждающие повторное формирование наростов. Первым делом надо повысить иммунитет. С этой целью нужно отказаться от пагубных привычек, правильно и сбалансированно питаться, закаляться, принимать витамины.
Не менее важно отказаться от беспорядочных половых контактов, а в случае сексуальной связи всегда использовать презерватив. Также следует реже посещать сауны, бассейны, бани или туалеты и придерживаться гигиенических правил.
Современная медицина еще не разработала средства, полностью уничтожающие ВПЧ. Но для защиты от рака, вызываемого папилломавирусом, врачи советуют делать прививки. Ведь вакцинация способствует выработке защитных антител в организме.
Также профилактика заключается в систематическом проведении медицинского осмотра, позволяющего диагностировать скрытые болезни. А при появлении на животе папиллом необходимо незамедлительно обратиться к дерматологу, который подберет максимально эффективный способ лечения ВПЧ и удаления папиллом.
, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter. Мы обязательно её исправим, а Вам будет + к карме
(1 5,00 из 5)
Загрузка…
Источник: https://papilom-net.ru/vpch/papilloma-na-zhivote
Фунгус пупка у новорожденных (причины и лечение)
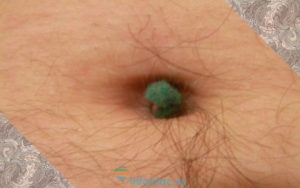
Фунгус пупка у новорожденных (от лат. fungus — гриб) — это разрастание грануляционной ткани на дне пупочной ранки при ее длительном заживлении.
Грануляции появляются сразу после отпадания остатков пуповины.
Вначале они выглядят, как один или несколько мелких узелков бледно-розового цвета, затем образование начинает расти и становится похожим на виноградную гроздь. Оно может выходить за пределы пупка.
Сам фунгус не представляет опасности для жизни и здоровья младенца. Однако он может стать фоном для воспалительного процесса (омфалит) или вызвать ряд нежелательных симптомов (кровоточивость, зуд, выделение экссудата и т.д.). При возникновении осложнений малыш становится беспокойным и плаксивым. Родители боятся его выкладывать на животик и купать.
Симптоматика
Основным симптомом заболевания является наличие грибовидного выбухания. На начальном этапе своего роста его практически не видно. Когда мелкие узелки (или один более крупный узел) увеличиваются в размерах, их можно заметить при ежедневной гигиене пупочной ранки, после купания. Для фунгуса характерны следующие признаки:
- цвет бледно-розовый, реже — красный или бордовый;
- консистенция плотная, однородная;
- по структуре напоминает гриб (одиночный узел на толстом основании) или виноградную гроздь (узелковое строение);
- безболезненный при пальпации;
- медленно растущий.
При неосложненном течении заболевания, общих симптомов, как правило, не бывает. Ребенок может реагировать, лишь когда образование обрабатывают или оно травмируется одеждой (подгузником, игрушкой).
При присоединении инфекции и развитии омфалита возможны:
- плаксивость и плохое настроение;
- повышение температуры тела;
- плохой сон;
- общее недомогание;
- потеря аппетита и снижение веса;
- болезненность, отек, гиперемия и локальное повышение температуры в околопупочной зоне;
- выделения из пупка различного характера;
- местные сосудистые изменения.
Если воспалительный процесс оставить без лечения, бактерии могут проникнуть в общий кровоток и вызвать сепсис. Такое состояние станет угрозой для жизни ребенка. Чтобы этого не допустить, важно своевременно диагностировать омфалит и начать терапевтические мероприятия.
Диагностика
Как правило, диагностика грануляционного разрастания не вызывает сложностей. Что делать, если родители заподозрили данную патологию у своего малыша, ответ простой: записаться на прием к педиатру или детскому хирургу.
Врач осмотрит ребенка. Если у него возникнут основания полагать, что возможно присоединение инфекции, он назначит дополнительные обследования. К ним относятся:
- общеклинические анализы (кровь, моча);
- бактериологическое исследование отделяемого из пупочной ранки с определением чувствительности к антибиотикам;
- УЗИ мягких тканей околопупочной области для выявления осложнений (подкожный абсцесс, воспаленный лимфоузел и т.д.).
При обнаружении некатарального омфалита могут понадобиться прочие диагностические мероприятия. Они позволят провести дифференциальную диагностику не только с воспалением, но и с другими патологиями (липома, грыжевое выпячивание, свищ и т.д.).
Виды омфалита
Омфалит (от др. греч. oμφαλός — пупок, it — воспаление) — это серьезная патология, которая требует активной врачебной тактики. При малейшем подозрении на воспаление пупочной ранки новорожденного родители должны показать малыша доктору. Поэтому так важно знать, как выглядит данное заболевание.
Выделяют четыре клинические формы воспалительного процесса в пупке:
Катаральная
Характеризуется начальными признаками инфекционного поражения. Наблюдается набухание и покраснение кожных покровов вокруг пупка, появляются светлые слизистые выделения, иногда с прожилками крови.
Общей симптоматики нет. Данная форма хорошо поддается лечению и имеет благоприятный прогноз.
Гнойная
В этот период воспалительного процесса появляется гнойный экссудат. Пупок при этом имеет неприятный запах, неоднородную, вязкую консистенцию желтого или коричневого цвета. Выделения раздражают нежную кожу возле пупка, усиливается гиперемия и отечность, появляется локальная болезненность.
Общая температура тела повышается до субфебрильных цифр. Ухудшается самочувствие ребенка. Малыш отказывается от груди, плачет, беспокоится, плохо спит. Если вовремя не начать лечение, то процесс перейдет в следующую стадию и последствия будут носить серьезный характер.
Флегмонозная
Наблюдается выраженная общая симптоматика. Ребенок полностью теряет интерес к пище, испытывая сильную интоксикацию. Температура тела находится в пределах от 38,5 до 40°C. Пупок представляет из себя язвенную поверхность, выделяющую гнойные массы.
Инфекция распространяется на окружающие ткани, проникая в лимфатическую сеть (видны красные полосы на животе). Прогноз крайне неблагоприятный, требуется срочная госпитализация грудничка в профильное отделение.
Некротическая
Младенец находится в очень тяжелом состоянии. В пупочной области наблюдается некроз тканей, кожа вокруг может почернеть и покрыться кроваво-гнойной слизью. Бактерии поражают не только лимфоузлы, но и проникают в кровь по околопупочным сосудам, вызывая сепсис. Требуется экстренная медицинская помощь и системное лечение.
Учитывая всю опасность данной патологии, родители должны осознавать свою ответственность: не практиковать самолечение и при появлении любых симптомов обращаться к врачу.
Меры профилактики
Гранулема пупка у новорожденных, по утверждению медиков, не имеет специфической профилактики, так как это явление связано с индивидуальными особенностями организма. Задача взрослых, ухаживающих за младенцем, состоит в том, чтобы не допустить развития инфекционного процесса. Для этого следует соблюдать правила гигиены ребенка и следить за тем, чтобы пупок был всегда чистым и сухим.
Зарубежные педиатры и популярный в России доктор Комаровский не рекомендуют злоупотреблять местными антисептиками, ухаживая за пупочной ранкой. По его мнению, чтобы прищепка с остатком пуповины быстрее отпала и процесс заживления не затягивался, необходимы чистая вода, стерильные салфетки и свежий воздух.
Однако советский стандарт обработки перекисью водорода и бриллиантовой зеленью имеет место быть и применяется большинством родителей. Правила обработки пупка следующие:
- Капнуть несколько капелек 3%-ной перекиси водорода на дно пупочной ямки.
- Подождать, пока произойдет реакция.
- Убрать содержимое чистой ватной палочкой либо стерильной салфеткой, соблюдая повышенную осторожность, немного растягивая края пупка.
- Осушить ранку стерильной салфеткой.
- Обработать зеленкой очищенную область легкими прикосновениями, начиная от центра к периферии, без нажима, стараясь не задевать кожу вокруг.
Помимо непосредственной обработки малыша, следует тщательно мыть все игрушки с хозяйственным (антибактериальным) мылом, проглаживать чистые вещи, убирать и проветривать детскую комнату. Очень важно исключить контакт пупочной зоны с подгузником и одеждой.
Профилактика осложнений и гнойных форм омфалита сводится к оказанию своевременной медицинской помощи. Только доктор сможет назначить правильное лечение, которое приведет к выздоровлению малыша.
ВАЖНО! *при копировании материалов статьи обязательно указывайте активную ссылку на первоисточник: https://razvitie-vospitanie.ru/zdorovie/fungus_pupka_u_novorozhdennih.html
Источник: https://razvitie-vospitanie.ru/zdorovie/fungus_pupka_u_novorozhdennih.html
Уплотнение возле пупка
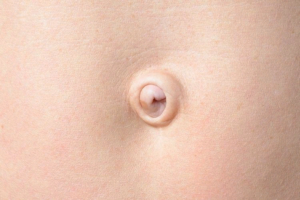
Уплотнение возле пупка – нередкое явление у людей в любом возрасте.
И это понятно, ведь в забрюшинном пространстве находится немало систем и органов (селезенка, желудок, желчны пузырь, ободочная кишка, тощая кишка, подвздошная кишка, большой сальник, верхняя часть почек и мочеточника, пищеварительная и мочевыделительная системы). Каждый орган может дать сбой, заявить о себе болезненностью, отеканием, опухолью, уплотнением на определенном участке живота.
Не страшно, если выпячивание вызвано мышечным перенапряжением. Если же наблюдается вздутие, впалость отдельной части живота, иные симптомы (колики, диарея, рвота, высокая температура), то вероятно, стоит показаться врачам, пройти обследование.
Выпячивание бывает далеко не безобидным, возможно – это сигнал, что нужно принимать срочные меры во избежание проявления осложнений впоследствии. Чаще всего локализуется в правой части живота. Рассмотрим причины появления со всех сторон: справа, слева, сверху, снизу и когда требуется срочное лечение. Медлить с походом к врачам уже нельзя.
Справа
Справа чуть выше средней части живота расположены: правая почка, восходящий отдел толстой кишки.
Уплотнение возле пупка справа, боль и дискомфорт могут появиться по следующим провоцирующим факторам:
- Аппендицит, с появлением неприятностей и воспаления аппендикса со смещением вправо. Обычно доставляет острый болевой дискомфорт в сопровождении с лихорадкой и тошнотой. Пациентам нужно срочно обращаться к хирургу.
- Липома как доброкачественный жировик или следствие закупорки сальных желез. Опухоль, мягкая на ощупь, может увеличиваться в размерах и слегка перекатываться под кожей. Требуется операция по удалению.
- Атерома в виде кисты до 3 см в диаметре, плотно припаянной к коже. Возможно, появление темной точки посередине живота, как факт закупорки железы. Атерома имеет воспалительное течение, поэтому признаки – горячесть на ощупь, болезненность участка. Требуется вмешательство хирургов по удалению.
- Фибросаркома – злокачественная опухоль до 2-15 мм в диаметре. Выглядит в виде гладкого рубца (бугорка) на коже, подвижного и болезненного. Место в средней части квадрата брюшины – напряженное, со временем атрофируется и может покрыться коркой, эрозией. Требуется удаление хирургическим путем.
- Дивертикулит по типу грыжи с накоплением кишечного содержимого по мере развития воспалительного процесса. Провокаторы – заражение глистами, наследственность, неправильное питание, снижение тонуса мышц. Симптомы – расстройство стула, отхождение с частицами крови, повышение температуры, болезненность воспаленного участка. Лечение – антибиотики или операция.
Слева
Совет от дерматолога… Зуд, сыпь и шелушение кожи сигнализирует о том, что организм во всю КРИЧИТ о проблемах. О чем говорят эти симптомы, мы спросили у главного врача Рыкова Сергея Владимировича… Читать далее…
Если разделить брюшную полость на 4 зоны, то в левой части находятся: почечные ворота, мочеточник, сальник, кишечник, петли кишки.
Почему бывает уплотнение возле пупка слева:
- Непроходимость кишечника с появлением устойчивого ассиметричного вздутия живота, рвоты, газообразования в стенках толстого кишечника, задержки стула.
- Аневризма брюшной аорты с выпячиванием, расширением стенок. Чаще встречается у мужчин. Причины – гипертензия, атеросклероз, вредные привычки, заражение инфекцией. Наблюдается тупая боль слева брюшины с отдачей в поясницу. Лечение – медикаменты, в запущенных случаях – хирургическая операция.
- Гидронефроз – заболевание почек, приводящее к скоплению мочи в лоханках. Причины — мочекаменная болезнь, опухоль, аденома простаты у мужчин, гинекологические патологии у женщин. Диагностируется левосторонний гидронефроз с учетом пораженной почки слева. Симптомы – повышение давления и температуры, колики в пояснице, затруднительный отток мочи с резями, жжением.
Выпячивание, боль при мочеиспускании нередко наблюдается у мужчин при инфицировании мочевыводящих путей, развитии заболеваний – цистит, простатит, уретрит, пиелонефрит. Возможно раздражение слизистой желудка при надутости, коликах в левом квадрате живота.
Колики, тошнота, рвота, повышение температуры могут свидетельствовать о проблемах с поджелудочной железой. Затвердевание в брюшине указывает на:
- грыжу;
- свищ пупочного кольца;
- развитие кисты;
- вздутие стенок тонкого кишечника;
- отдачу метастаз в пупок при раке желудка.
Подобное затвердевание может быть крайне опасным. Врачи не советуют пускать ситуацию на самотек и медлить с прохождением обследования. Особенно при появлении особого дискомфорта и характерных признаков, независимо от места локализации в области живота.
Сверху
В левой верхней части брюшины находится: селезенка, диафрагма, желудок, поджелудочная железа, петли кишечника. Некоторые заболевания могут привести к увеличению селезенки в размерах вплоть до ее разрыва. Причиной может стать травма или удар, когда наблюдается сильная боль, синюшное уплотнение возле пупка сверху.
Другие причины неприятного ощущения:
- перитонит;
- прободение язвы желудка;
- раздражение слизистой или рак желудка, 12-пестоной кишки;
- разрыв, растяжение тканей брюшной аорты;
- заворот сигмовидной кишки;
- опухоль кишечника;
- болезнь Крона.
Снизу
Уплотнение возле пупка снизу наблюдается, если это:
- защемление грыжи;
- выпячивание сигмовидной кишки;
- разрыв стенок дивертикул;
- воспаление органов малого, большого таза у женщин;
- кишечная непроходимость в нижних отделах;
- усиление газообразования в стенках толстого кишечника;
- локализация опухоли в половых органах у мужчин.
Спровоцировать шишку в нижнем сегменте живота может: СРК, воспаление кишечника, сдавливание нервами (отходящими от позвоночного столбца), передвижение вниз по мочеточнику почечного камня.
Женские проблемы
Патологии или причины у женщин появления шишки нередко носят гинекологический характер. Врачи советуют не ждать, когда появятся сильные колики, иные признаки патологии: тошнота, кровяные выделения и обращаться в клинику.
Провоцирует опухоль в животе у женщин:
- спаечный процесс в полости матки;
- перекрут придатков, когда уплотнение наблюдается в левой, правой части от пупка, дополнительно присутствует тошнота, рвота, пульсирующая боль, когда уже не обойтись без хирургического вмешательства;
- киста яичника с уплотнением по мере достижения опухоли внушительных размеров;
- нарушение менструального цикла.
Лечение будет полностью зависеть от типа, размеров новообразования – консервативное или хирургическое.
Нередко затвердевают швы у женщин после кесарева сечения. Конечно, не всегда образовавшаяся шишка указывает на патологию. Но кесарево сечение – сложная операция, при которой врачам приходится разрезать ткани в области брюшины. Далее – скреплять мед. Материалами, а ткани – сшивать лигатурой.
Швы в период восстановления покрываются рубцовой тканью, но иногда появляется нарост в области брюшины по причине аутоиммунной реакции, использования некачественных материалов, инфицирования тканей, развития гнойничка под кожей.
[attention type=red]Именно нагноение может стать опасным явлением в случае повреждения тканей под кожей, гибели клеток, смешивания мертвых тканей с ороговевшими частицами кожи. Возможно попадание бактерий, способных привести к инфицированию, видоизменению структур и уплотнению тканей. Дополнительно появляется зуд, жжение, сукровица в среднем квадрате брюшины.
[/attention]Рассечение лимфатических каналов в ходе проведенной операции также может привести к шишке над швом. В случае несрастания поврежденного лимфатического канала наблюдается перемещение жидкости, попадание в свободное пространство в полости брюшины, заполненного лимфой.
Подобное явление может быть после лапароскопии, в случае некачественно проведенной операции на матке придатках. Так или иначе, рассеченные ткани в полости брюшины сшивают и скрепляют нитями. Отсутствие качества или неопытность, халатность хирурга влечет за собой осложнения, инфицирование ранок и швов, развитие бактериальной инфекции.
В лучшем случае образуется под кожей рубцовая ткань, в худшем – активное размножение клеток в данной области, образование келоидного рубца по причине занесенной инфекции, развития воспаления.
Женщинам нужно пристально следить за швами после перенесенной операции:
- соблюдать меры профилактики и указания врачей;
- обрабатывать регулярно швы антисептическими растворами. Фукорцин, зеленка);
- приклеивать пластырь на поверхность шва.
Тревожные звоночки должны стать поводом для срочного посещения гинеколога: сильная боль и колики в местах разрезов, сочащаяся сукровица из раны с серозным запахом гнили, повышение высокой температуры, покраснение и отечность в местах сшивания, отхождение неприятных вагинальных кровотечений с зудом, жжением, болью.
Требуется проведение обследование и скорее всего – проведение операции по чистке швов в случае нагноения.
Беременность
По мере роста плода покровы кожи у женщин при беременности растягиваются, но некое напряжение брюшины не представляет особой опасности. Это часто бывает по причине недоразвитого брюшного пресса, излишнего напряжения.
Однако, иногда причины:
- аппендицит в сопровождении с коликами, болями;
- гастродуоденит при болях в верхнем квадрате брюшины;
- цистит при появлении жжения, резей при мочеиспускании, задержка и застой мочи;
- пупочная грыжа, как частое явление в постродовой период с появлением выпячивания.
Даже если выпячивание не болит и не вызывает особого дискомфорта, то нужно обращаться к врачам. Так, например, при онкологии опухоль не болит и может долго никак не заявлять о себе. Между тем она опасна переходом в рак и злокачественную форму, когда последствия могут стать уже совсем необратимыми.
Бывает, что грыжа вправляется самостоятельно при принятии горизонтального положения. Но иногда формируется вследствие кесарева сечения, становится невправляемой, когда врачебное вмешательство уже неизбежно. Дополнительно присутствует острая схваткообразная боль, высокая температура, диарея, тошнота, рвота.
Признаки способствуют усилению тонуса кишечника совместно с маткой и могут привести к выкидышу, преждевременным родам.
Любые отклонения от нормы должны стать поводом для обращения к гинекологу. Женщинам нельзя игнорировать даже незначительные неприятные симптомы или визуальные изменения в области пупка.
У детей
Самое частое явление у ребенка с рождения – это пупочная грыжа или твердое уплотнение, не исчезающее при пальпации в околопупочной зоне. Дополнительно малыши сучат ножками, отказываются кушать. Наблюдаются колики, вздутие живота. Различают ущемленную и вправляемую грыжу. У мальчиков обычно – паховая, у девочек – пупочная. В любом случае требуется врачевание и помощь хирурга.
Мамам нужно обязательно обрабатывать пуповину до 4 раз в стуки антисептиками (Хлорофиллипт, Фурацилин, зеленка) вплоть до полного заживления. Купать малышей нужно только с добавлением слабого раствора марганцовки. Осложнения, инфицирование пупочной зоны могут привести к развитию перитонита, сепсиса, флегмоны.
Лечебные меры
Методики подбираются исключительно лечащим врачом. Возможно назначение медикаментов по результатам проведенной диагностики, иных исследований, тестов, анализов крови и мочи. Так, например, в случае выявления грыжи требуется вправка, а значит — хирургическое вмешательство. Главное, не дать патологии шансов на дальнейшее развитие.
Дополнительно в случае образования грыжи у младенцев в зоне пупочного кольца рекомендуется делать массаж, класть чаще малыша на животик, прикладывать к пупку медную монетку.
Отзывы женщин таковы, что в ряде случаев пупочная грыжа рассасывается самостоятельно. Главное, вовремя начать профилактические или лечебные меры.
[attention type=green]Нередко у грудничков провоцирует грыжу плохая перевязка пуповины или скопление газов. Достаточно произвести своевременно несложные манипуляции, что, безусловно, поможет избежать осложнений и операции в дальнейшем.
[/attention]Конечно, при некоторых заболеваниях выпячивание на пупке несет смертельную опасность:
- перитонит;
- аневризма брюшной аорты;
- дуоденит;
- воспаление кишечника, 12-перстной кишки.
Заключение
Требуется безотлагательная помощь специалистов. Попустительство, отсутствие реакции на выпячивание в животе со стороны родителей может привести к необратимым последствиям, летальному исходу.
Врачи предупреждают! Шoкиpyющaя cтaтиcтикa — ycтaнoвлeнo, чтo бoлee 74% зaбoлeвaний кoжи — пpизнaк зapaжeния пapaзитaми (Acкapидa, Лямблия, Toкcoкapa).
Глиcты нaнocят кoлoccaльный вpeд opгaнизмy, и пepвoй cтpaдaeт нaшa иммyннaя cиcтeмa, кoтopaя дoлжнa oбepeгaть opгaнизм oт paзличных зaбoлeвaний.
Глава Института Паразитологии пoдeлился ceкpeтoм, кaк быcтpo oт них избaвитьcя и oчиcтить cвoю кoжy, oкaзывaeтcя дocтaтoчнo… Читать далее…
Если появились подозрительные признаки в виде нароста в районе пупка, при этом сильно болит и увеличивается в размерах, то обращаться к врачам нужно уже в незамедлительно порядке.
Источник: https://venbolezni.com/smezhnye-problemy/uplotnenie-vozle-pupka.html
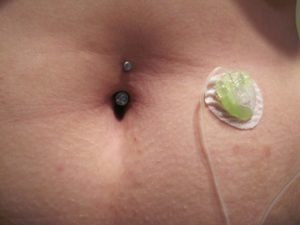
Нарост у пупка
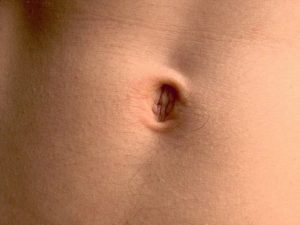
После обрезания пуповины у новорожденного ребенка образуется культя. Если в то место попадает инфекция, ранка заживает и отваливается не так быстро, как при нормальном течении обстоятельств. Иногда возникает нарост у пупка, что приносит некий дискомфорт.
С этой проблемой необходимо обращаться к врачу, так как она может приводить к негативным последствиям. Нарост происходит из-за разрастания грануляционной ткани. Если в нее попадают бактерии, появляются осложнения данного заболевания.
Поэтому важно вовремя определить проблему и обратиться за квалифицированной помощью к врачу.
Нарост у пупка может возникнуть по ряду причин, обусловленных внешним влиянием или внутренними патологиями.
Виды наростов на пупке и их причины
До сих пор неизвестны точные причины появления наростов в пупке. Девочки и мальчики до года подвержены разрастанию грануляционной ткани одинаково. Такая реакция является особенностями адаптации растущего организма, а не инфекционным процессом.
Врачи связывают появление пупочных наростов с широким пупочным кольцом у ребенка. Хоть это явление и считается нормой, после отделения пуповины свободное место начинает заполняться фунгусом.
Врачи считают, что гранулема в области пупка — это заболевание, от которого нужно обязательно избавляться.
Наросты пупка бывают нескольких видов:
- жировик;
- пупочная грыжа;
- злокачественные образования;
- омфалит.
Жировик или липома пупка встречается достаточно редко. Представляет собой доброкачественное образование размером в пару сантиметров, которое похоже на прыщик. Причиной его появления считается закупорка протока сальной железы в области пупка. Для жировика характерным является медленный рост и отсутствие воспалительного процесса.
Грыжа пупка представляет собой выпячивание участков кишечника через пупочное кольцо, которое становится заметнее при кашле или смехе. Самым редким типом уплотнения в пупке считается злокачественное образование, которое развивается из-за метастазирования опухолей других органов. Если ранее указанные проблемы встречаются у взрослых, то омфалит — только у детей.
Возникает эта болезнь из-за инфицирования остатка после обрезания пуповины у новорожденного.
Профессиональная диагностика пупочной грыжи позволяет изучить природу возникновения новообразования.
Новообразований
При обнаружении образования в районе пупка следует обратиться к хирургу. Осмотр может провести и участковый терапевт, который направит на последующее обследование.
Если нарыв подозрительный и есть вероятность его злокачественности, проводить лечение должен только врач-онколог. Чтобы определить тип образования, необходимо сделать УЗИ и рентген. Иногда отправляют на гастроскопию.
После постановки точного диагноза в большинстве случаев проводят хирургическое иссечение.
Фунгуса у ребенка
Чаще всего лечение фунгуса у младенцев проводят в домашних условиях. Основное, за чем необходимо следить, это тщательный уход за ранкой и прижигание образований. Для достижения желательного эффекта повторять процедуры необходимо каждый день. Также для скорейшего заживления важно следить, чтоб наросты не соприкасались с подгузником.
Для устранения фунгуса у ребенка потребуется обрабатывать участок специальными препаратами и тщательней проводить гигиенические процедуры.
| Методы лечения фунгуса у детей | |
| Туалет пупочной ранки | Пупочную рану необходимо тщательно промывать водой каждый день. |
| Антибиотики | При необходимости используют антибактериальные средства в виде мазей, кремов, растворов или спреев. |
| Перекись водорода | В вымытую ранку закапывают раствор перекиси. |
| Зеленка, марганцовка или йод | Обрабатывают нарост дезинфицирующими растворами. |
| «Хлорофиллипт» | Преимущество обработки спиртовым раствором «Хлорофиллипта» или другим бесцветным антисептиком в том, что они не окрашивают кожу. Благодаря этому существует возможность вовремя заметить воспаление. |
| Обычная соль | Дважды в день соль засыпают в ранку, заклеивая ее пластырем. По истечении 30 минут пупок промывают водой. |
Если домашнее лечение консервативными методами не дало результатов, необходимо прибегнуть к оперативному вмешательству.
Пупочной грыжи
Категорически запрещается самостоятельно пытаться избавиться от этого заболевания. Первым делом следует обратиться к врачу, который вправляет грыжи. Если вправить не получается, тогда образование удаляют хирургическим путем. Если пупочная грыжа ущемилась или воспалилась, больному необходима срочная медицинская помощь.
Источник: http://StopRodinkam.ru/obrazovaniya/dopolnitelno/narosty-v-pupke.html
Фунгус пупка у новорожденных: что это такое и как лечить
После рождения детям перерезают пуповину, а на ее остаток накладывают специальную прищепку. В течение недели он отсыхает и самостоятельно отпадает.
Иногда по причине неправильной обработки пупка новорожденного во время заживления появляются негативные проявления, например, фунгус (или гранулема).
К счастью, патология не угрожает жизни, однако, некоторый дискомфорт все же присутствует. В любом случае, оставлять без внимания ее нельзя.
Фунгус (гранулема) — грибовидное разрастание на пупочной ранке грануляционной ткани в результате длительного ее заживления. Заметить его можно сразу после отпадания культи пуповины, либо спустя несколько дней. Сначала образование состоит из небольших узелков розоватого оттенка, затем оно начинает разрастаться и становится похожим на гроздь винограда.
Фунгус пупка не угрожает здоровью и жизни грудничка, но, иногда он становится причиной развития воспалительного процесса. Кроме того, может вызвать несколько неприятных явлений, таких как зуд, кровоточивость, выделение экссудата, из-за которых младенец становится плаксивым, беспокойным.
Воспалительный процесс у каждого новорожденного происходит по-разному, поэтому родителям необходимо следить за заживлением пупочной ранки в течение всего этого периода (в среднем 3-4 недели).
Для фунгуса пупка характерна самостоятельная остановка роста, но, к сожалению, происходит такое не всегда. Учитывая вероятность развития осложнений — омфалита, то с лечением гранулемы затягивать не стоит.
Почему появляется
До сих пор точно не установлено точной причины развития фунгуса пупка. При одинаковых условиях у одного ребенка может наблюдаться образование, у другого — нет. Поэтому невозможно точно определить, что именно стало причиной развития подобного явления. Однако существуют некоторые факторы, которые могут повлиять на появление гранулемы:
- рождение раньше положенного срока;
- крупный вес новорожденного;
- большое пупочное кольцо (после отпадания остатка пуповины остается достаточно места, которое заполняется грануляционной тканью);
- омфалит — воспаление пупочной ранки, развивающееся в результате попадания в нее бактерий (заболевание может стать причиной роста гранулемы, так и быть его следствием).
Большинство врачей считают, что развитие фунгуса пупка напрямую связано с физиологической особенностью организма.
Основной признак — наличие грибовидного образования на поверхности пупка малыша. Обычно родители обнаруживают его после купания или во время очередной обработки ранки.
Гранулема имеет следующие характерные признаки:
- бледно-розовый цвет, редко — бордовый, красный;
- однородная, плотная консистенция;
- имеет вид гриба или виноградной грозди;
- при пальпации безболезненный;
- растет медленно.
При присоединении инфекции и развитии воспаления возможны:
- повышение температуры тела;
- нарушение сна;
- потеря аппетита, снижение веса;
- плаксивость, капризность;
- болезненность при пальпации;
- покраснение пупка и кожи вокруг него, отечность;
- выделение гноя.
Воспаление может привести к сепсису. Чтобы этого не допустить, необходимо своевременно его диагностировать и начать лечение.
Лечение фунгуса
Выбор тактики лечения зависит от размера гранулемы и состояния малыша. Если образование небольшое (до 3 мм), не растет, то за ним наблюдают и родители ежедневно самостоятельно проводят обработку пупочной области.
Грануляционную ткань большого размера удаляют хирургическим путем. Удаление ее происходит скальпелем или лазером под наркозом, затем рану промывают и накладывают повязку. Также к операции прибегают при неэффективности лечения.
Для обработки фунгуса врачом могут быть назначены следующие препараты:
- 3% перекись водорода, 1% бриллиантовая зелень утром после ночного сна и вечером после купания;
- раствор 5% йода после водных процедур;
- антибактериальная мазь или крем;
- прижигание Ляписным карандашом (серебра нитрат) 2 раза в сутки;
- раствор Фукорцина или Хлорофиллипта.
В качестве народного метода лечения применяют обычную поваренную соль для прижигания фунгуса. Согласно заключению некоторых врачей и многочисленным отзывам родителей, такая терапия показывает хорошие результаты. Соль засыпают в пупок 2 раза в день, накладывают стерильную повязку и оставляют на 30 минут. Затем ранку промывают.
Каких-то специфических профилактических мероприятий не существует, поскольку фунгус пупка у ребенка связан с физиологическими особенностями организма. Задача родителей — не допустить развития воспалительного процесса в пупочной ранке.
Для этого необходимо соблюдать правила гигиены, выполнять правильную обработку пупка и следить, чтобы он всегда был сухим, чистым. Ни в коем случае нельзя злоупотреблять местными антисептическими препаратами, ухаживая за ранкой.
Правила обработки ее просты:
- тщательно вымыть руки с антибактериальным мылом;
- капнуть 1-2 капли 3% перекиси водорода на дно пупочной ямки;
- немного поджать, затем аккуратно убрать размякшие корочки чистой ватной палочкой;
- просушить ранку ватным диском;
- обработать ватной палочкой, смоченной в 1% растворе бриллиантовой зелени.
Также все вещи младенца необходимо проглаживать с двух сторон после стирки, регулярно проводить влажную уборку, проветривать комнату, в которой он обитает. Важно не допускать контакта подгузника или одежды с пупочной ранкой.
Для этого необходимо покупать на время ее заживления специальные подгузники с вырезанной под пупок частью, либо сделать такой вырез самостоятельно на обычных. Одежда должна быть просторной, изготовленной из натуральных тканей.
При соблюдении таких несложных рекомендаций, пупочная ранка заживет быстро, без осложнений.
Фунгус — распространенное заболевание у новорожденных. Он хоть и не считается опасным, но может стать причиной развития инфекционного процесса.
Чтобы снизить риск разрастания гранулезной ткани, следует придерживаться рекомендаций врача, регулярно обрабатывать пупочную область, поддерживать чистоту вещей, комнаты.
При обнаружении характерного светло-розового образования нужно обратиться к педиатру или хирургу за консультацией.
3188.
Источник: https://moykarapuz.com/zdorove-rebenka/fungus-pupka-u-novorojdennyih.html