Пульс при беременности: нормы у женщин в разных триместрах, причины высоких и низких значений
Из-за повышенной нагрузки на женский организм во время беременности изменениям подвергаются многие внутренние органы, в том числе сердце.
На этом фоне практически у всех беременных пациенток меняется пульс, как правило, в большую сторону. Существуют определенные нормы частоты сердечных сокращений (ЧСС).
Значительное отклонение скорости сердцебиения от нормативных значений может представлять угрозу для здоровья будущей роженицы и плода.
По этой причине в период гестации необходимо отслеживать сердечный ритм. Каким должен быть нормальный пульс у беременной женщины? Как его проверить? Каковы причины его отклонений от нормы?
Зачем нужно контролировать пульс во время вынашивания ребенка?
Учащенное сердцебиение при нормальном артериальном давлении во время беременности – это явление, не требующее принятия специфических лечебных мер. Как правило, такое состояние не несет угрозы здоровью женщины и плода. Однако в ряде ситуаций повышенный пульс может спровоцировать:
- обморок;
- травмирование во время потери сознания;
- недостаточное поступление кислорода к эмбриону, что чревато задержкой внутриутробного развития;
- проблемы с кровоснабжением в женском организме;
- нарушения психоэмоционального фона.
Пониженное сердцебиение наряду с пониженным давлением в период беременности встречаются гораздо реже, чем повышенный сердечный ритм. Пульс в период гестации может снижаться естественным образом в том случае, если до наступления беременности женщина активно занималась спортом. В остальных ситуациях данное явление указывает на серьезные патологические процессы в организме будущей мамы.
При игнорировании симптомов низкого пульса ребенок может родиться с недобором веса или с признаками кислородного голодания. Чтобы этого не произошло, беременной женщине на протяжении всего гестационного периода нужно контролировать пульс.
Как проверяют пульс у беременных?
Частоту сердечных ударов можно измерять самостоятельно в домашних условиях. Несмотря на простоту и доступность этого способа, он имеет существенный недостаток – обладает не самой высокой точностью.
В данном случае результаты этой методики зависят от чувствительности пальцев и внимательности лица, производящего измерения. В таблице представлена информация о методах определения ЧСС во время беременности.
| Способы измерения пульса | Особые указания | |
| Пальпаторный | Расположить средний и указательный пальцы на запястье в зоне выступающей вены. Почувствовав пульсацию, включить секундомер и в течение 1 минуты подсчитывать количество ударов сердца. | При измерении пульса необходимо соблюдать ряд правил:
|
| ЭКГ | Определяют не только пульс, но и отклонения в работе сердца. | |
| УЗИ | ||
| Холтеровское мониторирование | Специальный портативный аппарат (холтер) крепится на теле пациентки на 24 часа. В течение этого времени регистрируется работа сердечной мышцы. Данный метод является наиболее информативным и достоверным. | |
| Тонометр | Современные приборы помимо измерения уровня артериального давления определяют частоту сердечных ударов. |
Нормы пульса на разных сроках беременности
Каким должен быть пульс у будущей роженицы? Показатели нормы в данном случае зависят от этапа гестационного периода. На ранних сроках гестации сердечный пульс большинства женщин не меняется и в среднем составляет 60-90 ударов в минуту.
Однако бывают ситуации, когда беременные ощущают скачки сердечного ритма уже на первых неделях гестации. Изменения ЧСС у будущих мам начинаются во втором триместре беременности.
Через 12 недель после зачатия сердце может начать делать в течение 1 минуты на 10-15 ударов больше, чем на начальном этапе гестации.
В третьем триместре беременности, а именно в 26-28 недель, происходит следующий скачок этого показателя. У беременной пульс становится частым и может достигать 120 ударов в минуту. Ближе к окончанию гестационного периода, на 32-34-недельном сроке, сердечный ритм возвращается в нормальное состояние.
Причины отклонений от нормативных значений
Несмотря на то, что повышенный сердечный ритм в период гестации считается нормой, слишком сильное его отклонение от нормативных показателей требует обязательного выяснения причин данного состояния. Низкий пульс – достаточно редкое явление среди женщин в положении. Оно всегда указывает на наличие определенных патологических процессов в женском организме.
Повышенный пульс
Сердце беременной женщины может биться слишком часто из-за:
- длительного лежания на спине;
- чрезмерных физических нагрузок;
- большой массы тела;
- стресса;
- неправильного питания;
- вредных привычек (курения, употребления алкоголя);
- недостаточного поступления в организм калия, магния, железа;
- употребления кофеинсодержащих продуктов;
- использования определенных лекарственных препаратов, повышающих ЧСС.
Патологические причины повышенного сердечного ритма:
- малокровие;
- нарушения работы эндокринной системы и обменной функции;
- сердечно-сосудистые патологии;
- высокое артериальное давление;
- инфекционные заболевания;
- неврологические болезни;
- дисбаланс гормонов;
- нарушение вегетативной регуляции.
Пониженный пульс
Пониженное сердцебиение, как правило, бывает у тех женщин, которые до беременности занимались активными видами спорта. Замедление сердечного ритма в данном случае объясняется тем, что тело, привыкшее к высокой физической активности, не воспринимает наступление беременности как нагрузку. Помимо этого данную проблему могут вызывать такие патологические факторы, как:
- патологии сердечно-сосудистой системы;
- болезни щитовидной железы, почек, печени;
- неврологические отклонения;
- недостаточное поступление калия и кальция в организм;
- низкое артериальное давление;
- прием лекарственных препаратов, обладающих гипотензивным эффектом.
Симптомы повышенного и пониженного пульса у беременных
Замедленный пульс (брадикардия) практически никак не проявляет себя. Однако при сильном снижении частоты сердечных сокращений у женщины может остановиться сердце. Чтобы этого не произошло, нужно внимательно отслеживать его пульсацию.
Увеличение данного показателя (тахикардия) является нормальным явлением во время гестации, однако в определенных случаях может привести к тяжелым последствиям. Для предупреждения осложнений необходимо знать, какими симптомами сопровождаются эти явления.
Информация о них представлена в таблице.
| Вид патологии | Симптомы, требующие наблюдения (при однократном повторении) | Требующие срочного обращения к врачу |
| Тахикардия | Головокружение (см. также: причины головокружения в третьем триместре беременности) | Многократные приступы вертиго |
| Общая слабость организма | Потеря сознания | |
| Тошнота | Усиливающаяся слабость вплоть до немощного состояния | |
| Приступы рвоты | Затруднение дыхания (нехватка кислорода) | |
| Неукротимая рвота | ||
| Повышенное артериальное давление | Ощущение сердцебиения | |
| Холодный липкий пот | ||
| Головная боль | Беспричинное чувство страха | |
| Болезненные ощущения в сердце и в загрудинной области | ||
| Брадикардия | Тошнота | Снижение пульса до 40 ударов в минуту |
| Головокружение | ||
| Легкая слабость | ||
| Быстрая утомляемость |
Тактика лечения в разных триместрах беременности
При выявлении заболеваний, влияющих на изменение этого показателя, будет назначено лечение с учетом состояния пациентки, основной патологии, особенностей ее организма.
Если болезни не были диагностированы, снизить или повысить сердечный ритм поможет коррекция образа жизни и питания. Информация об этом представлена в таблице.
| Вид патологии | Способы нормализации пульса | |||
| Образ жизни | Питание | Физические нагрузки | Лекарственные препараты | |
| Тахикардия | Спать на боку не менее 8 часов в сутки | Исключить переедание | Отказаться от чрезмерной двигательной активности | По согласованию с врачом принимать легкие успокаивающие лекарства, преимущественно растительного происхождения |
| Дневной сон | Контролировать вес | |||
| Исключить из рациона кофеинсодержащие и танинсодержащие продукты | Дыхательная гимнастика | |||
| Исключение стресса | Наладить питьевой режим | |||
| Брадикардия | Ежедневные пешие прогулки на свежем воздухе | Есть как можно больше продуктов, богатых микроэлементами и витаминами | Выполнять специальные упражнения для беременных | Назначаются исключительно врачом при выраженной симптоматике патологии |
| Ночной и дневной сон, достаточный для того, чтобы выспаться | Включить в рацион зеленый и черный чай | |||
| Отдых в течение дня | Ежедневно выпивать не менее 1,5 л воды |
Источник: https://www.OldLekar.ru/beremennost/analyzi/puls-pri-beremennosti.html
О чем на самом деле стоит беспокоиться при тахикардия во время беременности?
При беременности изменения претерпевает не только внешность женщины, но и ее организм. Нагрузка на все органы и системы значительно растет, что может привести к некоторым проблемам. Именно во время вынашивания плода некоторые женщины сталкиваются с тахикардией. Как она проявляется, и что делать в этом случае?
Симптомы у будущих мам
Под тахикардией понимается увеличение частоты сердечного ритма. Для здорового человека норма составляет 60-80 сокращений в минуту. В случае тахикардии показатель увеличивается до 90 сокращений, а в последнее время встречаются случаи и 100 ударов в минуту.
Справка. Тахикардия может быть патологической (которая развивается в результате заболеваний) и физиологической (спровоцирована стрессом или нагрузками).
Симптомы тахикардии у беременных следующие:
- учащение сердцебиения;
- головокружение;
- боли в сердце;
- слабость и повышенная утомляемость;
- изменение режима мочеиспускания.
Признаки могут проявляться в отдельности или комплексно. Если приступ длится 5-10 минут, состояние не является опасным, но даже в этом случае нужно обратиться к специалисту.
Особо опасно состояние, которое длится дольше указанного времени, количество сердечных ударов более 120 единиц, а дополнительно возникает тошнота, рвота, ощущение паники и страха и потеря чувствительности определенных частей тела.
Причины нарушений
Тахикардия при беременности чаще всего связана с такими причинами:
- увеличение объема крови, ввиду чего проявляется компенсаторное учащение сердечных ударов;
- смена гормонального фона, провоцирующая возбудимость миокарда;
- увеличение матки в размерах. Это ограничивает подвижность диафрагмы, повышает брюшное давление и влияет на расположение внутренних органов, в том числе и сердца.
Внимание! К факторам риска относится анемия, аллергические реакции, избыточный вес, различные инфекции и воспаления, злоупотребление чаем, кофе, а также вредные привычки.
На ранних сроках
На ранних сроках тахикардия проявляется довольно редко, если предпосылки к ней отсутствуют. Чаще всего она связана с гормональными перестройками, эмоциональным напряжением, а также вредными привычками. Если в первом триместре приступы часто повторяются и дополняются тошнотой, головокружением и ухудшением самочувствия, важно пройти обследование сердца.
На поздних сроках
К концу срока беременности тахикардия периодически проявляется практически у каждой женщины. Это считается нормой, поскольку работа сердца в этот период напряжена, увеличенная матка смещает его, а гормональный фон претерпевает сильные изменения. Однако обязательно стоит обратиться к врачу в следующих случаях:
- если пульс резко ускорился, при этом, физическая или эмоциональная нагрузка этому не предшествовала;
- приступ сопровождается тошнотой, головокружением, онемением конечностей;
- приступы частые, и после их окончания плохое самочувствие сохраняется.
Виды заболевания
Существует три основных вида тахикардии.
- Синусовая – в этом случае ритм сердца остается таким же, но число сокращений повышается до 90 и более ударов в минуту.
- Предсердная – при такой форме удары учащаются до показателей 140-250. Источник располагается в предсердиях.
- При пароксизмальной тахикардии ритм повышается до 140-250 сокращений, а источник располагается в желудочке сердца. Такой приступ может длиться как несколько секунд, так и несколько часов или даже дней.
Методы диагностики
Беременная, жалующаяся на симптомы тахикардии, должна пройти ряд инструментальных и лабораторных исследований:
- Анализ крови. Назначается общий анализ, позволяющий определить уровень гемоглобина и эритроцитов. Он нужен, чтобы исключить возможные патологии крови.
- Анализ крови на гормоны позволяет определить функции щитовидной железы.
- Анализ мочи проводится на предмет продуктов распада адреналина.
- ЭКГ определяет сердечные патологии. В том числе может проводиться электрокардиограмма по Холтеру (наблюдение в течение суток).
- Реография нужна для определения состояния сосудов. Помогает оценить их эластичность, тонус, наполнение кровью.
- Пробы с нагрузкой дают возможность оценки состояния миокарда.
- Эхокардиограмма или УЗИ сердца проводится для оценки состояния самой сердечной мышцы и клапанов. Дает возможность определить пороки и иные хронические заболевания.
Дифференциальная диагностика исключает микроинфаркт, анемию, мерцательную аритмию, кардиосклероз, гипертрофию левого желудочка. Помимо обследования беременной также проводят оценку состояния плода, в том числе, может быть полезным УЗИ сердца.
Опасность для матери и плода
На поздних сроках беременности тахикардия считается нормой. Повышение частоты ударов сердца связано с нагрузками, которые испытывает беременная. Организм таким образом может увеличить приток крови к матке.
Тем не менее, тахикардия – явление опасное, и его нельзя игнорировать. Если она спровоцирована заболеваниями сердечно-сосудистой системы и другим патологиями, то может быть опасна как для матери, так и для ребенка. Кроме того это может стать причиной сложных родов.
При длительной тахикардии, которая игнорируется беременной, возможны осложнения, в числе которых образование тромбов (а это в свою очередь повышает риск инсультов и инфарктов), сердечная недостаточность, потеря сознания.
Лечение
При появлении признаков тахикардии можно обратиться к терапевту или кардиологу. Чаще всего у беременных болезнь протекает легко. Ощутив легкий дискомфорт, стоит успокоиться и посидеть. Может помочь умывание холодной водой либо холодный компресс на область лица. Также полезно полежать в удобной позе в хорошо проветриваемом помещении.
Для улучшения самочувствия специалисты советуют расслабляющие практики, такие как йога и медитация. Также рекомендовано большое количество жидкости. Врач может назначить диету, которая исключает употребление кофе или чая. Рацион обогащается продуктами, содержащими магний. Дефицит этого микроэлемента вреден для сердца.
При беременности рекомендовано минимизировать употребление медикаментозных препаратов. Могут быть назначены разрешенные будущим мамам успокоительные препараты, такие как Персен, Ново-Пассит и Магнерот. Дополнять их могут средства с шиповником и боярышником.
[attention type=yellow]С целью предотвращения дефицита могут быть показаны поливитаминные комплексы с витаминами группы В в составе. Рекомендовано также наличие в них минералов: калия для поддержания водно-солевого баланса и магния для регулировки сердечной мышцы.
[/attention]Если будущая мама набрала лишний вес при беременности, ее рацион должен быть скорректирован. Если тахикардия – результат каких-либо патологий, назначается лечение, направленное на их устранение.
Профилактика
Хотя тахикардия при беременности признается нормой, важно принять профилактически меры, чтобы не допустить неприятных проявлений и предотвратить осложнения.
- Важно контролировать вес и следить за его изменениями.
- Полезна умеренная физическая активность, специальная гимнастика для беременных.
- Питание должно быть правильным и сбалансированным. Важно отказаться от кофе и крепкого чая, обогатить рацион продуктами, содержащими необходимые витамины и минералы.
- Не допускаются вредные привычки.
- Нужно избегать стрессов и конфликтов.
Нарушение сердцебиения у плода
Тахикардия может возникать не только у беременной женщины, но и у плода. У ребенка в утробе нормальный показатель ударов сердца составляет 160-180. При тахикардии она может повышаться вплоть до 220 ударов. Чаще всего патология имеет предсердное происхождение.
У плода тахикардия может возникать на фоне анемии, гипоксии, внутриутробных инфекций, хромосомных аномалий, а также чрезмерно быстрого роста, по причине которого органы сдавливаются.
Также причины могут быть связаны с матерью, в том числе нехваткой в организме витаминов и минералов, болезнями сердечно-сосудистой системы, приемом определенных медикаментов, сильными потерями крови, нарушениями электролитного баланса по причине серьезного токсикоза.
Справка! Для определения частоты сердечных сокращений у плода проводится УЗИ, эхокардиография, кардиотокография (КТГ), а также радиографическое исследование.
Лечение определяется рядом особенностей, в том числе сроком беременности, состоянием матери, формой тахикардии, наличием иных патологий. Медикаменты можно принимать исключительно по назначению врача. В зависимости от формы проблемы могут использоваться следующие меры:
- Полиморфная желудочковая тахикардия лечится препаратами магния, лидокаина и пропранолола.
- При частоте ударов больше 220 ударов показаны такие препараты, как Соталол и Амиодарон. В отдельных случаях может назначаться Флекаинид, но крайне осторожно, так как в серьезных случаях он способен стать причиной гибели плода.
- Если синдром связан с удлинением интервала QT, лечение возможно только в стационарных условиях. Врач подбирает препарат, который, искусственно создавая аритмию, удлиняет интервал.
- При миокардите показан Дексаметазон.
- Иногда показаны бета-блокаторы, но они плохо проникают через плаценту, поэтому не слишком эффективны.
Отклонения ритма после родов
После родов женщина может столкнуться с остаточной тахикардией, причиной которой является увеличение матки, давящей на диафрагму и смещающей сердце. В первые недели когда матка возвращается в исходное состояние, тахикардия может еще не пройти. Также ее причиной может быть активный метаболизм, послеродовая депрессия, заболевания сердца и других органов.
В норме признаки тахикардии должны пройти на протяжении первого месяца. Если симптомы сохраняются, нужно проконсультироваться со специалистом. Со своей стороны молодая мама должна следить за своим образом жизни, а именно высыпаться, правильно питаться, отказаться от кофе и крепкого чая. Учитывая грудное вскармливание (ГВ), эти советы важны и для здоровья малыша.
Врач назначает медикаменты, направленные на устранение непосредственной причины тахикардии. Так, если она имеет инфекционный характер, то устранить ее помогут только антибиотики. Если проблема связана с нарушениями щитовидной железы, назначаются тиреостатики. При анемии показаны железосодержащие препараты. Если причиной стала послеродовая депрессия, показаны сеансы психотерапии.
О том, как влияют нарушения ритма сердца на организм будущей мамы и ребенка расскажет в следующем ролике квалифицированный врач-кардиолог.
Заключение
Во многих случаях тахикардия при беременности считается нормой. Тем не менее, не стоит забывать о ее возможных осложнениях. Будущая мама, ответственная не только за себя, но и за будущего ребенка, должна контролировать свое состояние и при подозрительных признаках отправляться к врачу.
Источник: https://moykardiolog.com/zabolevaniya/aritmiya/tahikardiya/tahi-pri-beremennosti.html
Причины возникновения брадикардии: развитие при повышенном давлении, ВСД, после родов, факторы риска у мужчин и женщин

Брадикардией называют аритмию, которая отличается частотой сердечных сокращений, не превышающей 60 ударов в течение минуты.
Выраженная брадикардия, когда наблюдается ЧСС менее 40 ударов/мин., обеспечивает развитие сердечной недостаточности, при данной степени заболевания зачастую имплантируют электрокардиостимулятор.
Но от чего вообще бывает брадикардия? Разберемся во всех возможных причинах.
Может ли у здорового человека наблюдаться брадикардия?
Брадикардия часто наблюдается у людей, жизнь которых связана с постоянными физическими, особенно кардио нагрузками. 40-50 ударов сердца за минуту — норма для спортсменов, они не ощущают слабости, их самочувствие при этом не ухудшается (о брадикардии у спортсменов узнаете тут). Частота сердечных сокращений у 25% здоровых молодых людей — 50-60 ударов/мин.
При хорошей тренировке сердечной мышцы заниженное количество ЧСС не является патологией.
Физиологические
К физиологическим факторам, способствующим развитию замедленной ЧСС, относятся:
- голодание;
- пониженная t° тела;
- хроническая усталость;
- повышенные нагрузки (как умственные, так и физические);
- естественный процесс старения.
Благодаря всем этим процессам организм впадает в замедленный режим функционирования, так как первые четыре пункта являются для него большим стрессом. Чтобы сохранить энергию, сердце перестает перекачивать кровь в больших объемах, снимая с себя повышенную нагрузку.
Патологические
Замедление работы сердца может вызвать множество заболеваний, среди них:
- расстройства ЦНС (инсульты, сотрясения, инфекции);
- расстройства периферии мозга (опухоли, невралгии и невриты);
- изменения сердечной мышцы органического характера (ИБС, рубцы на фоне инфаркта, атеросклероз сосудов и др.);
- нарушения метаболизма, связанные с ухудшением работы щитовидной железы или желчного пузыря (гипотиреоз, холестаз).
При синдроме слабости синусового узла, который отвечает за работу сердечного ритма, сердце перестает адекватно функционировать. При незначительных проявлениях характерны сердцебиение, слабость и обмороки.
Отличаются ли у взрослых мужчин и женщин, у пожилых?
Вследствие того, что женщины по своей природе эмоциональнее мужчин, у них брадикардия чаще начинается из-за нервного перенапряжения, стрессов, а также жестких ограничений в еде.
У мужчин причинами чаще являются нездоровый образ жизни, алкоголизм, курение, а также резкая смена физической активности (из спортзала на диван). По большому счету причины возникновения брадикардии у мужчин и женщин схожи.
Известно, что у детей сердце бьётся чаще, чем у взрослых, а у взрослых чаще, чем у стариков. С чем это связано? Метаболизм с возрастом замедляется, мышцы и ткани организма изнашиваются и стареют. Старческая брадикардия начинает развиваться после 60 лет, когда сердечной мышце уже не нужно перекачивать много крови.
Характерный для пожилых людей кардиосклероз, когда миокард становится испещрён мелкими рубцами, нарушает циркуляцию крови по сосудам. Из-за этого замедленный пульс возникает в состоянии покоя и становится постоянным симптомом.
Повышенное давление и иные заболевания сердца и сосудов
При высоком давлении часто наблюдается брадикардия, нередко ее вызывает сердечная недостаточность и прочие патологии, например, пороки сердца. При гипертонии пульс может замедляться, как и при акклиматизации, если нужно привыкать к резко изменившейся температуре, даже при походе в баню или из тепла на мороз.
Важно! При лечении болезни в данном случае запрещено принимать медикаменты, применяемые для лечения сердечной недостаточности.
ВСД
В большинстве случаев люди, страдающие дистонией, жалуются на повышенный пульс (от 90 до 100 ударов/мин.). Однако, хоть брадикардия у страдающих ВСД наблюдается реже, это состояние тревожит больного не меньше: он постоянно находится в страхе, что его сердце может перестать биться, и даже боится отойти ко сну.
Обострение у дистоников наблюдается осенью и весной, когда происходит смена погодных условий. Неустойчивый климат в этом случае противопоказан, т.к. сердечный ритм из-за резких перепадов сильно страдает.
Основной причиной возникновения брадикардии при дистонии является вегетативная дисфункция синусового узла, которая не позволяет сердцу биться быстро из-за ослабления синусового узла или потери большого числа здоровых клеток.
Психологическое состояние больного ВСД сильно влияет на его физическое состояние. Если он придает большое значение замедлению пульса, у него может развиться кардионевроз, главным симптомом которого является брадикардия.
После родов
После родов у женщины меняется гормональный фон, а также образ жизни: частый недосып, волнения и др. Такая перестройка может повлиять на работу сердца, замедляя ЧСС. Зачастую у мам проявляются признаки анемии, из-за чего снизившееся количество крови в организме не позволяет сердцу быстро биться.
Гипотиреоз и другие болезни щитовидной железы
Среди больных гипотиреозом часто можно встретить страдающих от брадикардии. Все дело в том, что гипотиреоз способствует замедлению обменных процессов в организме, поэтому внутренние органы не требуют большого количества кислорода и сердце начинает перекачивать меньше крови.
С сердцем происходит следующее:
- понижается систолическое и повышается диастолическое давление, а также активность миозина;
- происходит увеличение тонуса артериальных тканей;
- объем перекачиваемой крови в организме снижается на 30-50%;
- за время одного сокращения выбрасывается меньший объем крови.
Вследствие этих причин развивается брадикардия.
Влияет ли генетика?
Учёными было выявлено, что ген предрасположенности к брадикардии существует. У детей, родители которых отличались замедленным пульсом, зачастую также наблюдается данное явление. О брадикардии у детей читайте в этой статье.
Психосоматика
Нервное напряжение человека может напрямую повлиять на частоту пульса. Так, при ВСД переживания могут ускорять или замедлять ЧСС.
У людей, не страдающих заболеваниями, при перенапряжении, нервном истощении также может наблюдаться снижение ЧСС.
Объективные причины идиопатической брадикардии до сих пор не найдены, что может объяснить влияние нервной системы и психологического состояния человека на работу сердца.
На фоне применения каких веществ, напитков, еды возможно развитие?
Некоторые лекарства могут спровоцировать появление брадикардии. Она может возникнуть из-за β-адреноблокаторов, хинидина, гликозидов, блокаторов кальциевых каналов, а также морфина.
Помимо этих веществ ослабление пульса происходит при потреблении ацетилхолина (замедляет движение ионов кальция и калия и ухудшает обмен веществ в миокарде), брадикинина, простагландина F 2 альфа и серотонина.
Важно! Предотвращение неправильных дозировок лекарств и иного токсического воздействия на организм помогает избежать проявления признаков брадикардии.
Проблемы с алкоголем также могут стать причиной брадикардии. Основанием является употребление алкогольной продукции в большом количестве, когда доза вызывает интоксикацию организма этиловым спиртом.
В то же время важны индивидуальные характеристики человека и заболевания, которыми он страдает или страдал.
Пиво и пивные напитки, вино, сладкие газированные напитки оказывают провоцирующее воздействие и могут привести к развитию мигрени.
Переедание в целом приводит к лишнему весу, который становится причиной перегрузки сердца, что может спровоцировать брадикардию.
Избыток соли и сахара в рационе приводит к возникновению отеков, что тоже может привести к замедлению пульса при избыточном потреблении данных специй.
Спровоцировать появление брадикардии может частое потребление жирной пищи, копченостей, фаст-фуда, кондитерских изделий.
Своевременное лечение органических и других заболеваний сердечной мышцы, подбор правильных доз лекарств и другие ограничения токсического воздействия на организм помогают застраховаться от возникновения брадикардии.
Источник: https://oserdce.com/serdce/aritmii/bradikardiya/perechen-prichin.html
Артериальное давление после родов: почему меняется и что делать
Часто причиной плохого самочувствия новоиспеченной мамочки является повышенное или, наоборот, пониженное давление после родов.
Даже если у молодой мамы никогда не было проблем с АД (до беременности и во время нее), пережив нервно-психическое напряжение и родив малыша есть высокая вероятность их возникновения.
Но не всегда нужно прибегать к помощи таблеток или народных средств, иногда достаточно просто отдохнуть.
Нижняя и верхняя нормы
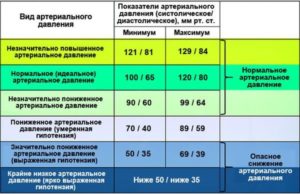
Показатели нижней (диастолическое) и верхней (систолическое) границы отражают как работает кровеносная система организма.
Эти данные зависят от многих критериев: индивидуальных особенностей, возраста, массы, образа жизни, времени суток и даже эмоционального состояния.
Оптимальным артериальным давлением принято считать показатели 120/80мм. рт. ст. они могут колебаться плюс-минус 20мм. Нормальное верхнее АД – от 110 до 120. Нормальное нижнее – 70 – 80 мм ртутного столба.
Полезно
Нормальная разница между систолическим и диастолическим АД должна составлять 40 единиц.
Чтобы правильно измерить АД, не нужно идти в ближайшую больницу, поликлинику или аптеку, это можно сделать и в домашних условиях, главное, иметь точный аппарат.
[/attention]Лучшее время для снятия показателей является утро, когда вы еще не вставали с постели. Измеряя давление вечером, помните, что за 2 – 3 часа не нужно есть острого, соленого, пить кофе, очень крепкий чай, курить. Желательно измерять АД 2 – 3 раза и вычислить средние показатели.
Полезно
Делая измерения на обеих руках, вы сможете более точно определить систолическую и диастолическую границы.
Инструкция по измерению АД
- Охватываем манжеткой плечо, и фиксируем с помощью липучки.
- Между рукой и не надутой манжетой должен помещаться ваш палец.
- Нижний край должен располагаться на 2-3 см выше сгиба локтевого сустава, а измерительная трубка находится посередине.
- Далее садимся за стол и успокаиваемся. Локоть и предплечье должны находится на уровне сердца.
- Воздух следует накачивать на 40 — 50 единиц выше вашего нормального давления.
- Далее медленно выпускаем воздух.
- Первые звуки по ближайшему делению шкалы – это систолическое АД. Когда звуки исчезают полностью – это диастолическое.
Есть разные варианты приборов для измерения АД.
Причины изменения давления после родов
Роды обычно являются серьезным трудом, процесс появления крохи на свет сопровождается не только большой физической и эмоциональной нагрузкой, а и является резким гормональным стрессом для женщины. И даже если рождение ребенка прошло успешно, существует вероятность того, что границы артериального давления после родов будут ощутительно отклоняться от нормы.
Понижение
Обычно снижение является распространенным симптомом не только после родов, но и в обычной жизни женщины. Как правило, сильно волноваться по данному поводу не стоит, но прислушаться к организму все таки следует.
Проанализируем основные причины появления пониженного давления после родов:
- если расположенность к гипотонии у мамы наблюдалась еще до родов, то после ситуация может усугубиться;
- обычно после родов молодые мамочки хотят стремительно сбросить вес, и начинают искать разные диеты жестко лимитируя себя в соленой и сладкой еде. В данном случае важно не переусердствовать, ведь нехватка соли и глюкозы сказывается на показателях АД;
- при достаточной потери крови во время родов (выше среднего), у мамы может проявляться анемия. А в совокупности с недосыпаниями и переутомлениями неизбежно появление гипотонии;
- при гипотиреозе и других заболеваниях влияющих на гормональный обмен давление может быть ниже нормы;
- если беременность была осложненной, может развиваться послеродовой инфаркт гипофиза (синдром Шихана), одним из симптомов которого является пониженное АД;
- депрессия после родов и астенический синдром часто стают причинами изменения артериального давления.
Повышение
Факторов влияющих на изменение верхних показателей не так уж и много: это увеличение объема циркулирующей крови, а также увеличение сопротивления кровеносных сосудов.
Если понижение не так опасно, обнаружив у себя повышение АД — стоит сразу обращаться за помощью.
Появление высокого давления после родов возможно по следующим причинам:
- психическое напряжение и стресс;
- недостаток отдыха;
- низкий уровень физической подготовки,
- повышение веса;
- обнаружение гестоза в 3 триместре беременности;
- генетическая предрасположенность;
- прием медикаментозных препаратов повышающих давление;
- соматические заболевания;
- употребление алкогольных напитков;
- курение;
- избыток гормонов.
Что делать?
Для нормализации АД в первую очередь нужно обратиться к врачу. Именно он сможет установить истинную причину проблем с АД.
Стоит ли волноваться?
Впадать в панику, конечно же, не нужно, но помните, если давление после родов высокое (или же низкое), то это указывает на неспособность организма нормально адаптироваться. Особенно опасным считается изменение АД спустя 6 – 8 недель после родов. Данное состояние обязательно требует лечения, иначе через 5 – 10 лет может возникнуть артериальная гипертензия.
Важно
Многие девушки не догадываются что их головные боли, вялость и общее недомогание связано с изменением давления. Нужно вовремя обнаружить и устранить отклонение.
Для стабилизации АД после родов стоит воспользоваться общими рекомендациями:
- чаще выходите из дому подышать свежим воздухом, гуляйте минимум по 2, а то и по 3 часа;
- старайтесь испытывать как можно больше позитивных эмоций;
- уделяйте время своему хобби;
- привлеките мужа к воспитанию ребенка, не взваливайте всю работу только на себя;
- здоровый сон также отлично способствует нормализации АД;
- не курите, не пейте алкогольных напитков;
- не переедайте, кушайте часто, но маленькими порциями;
- откажитесь от жареной, жирной, и пересоленной пищи;
- принимайте современные препараты, они содержат все необходимые вещества для нормализации давления без нанесения вреда организму.
Важно
При приеме медикаментов обязательно проконсультируйтесь с врачом.
Повышенное давление после родов (послеродовая гипертония), может существенно ухудшить здоровье молодой мамы (головные боли, плохое зрение, нарушения ЦНС, отек легких и т.д.) поэтому очень важно привести АД в норму.
Для этого необходимо:
- сходить к доктору и выяснить причину;
- не забывать об отдыхе и спокойствии;
Полезно
При высоких показателях АД врачи рекомендуют ставить большую подушку под голову, при низких — под ноги
- помнить о свежем воздухе и прогулках;
- не приступать к зарядке и физическим упражнениям слишком рано;
- по возможности исключить наклоны, это не будет давать приток крови к голове;
- пить большое количество воды;
- добавить в ежедневный рацион больше молочного, а также продуктов содержащих витамины P и C;
- исключить продукты которые повышают показатели;
- пить травяные чаи для кормящих, это могут быть пустырник, боярышник, валериана. Они смогут не только снизить показатели а и будут полезными для сердечно-сосудистой и нервной системы.
Полезно
Для уменьшения прилива крови к голове также используют холодные компрессы (на лоб) и горчичные ванны (для ног).
Женщинам страдающим гипотонией, нужно прислушиваться к следующим советам и рекомендациям:
- сходить к доктору и выяснить причину;
- следить за водным балансом, чем больше воды вы будете пить тем меньше вас будет беспокоить лишний вес, усталость, головные боли и скачки артериального давления;
- принимать бодрящие напитки: зная что кофе в период кормления пить вредно можете заменить его зеленым чаем;
Важно
Любые тонизирующие напитки принимайте с осторожностью, если вы кормите ребенка грудью
- пить травяные чаи из лимонника, женьшеня, элеутерококка;
- помнить о физических нагрузках. Активная жизнь и физические упражнения служат подспорьем для повышения давления;
- записаться к массажисту, массаж поможет расслабиться, повысить тонус мышц, и артериальное давление;
- добавить в рацион продукты содержащие витамины B и C, а также фолиевую кислоту.
Многие мамы страдают от изменения давления во время ГВ. Особенно нужно присматривать за женщинами у которых проблемы с АД проявлялись еще во время беременности.
Если у мамы, которая кормит грудью, наблюдается высокое или низкое давление, ей обязательно нужно знать, что с этим делать, ведь действующие вещества лекарственных средств от гипертонии и гипотонии имеют свойство проникать в грудное молоко.
При повышении
При высоких показателях АД следует придерживаться общих рекомендаций описанных выше. Если же ситуация усугубилась, первая помощь кормящей маме при повышении артериального давления заключается в следующем:
- Вызвать скорую или лечащего врача.
- Если женщина принимает лекарства, вызывающие повышение АД, ей следует от них отказаться (это не касается утеротоников).
- До приезда врача лучше всего лежать на диване, дабы не навредить себе еще больше
- Если маме не хватает воздуха нужно открыть окна и двери
Полезно
Чем снизить давление при грудном вскармливании? Список популярных препаратов которые назначают в роддоме: Допегит, Метилдопа, Нифедипин, Верапамил.
Если же у кормящей мамы низкое давление, то ей четко следует знать, что делать для нормализации АД.
- Если данная ситуация возникла вследствие нервного перенапряжения, то женщине следует полноценно поспать, а именно, не менее 8 часов и расслабиться.
Важно
Если вы наблюдаете пониженное давление во время лактации, лучше обратится к врачу!
- При понижении АД делайте массаж шеи и затылка, разминайте пальцы на руках, надавливайте пальцами на точку между верхней губой и носом
- Если в крови не хватает железа, его следует обязательно компенсировать. В рацион должны входить фрукты, индейка, говяжья печень, говядина, гречка, бобовые, чечевица.
- При сниженном гемоглобине стоит чаще гулять на воздухе.
- Если гипотония вызвана дефицитом гормонов щитовидной железы, женщине следует употреблять йодированную соль, морскую рыбу, морскую капусту.
- Если у вас сильно кружится голова, тогда лучше всего прилечь, после головокружения выпейте сладкий чай.
Многие кормящие мамы сталкиваются с гипертонией и гипотонией во время лактации. Этим болезням сопутствуют разные факторы. Общая усталость и дефицит витаминов и минералов дают о себе знать таким неприятным способом. Гормональные перемены, изменения сосудистого тонуса также хорошо способствуют развитию этих недугов.
Такой сигнал организма говорит о том, что женщина нуждается в сбалансированном питании, отдыхе, эмоциональной разрядке, и, что самое важное, в визите к доктору.
Вам также будет интересно:
Источник: https://4mam.club/blog/kak-normalizovat-davlenie-posle-rodov.html