Что такое паренхима почек? Норма, возможные изменения структуры паренхимы и их последствия
Каждый человек, пострадавший в первый раз от болезни почек, интересуется, что именно пошло не так в этом маленьком органе. Когда доктор с применением медицинских терминов объясняет природу произошедшего, это не всегда бывает понятно. Чтобы понимать механизм развития заболевания, необходимо разбираться, из каких частей состоит орган, что такое паренхима почек, например.
Строение паренхимы
Паренхимой называется ткань, выстилающая почки. Она состоит из двух слоев. Первый представляет собой внешнюю оболочку. Именно тут дислоцируются клубки, которые покрываются сосудистой сеткой. Здесь происходит формирование мочи. Число клубков огромно, оно может достигать 1 000 000.
Второй слой является внутренним. По нему образовавшаяся моча, проходя через систему пирамидок, собирается в чашечно-лоханочной системе. В почке имеется 10-18 пирамидок. Своими каналами они соединены с корковым слоем.
Пытаясь ответить на вопрос: паренхима левой почки – что это такое, нужно учитывать, что именно она формирует водный баланс в теле. Ткани данного типа способны регенерировать, что отличает их от остальных.
По этой причине терапия острых заболеваний данного органа крайне важна. Отвечая на вопрос: паренхима почки в норме – что это такое, стоит обратить внимание на толщину ткани в органе.
[/attention]Этот параметр подвержен изменениям. Они происходят и по возрастным причинам, и из-за всевозможных инфекций, микробов.
Поэтому толщину паренхимы тщательно отслеживают при наличии у пациента жалоб на болезни почек.
Достаточно часто пациенты получают заключение УЗИ с пометкой «повышенная эхогенность паренхимы». Несведущему в медицине человеку достаточно сложно понять, что это значит и что такое паренхима почек.
Здесь нужно учитывать, что УЗИ основывается на отражении тканями звуковых волн, и в зависимости от их плотности эхогенность будет разной. При повышенной плотности полученный результат будет выглядеть светлее. Но если ткани недостаточно плотные, изображение получится темнее. Такое явление и называют эхогенностью.
Выясняя, что такое паренхима почек, следует иметь в виду, что данная ткань однородная, и эхогенность ее низкая. Но при появлении признаков ее неоднородности, врачи отмечают повышенную эхогенность. Она, в свою очередь, характерна для ряда недугов, среди которых пиелонефрит, амилоидоз, нефропатия и некоторые другие.
Порой встречаются ситуации, когда повышенная эхогенность почек означает, что в органе начало развиваться новообразование.
Диффузные изменения
Очень часто возникает потребность разобраться в том, что такое диффузные изменения паренхимы обеих почек ввиду распространенности данного диагноза. Диффузными называют изменения в тканях у людей.
И подобный термин в данном случае означает, что необходимо провести полное обследование пациента, чтобы выяснить причину отклонения в его физиологии. Как правило, диффузные изменения характерны для почек, изменившихся в размерах.
Выясняя, что такое утолщение паренхимы почки, следует учитывать, что это связано с диффузией. Как правило, диффузия хронического характера приводит к подобному явлению.
[attention type=red]В случаях, когда диффузия явно выражается, это говорит о том, что у пациента имеется врожденная аномалия, возрастные изменения, перенесенные инфекционные заболевания, хронические болезни данного органа.
[/attention]Таким образом, все изменения, которые не характерны для нормы, в паренхиме называют диффузными.
Ткань может стать утолщенной, истонченной, для нее бывает характерна высокая эхогенность, могут появиться новообразования доброкачественного и злокачественного характера.
Нередко у пациентов возникает вопрос: киста паренхимы почки – что это такое. Это одно из наиболее часто встречающихся диффузных изменений в данном органе.
Киста паренхимы
Образование кисты может начаться в любой из почек, она бывает врожденная и приобретенная. Ответит на вопрос: киста паренхимы правой почки – что это такое, обычно волнует лиц старше 50 лет. Именно пациентов в возрасте приобретенная киста поражает чаще. Но нередко встречаются и врожденные кисты.
Нужно учитывать, что данная болезнь является достаточно серьезной. Киста – полость, которая наполнена жидкостями. Знать ответ на вопрос: киста паренхимы левой почки – что это такое, важно, так как порой это образование сдавливает ткани. Заболевание может привести к проблемам с мочеобразованием.
Но если киста никак не влияет на функционирование внутренних органов, терапию не проводят. Однако поводом для оперативного вмешательства может оказаться множественность кист. И неважно, где именно они расположены, в правой, левой почке или обеих.
Истончение паренхимы
Еще одной причиной, по которой человека может интересовать, что такое паренхима почек, является наличие записи об истончении данной ткани в его медицинской карте.
Как правило, подобное явление связывается с возрастными изменениями. Но встретиться оно может и у молодых людей. причина здесь кроется в том, что человек не лечил либо лечил неправильно какое-либо заболевание.
Истонченные ткани не справляются с нагрузками в полной мере. И если пациент не обеспечивает своевременную терапию, болезнь перетекает в хроническую форму. Тогда лечиться приходится уже от более серьезных заболеваний.
Кальцинаты
Нередко вопросом, что такое кальцинаты паренхимы почек, задаются пациенты нефрологов. Кальцинат является солевым отложением в данных тканях. Обычно у такой патологии диффузный характер. Ей сопутствуют склеротические процессы. Если на протяжении долгого времени не лечить данное явление, развивается хроническая почечная недостаточность.
Как только обнаруживаются кальцинаты, врачи предпринимают действия по устранению причин, спровоцировавших их развитие.
Примечательно, что спровоцировать появление кальцинатов может диета, в которой слишком много продуктов содержит соль. Помимо этого, кальцинат может указывать на то, что костные ткани поражены опухолями, метастазами.
Также развиваться отложения могут из-за того, что выведение солей из организма нарушено. Это может случиться, когда в организме имеется слишком много витамина Д.
Атеросклероз, облучение радиацией, интоксикация ртутью, прием ряда препаратов также провоцируют появление отложений.
Киста и кальцинат
Под воздействием множества внешних факторов может начаться активный приток кальция к почкам. Последние не справятся с такой нагрузкой, и в итоге кальций начнет накапливаться в данных органах. После начнется диффузия, дистрофия, клетки отомрут. В свою очередь эти процессы приводят к тому, что соединительная ткань в почке разрастается. Начинается процесс формирования кист.
На этом фоне могут начаться обострения мочекаменной болезни, пиелонефрита и ряда других недугов. Такая клиническая картина характерна для многих пациентов нефролога.
[attention type=green]На развивающееся поражение почек указывает ряд первых симптомов, обращая внимание на которые, к врачу человек обратится значительно раньше. Это способно продлить его жизнь порой в несколько раз.
[/attention]Первые симптомы, указывающие на патологию паренхимы: общая слабость, повышенная утомляемость. Пациент не склонен концентрироваться на чем-либо надолго. Может проявиться болевой синдром в мышцах, жажда, сухость во рту. Также заболеваниям сопутствуют: аритмия, боль в сердечной мышце, в пояснице. Если патология уже необратима, человека могут мучить отеки, повышение артериального давления.
Роль диеты
Примечательно, что в значительной мере уменьшить риск столкнуться с патологиями почек может соблюдение диеты. Важно употреблять меньше твердого сыра, пшеничных отрубей, халвы, плавленого сыра, маковых семян, подсолнечных.
Не рекомендовано употребление в пищу чеснока, фасоли, творога, сметаны, овсянки, гороха. Во многом сроки выздоровления пациента будут определяться тем, на какой стадии находится болезнь, какие методы лечения избраны врачом.
Существует достаточно высокая вероятность того, что у человека разовьется почечная недостаточность при игнорировании прописанной терапии и несоблюдении специальной диеты.
Очаговые изменения паренхимы
Важно учитывать, что кроме диффузных изменений паренхимы могут выделять и очаговые. К данной категории относят новообразования и кисты почек. Среди доброкачественных опухолей нередко выделяют аденому, онкоцитому. Как правило, они обладают крупными размерами – около 10-15 см, а порой и больше.
Примечательно, что болезни данного типа развиваются медленно, ничем не выдавая своего присутствия в организме. Первым симптом, на который обязательно нужно обратить внимание, является нарушение мочеиспускания. Ведь опухоли сдавливают мочевыводящие пути достаточно часто, затрудняя процесс.
Новообразования злокачественного типа приводят к патологическим изменениям в структуре паренхимы. В данной категории выделяют рак почек. Согласно официальным статистическим данным, опухоли почек злокачественного типа встречаются гораздо чаще, нежели доброкачественного. В 85 % всех случаев выявления опухоли паренхимы они являются злокачественными.
Опухоли в данных тканях достаточно коварны из-за отсутствия симптомов. Обычно обнаруживаются они на уже достаточно поздней стадии. И в таком случае единственный способ избавиться от них – проведение хирургической операции.
Если же речь идет о кисте паренхимы, чаще всего это одиночное либо множественное образование достигает размеров 5 см. Внутри киста наполнена жидкостью. Она точно так же, как и опухоли другого рода, способна сдавливать мочевыводящие пути. Примечательно, что мелкую кисту порой лечат без оперативного вмешательства. Больному предоставляют медикаментозную терапию.
Первые действия
Во всех случаях, когда у человека имеются жалобы на почки, при малейших подозрениях на наличие их заболеваний, нужно обращаться к врачу. Самодиагностика здесь недопустима.
Нередко именно на этом этапе человек упускает бесценное время, и болезнь начинает прогрессировать, переходя в более тяжелые стадии. Знать, что такое паренхима почек, не будет лишним ни для кого.
Но полагаться исключительно на свои знания в данной области в ходе лечения недопустимо, если человек планирует прожить долгую и здоровую жизнь. На ранних стадиях заболеваний лечить их проще.
Поэтому, даже разобравшись в том, что такое паренхима почек, чрезвычайно важно обращаться ко врачу за лечением, не пытаясь подобрать его самостоятельно.
Источник: https://FB.ru/article/447352/chto-takoe-parenhima-pochek-norma-vozmojnyie-izmeneniya-strukturyi-parenhimyi-i-ih-posledstviya
Часто задаваемые вопросы — Отделение позитронной эмиссионной томографии (ПЭТ)
Исследование «всего тела» заключается в сканировании пациента от уха до верхней трети бедра. Т.е. в область исследования будут включены голова (частично, от козелка уха, без захвата головного мозга), шея, органы грудной полости, брюшной полости, малого таза и костная система (без верхних и нижних конечностей).
Сканирование нижних конечностей проводится за дополнительную плату.
Вопрос №2. Что такое радиофармпрепарат?
Радиофармпрепарат (РФП) – это соединение, состоящее из специального вещества и радионуклида (изотопа, радионуклидной метки). Специальное вещество отвечает за то, в каком органе накопится РФП, а радионуклидная метка позволяет врачу-диагносту увидеть это накопление на изображении.
В настоящее время для производства РФП используется очень широкий спектр как специальных веществ, так и радионуклидных меток. Во всем мире самым часто используемым у онкологических больных соединением специального вещества и радионуклидной метки является 18F-фтордезоксиглюкоза (18F-ФДГ). В данном соединении 18F выполняет функцию радионуклидной метки, ФДГ – специального вещества.
Вопрос №3. Что такое физиологическое накопление РФП?
Физиологическое накопление (гиперфиксация) РФП – это повышенное накопление РФП, определяющееся в различных органах и системах в норме.
Физиологическое накопление наблюдается при исследованиях со всеми РФП: 18F-ФДГ, 11С-холином, 11С-метионином, 68Ga-ПСМА и т.д. В зависимости от типа РФП меняется лишь местоположение физиологической гиперфиксации.
Например, при ПЭТ и ПЭТ/КТ с самой часто используемой 18F-ФДГ физиологическое накопление РФП определяется в коре головного мозга, ротоглотке, носоглотке, мышцах гортаноглотки, миокарде левого желудочка, чашечно-лоханочных системах почек, фрагментарно по ходу петель толстой кишки, мочевом пузыре.
| Физиологическое накопление 18F-ФДГ в коре головного мозга. |
| Физиологическое накопление 18F-ФДГ в ротоглотке. |
| Физиологическое накопление 18F-ФДГ в мышцах гортаноглотки. |
| Физиологическое накопление 18F-ФДГ в миокарде левого желудочка. |
| Физиологическое накопление 18F-ФДГ в чашечно-лоханочных системах почек. |
| Физиологическое накопление 18F-ФДГ по ходу петель толстой кишки. |
| Физиологическое накопление 18F-ФДГ в мочевом пузыре. |
Вопрос №4. Что такое патологическое накопление РФП?
Патологическое накопление РФП – это повышенное накопление РФП в органах и тканях, регистрирующееся при заболеваниях, чаще всего в злокачественных опухолях.
| Данные ПЭТ/КТ с 68Ga-DOTA-TATE у пациента с нейроэндокринной опухолью тощей кишки. В проекции злокачественной опухоли, расположенной в тощей кишке, определяется очаг патологической гиперфиксации РФП. |
| Данные ПЭТ/КТ с 11С-холином у пациента с раком предстательной железы. Состояние после простатэктомии. В костях скелета визуализируются множественные очаги патологического накопления РФП (метастазы). |
| Данные ПЭТ/КТ с 68Ga-ПСМА у пациента с местным рецидивом рака предстательной железы. Состояние после лучевой терапии. В левых отделах предстательной железы определяется очаг патологического накопления РФП. |
Вопрос №5. Что такое метаболически активное и метаболически неактивное образование?
Метаболически неактивное образование – это образование, которое не накопило РФП. Чаще всего отсутствие повышенного накопления РФП в опухоли свидетельствует о ее доброкачественной природе.
| Данные ПЭТ/КТ с 18F-ФДГ у пациента с метаболически неактивным образованием правого легкого (доброкачественная опухоль — гамартома). |
Метаболически активное образование – это образование, в котором накопился РФП в повышенном количестве. Повышенное накопление РФП в опухоли чаще всего свидетельствует о ее злокачественном характере.
| Данные ПЭТ/КТ с 11С-метионином у больного с метаболически активным образованием корня левого легкого (типичный карциноид). |
Вопрос №6. Что такое SUV?
SUV (Standardized Uptake Value, стандартизированный уровень захвата) – это величина, отражающая интенсивность накопления РФП в зоне интереса, например, в опухоли.
Показатель SUV рассчитывается программным комплексом автоматически и измеряется в различных единицах. В нашем Центре, как и в большинстве отечественных и зарубежных медицинских учреждений, где проводится позитронная эмиссионная томография, в качестве единиц измерения показателя SUV принято использовать г/мл (g/ml).
| Данные ПЭТ/КТ с 18F-ФДГ. Оконтуривание метаболически активной злокачественной опухоли левого легкого для измерения показателя SUV. В данном случае величина SUV в опухоли определяется на уровне 13,52 g/ml. |
Вопрос №7. Для чего используется величина SUV?
Величина SUV в основном используется для оценки ответа злокачественной опухоли на проведенное лечение. Важно подчеркнуть, что в ряде клинических ситуаций показатель SUV в опухоли является единственным критерием, позволяющим оперативно получить информацию о чувствительности образования к только что начатой терапии.
Если опухоль чувствительна к лечению, то уровень SUV в ней при повторном ПЭТ-исследовании будет снижаться, если нечувствительна или малочувствительна (резистентна, устойчива) – значение SUV останется без изменений или увеличится. Следует помнить, что своевременная диагностика устойчивости опухоли к лечению позволит скорректировать план лечения, а в некоторых случаях и радикально его изменить.
Как уже было сказано выше, для оценки эффективности терапии врач-радиолог оценивает динамику показателя SUV до и после лечения.
Существует четыре варианта метаболического ответа опухоли на проведенное лечение:
- Частичный метаболический ответ – устанавливается при уменьшении значения SUV в опухоли на 25% и более;
- Полный метаболический ответ – заключается в отсутствии повышенного накопления РФП в опухоли;
- Метаболическое прогрессирование – устанавливается при увеличении SUV на 25% и более и/или при появлении новых очагов патологической гиперфиксации РФП;
- Метаболическая стабилизация – регистрируется при отсутствии достоверных (менее 25%) изменений показателя SUV в опухоли.
| а | б | в |
Результаты ПЭТ с 18F-ФДГ у пациента с диффузной В-клеточной крупноклеточной лимфомой до лечения (а), после 2 курса ПХТ (б) и через 13 месяцев после окончания терапии (в).
а – до лечения в средостении визуализируется массивное метаболически активное образование с уровнем SUV=12,6; б – после 4 курса ПХТ отмечается значительное уменьшение метаболического объема опухоли и снижение показателя SUV до 3,4 (достигнут частичный метаболический ответ, т.е. опухоль чувствительна к выбранной ПХТ);
в – через 13 месяцев после окончания ПХТ очагов патологической гиперфиксации РФП в проекции органов средостения не обнаружено (достигнут полный метаболический ответ).
Источник: https://rrcrst.ru/otdelenie-radioizotopnoj-pozitronno-emissionnoj-tomografii/chasto-zadavaemyie-voprosyi.html
Паренхима почки — что это такое и какие болезни ее поражают?

Почки представляют собой парный орган, входящий в систему мочевыделения. Они регулируют процесс гемостаза, благодаря функции мочеобразования.
Поверхность почек покрыта паренхимой. Паренхима почек выполняет важнейшие функции в организме: контроль уровня электролитов, очищение крови. Таким образом, почки являются паренхиматозными органами. Что это такое и каким заболеваниям она подвержена, узнаем далее.
Что это такое?
Паренхима почек — это ткань, из которой состоят почки. Она состоит из двух слоев: мозгового и коркового.
Под микроскопом корковый слой виден как множество мелких шариков, оплетенных сосудами. В них образуется мочевая жидкость. В мозговом слое содержится миллионы путей, по которым мочевая жидкость поступает в почечную лоханку.
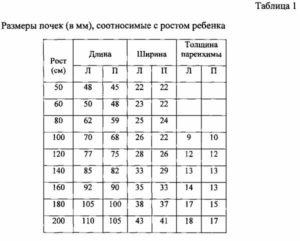
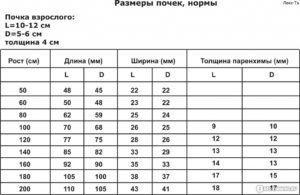
Нормальные размеры почки взрослого:
- длина — до 120 мм;
- ширина — до 60 мм.
Толщина паренхимы изменяется в течение жизни. Показатели в норме следующие:
- Дети до 16 лет — 13-16 мм.
- Взрослые 17-60 лет — 16-21 мм.
- После 60 лет — 11 мм.
Корковый слой паренхимы имеет толщину от 8 до 10 мм. Структура паренхимы не является однородной, отличается индивидуальными особенностями.
Иногда встречается такое строение органа, как частичное удвоение почки. При этом на УЗИ визуализируется паренхиматозная перетяжка (перемычка), которая делит орган на две части. Это является вариантом нормы и не доставляет беспокойства человеку.
Какой размер ЧЛС почек в норме должен быть у взрослых и детей читайте в нашей статье.
Функции паренхимы
Паренхима очень уязвима, она первой реагирует на любые патологические процессы в организме. В результате паренхима уменьшается или увеличивается.
Если изменения не связаны с возрастом, следует провести полное обследование, чтобы выявить первопричину.
Основной функцией паренхимы является экскреция урины, которая проходит в два этапа:
- формирование первичной мочи;
- формирование вторичной мочи.
Клубочковая система почек вбирает жидкость, поступившую в организм. Таким образом образуется первичная урина. Затем начинается процесс обратного всасывания, во время которого в организм возвращаются питательные вещества и часть воды.
Паренхима обеспечивает выведение шлаков и токсинов, поддерживает нормальный объем жидкости в организме.
Чем грозит изменение паренхимы?
По толщине паренхимы врач может судить о состоянии почек. Изменения паренхимы свидетельствуют о воспалительном процессе в почках, развившемся вследствие несвоевременного лечения почечной болезни.
Истончение
Об истончении паренхимы можно говорить, если ее толщина менее 1 см.
Это свидетельствует о серьезных почечных патологиях, имеющих длительное хроническое течение. Если болезнь протекает медленно, то паренхима истончается постепенно. Во время обострения истончение происходит стремительно и орган может потерять свои функции, что представляет прямую угрозу жизни.
Основные причины истончения:
- инфекции почек;
- вирусные заболевания (грипп);
- воспаления почек;
- некорректная терапия почечных болезней.
Утолщение
Увеличение размеров паренхимы также является симптомом серьезных поражений почек. Среди таких заболеваний:
При любом патологическом изменении паренхимы нарушается основная функция почек. Они больше не в состоянии выводить из организма вредные вещества. У больного появляются признаки интоксикации:
- повышение температуры;
- боли при мочеиспускании;
- отечность ног и рук;
- помутнение мочи, изменение ее цвета.
Если поражена одна почка, то вторая компенсирует нарушения, принимая на себя все функции. Наибольшую опасность представляет поражение обеих почек. Если болезнь запустить, то почки не смогут никогда нормально работать. Единственным шансом продлить жизнь станет регулярные гемодиализ или пересадка почки.
Опухоли
Утолщение паренхимы опасно тем, что повышается риск образование наростов в почках. По статистике, большинство наростов имеют злокачественную природу. Основными симптомами рака почек являются:
- резкая потеря веса;
- варикозное расширение вен;
- повышение АД;
- резкие скачки температуры.
При выявлении рака на ранней стадии проводят операцию по удалению опухоли или всей почки. Таким образом повышается вероятность выживания пациента.
Еще одна частая причина утолщения паренхимы — кистозные наросты. Они образуются из-за задержки жидкости в нефронах. Обычно такие кисты имеют размер до 10 см. После удаления кисты паренхима почек приобретает нормальную толщину.
Эхогенность
Также тревожным симптомом является повышение эхогенности почки. Такое состояние определяется с помощь УЗИ. Повышение эхогенности свидетельствует о таких заболеваниях, как:
Диффузные изменения органов
Диффузные изменения почек — это не самостоятельное заболевание, а совокупность признаков, свидетельствующих о патологических процессах.
На УЗИ врач выявляет диффузные поражения (см. фото ниже), которые могут быть слабыми или выраженными. В заключительном документе изменения паренхимы описываются следующим образом:
- Эхотень, калькулез. Это означает присутствие песка или камней в почках.
- Образования объемного характера — это кисты, опухоли, воспаления.
- Эхо-положительные образования неоднородной текстуры — раковая опухоль.
- Эхо-отрицательные очаги — некротическое поражение.
- Анэхогенное образование — киста.
- Гиперэхогенная зона — липома, аденома.
- Неровность контура почек, асимметрия размеров — пиелонефрит в запущенной стадии.
Диффузные изменения могут проявить себя следующими симптомами:
- Появление крови в моче.
- Болезненность при мочеиспускании.
- Боли в пояснице.
- Озноб.
- Отеки.
При появлении вышеперечисленных симптомов следует обратиться к врачу для проведения дифференциальной диагностики.
Как восстановить почечную паренхиму?
Терапия зависит от причины патологии.
Воспалительные заболевания лечат с помощью антибактериальных препаратов. Также больному назначается специальная диета, постельный режим. В случаях опухолей, мочекаменной болезни применяют хирургическое лечение.
Туберкулез почек лечат специальными противотуберкулезными средствами: Изониазид, Стрептомицин. Длительность терапии составляет больше года. Одновременно проводят удаление пораженной ткани органа.
Нельзя заниматься самолечением, чтобы не перевести болезнь в запущенную стадию, когда в почке произойдут необратимые изменения.
При подозрении на изменения паренхимы почек следует провести полное обследование для того, чтобы определиться с выбором терапии. Большинство подобных состояний являются обратимыми.
Как выглядят диффузные изменения паренхимы почки на УЗИ, смотрите в видео:
Источник: https://opochke.com/nefrologiya/anatomiya/parenhima-chto-eto-takoe.html
Паренхима почек и изменения ее структуры: причины и диагностика — Печеночка не болей!
04.09.2018
Почки являются важнейшими органами в человеческом организме и обладают мочевыделительными свойствами.
Часть почек в виде паренхимы влияет на выработку мочи и выведение ее из организма. В случае нарушения работы этого отдела необходимо предпринять все возможные меры для его скорейшего восстановления.
В особенности это важно, если в паренхиме произошли диффузные изменения.
Причины
По мере увеличения почек в размерах могут произойти и диффузные изменения.
С паренхимой в это время происходят такие нарушения:
- Орган истончается или становится толще.
- Появление мест со степенью эхогенности.
- Наличие жидкостных образований.
- Нарушается кровоток в артериях.
- Меняется форма почек.
Диффузные изменения указывают на присутствие различных почечных патологий.
К ним относятся:
- Воспалительные изменения в канальцах и узелках органа, а также и в соседних тканях.
- Нарушения в эндокринной системе, которые проявляются диабетической болезнью или гипертиреозом.
- Уролитиаз в прогрессирующей форме, что характеризуется образованием в почечной полости кальцификатов.
Стоит перечислить заболевания, на фоне которых обычно развиваются диффузные изменения:
- Сахарный диабет, диабетическая нефропатия.
- Гипертиреоз.
- Наличие кальцинатов.
- Жировые накопления и скопление холестерина, что мешает нормальному оттоку урины по синусам.
- Начало мочекаменного заболевания.
- Болезни сосудов, что способствует развитию эхогенности паренхимы.
- Врожденные сосудистые нарушения, в том числе и отделов почек, что приводит к гиперплизии паренхимы в одной из почек.
- Гиперэхогенность может развиться и на фоне воспаления жировой ткани.
- Новообразования различного течения.
Причину изменений в почках диффузного плана обязательно стоит выявить, так как порой не всегда безобидные заболевания скрываются за такими симптомами.
Наиболее опасными причинами диффузии в паренхиме могут стать:
- Ранний абсцесс.
- Тромбоз.
- Венозные патологии.
- Раковые опухоли.
- Камнеобразование и т.д.
Это заболевание может быть обнаружено и при беременности — в этом случае женщине нужно пройти весь комплекс диагностических мероприятий и по их результатам доктор назначит лечение.
Виды
Изменения могут различаться, они делятся на такие виды:
- Орган увеличивается на фоне воспаления почек, за счет этого паренхима уплотняется.
- Хронические недуги приводят к тому, что паренхима становится меньше по своим размерам.
- Утолщение паренхимы.
- У престарелых людей и пациентов до 50 лет с признаками повреждения паренхима может истончаться.
Если болезнь находится на острой стадии, то признаки диффузного изменения в паренхиме будут перекрыты проявлениями основной патологии.
А именно:
- Почки увеличиваются при любом воспалении в них, но в особенности это проявляется при гломерулонефрите и остром пиелонефрите. Первые 7-10 дней симптомы практически отсутствуют. После чего развиваются трудности с дыханием, тошнота, боль в голове, боль в области сердца. Выявляет заболевание УЗИ-диагностика либо проведенная биопсия.
- Хронические заболевания способствуют сокращению размеров паренхимы. Она может стать ассиметричной и истонченной. Даже если внешне человек чувствует себя здоровым, но подобные изменения в органе указывают на присутствие патологии.
- Кисты, сопровождающиеся отеками, зачастую приводят к асимметрии и утолщению почечных паренхим. Ухудшается проницаемость капилляров, что приводит к повышению давления.
- Оболочка паренхимы может стать тоньше из-за возрастных изменений, а также на фоне перенесенных патологий. У человека развиваются симптомы недостаточности почек.
Диагностика
Диффузия выявляется путем проведения следующих диагностических мероприятий:
- Ультразвуковое исследование почек.
- КТ или МРТ.
- Общий анализ мочи.
- Сдача крови на анализ, общий и биохимический.
- Бак-посев мочи и крови.
- Если была обнаружена опухоль, то берется материал на биопсию.
На видео показано, как выглядят на УЗИ диффузные изменения паренхимы почек:
Лечение
Паренхиматозная ткань даже после значительного повреждения способна полностью восстанавливаться. Поэтому очень важно начать терапию на начальных стадиях болезни. Только тогда можно будет полностью избавиться от патологии.
Так как диффузия паренхимы является одним из симптомов других болезней, то и специфического лечения не существует.
При инфекционном поражении первоначально нужно определить возбудителя. Основу такого лечения составляет прием антибиотиков, диетическое питание и полноценный отдых.
Проблемы с оттоком урины устраняются медикаментами и правильно подобранным питанием. Наиболее частым заболеванием с подобным действием является пиелонефрит.
Если развивается нефрит, то к антибиотикотерапии прибавляется прием средств от воспаления и уросептиков:
- Крупные отеки устраняются диуретиками.
- Нередко нефрит сопровождается артериальной гипертензией, в этом случае понадобятся препараты с гипотензивным действием и сердечные средства.
- Способствует оттоку мочи фитотерапия, что благоприятным образом сказывается на состоянии почек. Застойные явления могут плохо кончиться для человека.
Мочекаменная болезнь лечится приемом средств для разбивания камней, противовоспалительными и обезболивающими препаратами, спазмолитиками и диуретиками.
Если паренхима не восстанавливается, то проводится хирургическое лечение. Операция может быть показана и при наличии кист.
Внимание! Ни в коем случае нельзя заниматься самолечением или игнорировать симптомы болезни, в запущенном случае может случиться почечная недостаточность, что может привести к летальному исходу.
Какая бы причина не вызвала диффузные нарушения, стоит придерживаться диетического питания. Под запретом все продукты, которые вызывают раздражение слизистого слоя органа.
Паренхима почек играет важную роль в строении органов. От ее состояния зависит здоровье человека.
И если в одной или обеих почках произошли диффузные изменения, то устранять их нужно обязательно, даже если симптомы болезни отсутствуют.
В противном случае возможны различные осложнения.
[attention type=yellow]Лечением занимаются врачи-урологи или нефрологи, которые прежде всего посылают пациента на обследование. Только после точной постановки диагноза можно приступать к терапии болезни.
[/attention]Диффузные изменения паренхимы почек — причины, диагностика и лечение Ссылка на основную публикацию
Источник:
Диффузные изменения паренхимы правой почки. Паренхима почки: строение, структура, заболевания
На сегодняшний день заболевания почек являются очень актуальной проблемой. Согласно данным статистических наблюдений, то количество людей с проблемами мочевыделительной системы значительно возрастает по сравнению с общей заболеваемостью.
Существуют аномалии, когда почек бывает более двух, такой порок называют полным или неполным удвоением почек.
Контуры и размер органа
У взрослого человека нормальный размер органа следующий:
- толщина — 4−5 см;
- ширина — 5−6 см;
- длина — 10−12 см.
Информация о толщине и структуры почечной паренхимы
Это важно! Данный параметр характеризирует часть органа, отвечающую за мочеобразование (функциональная часть). В норме толщина паренхимы варьируется в пределах 18−25 мм. Повышение данных параметров может указывать на воспаление или отек органа, уменьшение говорит о дистрофических изменениях.
Это важно!
Данный параметр необходим для оценки состояния органов, с помощью которого можно изучить структуру почечной паренхимы.
Для того чтобы иметь представление о том, присутствуют или отсутствуют изменения в паренхиме, необходимо определить, что такое эхогенность, понятие нормальной эхогенности, получить представление о пониженной и повышенной эхогенности почек.
Это важно!
Под эхогенностью необходимо понимать такой термин УЗИ диагностики, который используется квалифицированными специалистами для описания структуры паренхимы любых органов, в данном случае почек.
Можно сказать, что эхогенностью называется свойство ткани, которое характеризует распространение звуковых волн в них. Ультразвук может отражаться от разных тканей по-разному. Интенсивность отражения звуковых волн напрямую зависит от плотности тканей, изображение при этом выглядит светлее, а у тканей с низкой плотностью изображение будет несколько темнее.
Здоровая ткань органов имеет собственную эхогенность, которая считается нормальной. Она является однородной. Если изображение от ультразвукового сигнала несколько светлее, по сравнению с нормой-эхогенность паренхимы почек повышена.
Такие явления наблюдаются при уплотнении ткани, например, при склеротических процессах в почках и гломерулонефрите. Гиперэхогенность можно разделить на однородную и неоднородную. (чередование участков гиперэхогенной нормальной ткани).
Информация о причинах повышенной эхогенности почек:
- Наличие диабетической нефропатии;
- хронический пиелонефрит.
- поражение органов при артериальной гипертензии;
- наличие гломерулонефрита;
- амилоидоз;
- присутствие отдельных гиперэхогенных участков могут свидетельствовать о наличии доброкачественных или злокачественных новообразований;
- наличие прочих склеротических процессов.
В случаях, если у плода повышена эхогенность почек, это свидетельствует о врожденных патологиях почек.
Теперь, обнаружив в своем заключении, ранее незнакомый для вас термин эхогенность, вы не будете теряться в догадках. А все потому, что прочитав данную статью вы закрыли для себя ранее неизвестную страницу медицины.
Паренхима почки – специфическая ткань органа, окружающая его. Это своеобразный клеточный «щит» и «фильтр», благодаря работе которого орган способен восстанавливаться после многочисленных болезней и патологий.
Паренхима представляет собой специфическую соединительную ткань, окружающую почку. Она выполняет основную функцию этого органа – поддержание баланса жидкости в человеческом организме. Именно благодаря этой группе клеток, орган, способен к регенерации. И тем не менее, паренхима почки подвержена частым заболеваниям, что приводит к патологическим преобразованиям в органе.
Строение, размеры и функции паренхимы почки
Наружный слой представляет собой мелкие капсулы, окруженные кровеносными сосудами. Именно здесь происходит процесс образования и «фильтрации» мочи. После очистки она проникает во внутренний слой паренхимы почки — мозговой.
Здесь, первичная жидкость преобразуется во вторичную. Начинается процесс обратного всасывания.
Полезные вещества и часть жидкости возвращаются в организм, а продукты метаболизма, такие, как азотистые соединения и мочевина выделяются в окружающую среду.
Источник: https://ahcrb.ru/bolezni-pochek/parenhima-pochek-i-izmeneniya-ee-struktury-prichiny-i-diagnostika.html
Неинвазивная оценка объема функционирующей паренхимы печени у пациентов с циррозом печени и портальной гипертензией как фактор прогноза исходов операции портосистемного шунтирования
Е. Н. Рябова1,2, П. И. Рыхтик1*, Л. В. Шкалова1, С. А. Васенин1, В. Е. Загайнов1,2
1 ФБУЗ «Приволжский окружной медицинский центр» Федерального медико-биологического агентства Российской Федерации, г. Нижний Новгород
2 ГБОУ ВПО «Нижегородская государственная медицинская академия» Минздравсоцразвития России, кафедра хирургии ФОИС
Реферат
В статье представлен разработанный авторами метод оценки объема функционирующей паренхимы печени у пациентов с циррозом печени и портальной гипертензией с помощью индекса объема функционирующей паренхимы печени (ИОФПП). Индекс позволяет на основании зависимости объема печени, определяемого при УЗИ органов брюшной полости, и величины общего белка сыворотки крови судить о количестве функциональной активной паренхимы печени.
Показано, что при ИОФПП менее 30 см3/г х л прогноз для проведения операции портосистемного шунтирования является благоприятным. ИОФПП более 30 см3/г х л является противопоказанием для операции.
Ключевые слова: цирроз печени, портальная гипертензия, портосистемное шунтирование, индекс объема функционирующей паренхимы печени.
* Рыхтик Павел Иванович, кандидат медицинских наук, заведующий отделом лучевой диагностики ФБУЗ «ПОМЦ» ФМБА России.
Адрес: 603140, г. Нижний Новгород, пр. Ленина, д. 12 а, кв. 69.
Тел.: +7 (910) 791-26-16.
Актуальность
В последние годы отмечен значительный рост пациентов с хроническими диффузными заболеваниями печени, в том числе с циррозом печени (ЦП) и портальной гипертензией (ПГ).
ЦП — непрерывно прогрессирующее заболевание, характеризующееся дистрофией и некрозом печеночной паренхимы и сопровождающееся разрастанием соединительной ткани и глубоким нарушением структуры и функции печени.
Одним из тяжелых осложнений ЦП является развитие и прогрессирование печеночной недостаточности, проявляющейся развитием желтухи, асцита, энцефалопатии, изменением биохимических показателей крови, в том числе снижением уровня общего белка сыворотки крови.
[attention type=red]Заболеваемость ЦП в настоящее время в России составляет около 20-40 человек на 100 тысяч населения и непрерывно растет. В 2004 г. смертность от цирроза печени у российских мужчин увеличилась в 2,3 раза по сравнению с 1991 г. [1].
[/attention]Другим осложнением ЦП и ПГ являются фатальные кровотечения из варикозно-расширенных вен пищевода и желудка (ВРВПЖ). С целью профилактики кровотечений из ВРВПЖ выполняются операции портосистемного шунтирования (ПСШ) [2].
Несмотря на улучшение хирургической техники и анестезиологического сопровождения, летальность после оперативного лечения ЦП и ПГ остается высокой.
Одним из путей снижения послеоперационной летальности является разработанная нами оценка объема функционирующей паренхимы печени у пациентов с ЦП и ПГ для определения тяжести поражения печени и показаний к хирургическому лечению — операции ПСШ [3,4].
Материалы и методы
За период с 1994 по 2011 г. нами обследовано свыше 900 человек с ПГ различной этиологии. Оперировано 127 человек, из них 62 мужчины (в возрасте от 15 до 65 лет) и 65 женщин (в возрасте от 28 до 70 лет), в том числе 100 человек с ЦП различной этиологии, 7 пациентов — с фиброзом печени и 20 — с подпеченочной обструкцией воротной вены.
Класс А ЦП по Чайлд-Пью был диагностирован у 13 больных (у всех из них имелись ВРВПЖ 2-3-й ст.).
Класс В — у 83 пациентов.
| Рис. 1. Интраоперационное фото спленоренального анастомоза «бок в бок» |
Класс С ЦП являлся противопоказанием к хирургическому лечению, эти пациенты получали поддерживающее консервативное лечение, направленное на улучшение функции печени, и были поставлены в лист ожидания на трансплантацию печени.
У 89 больных было выполнено ПСШ в виде дистальных спленоренальных анастомозов по типу «конец в бок» либо «бок в бок» (рис. 1), в единичных случаях — у 10 пациентов — сочетая их со спленэктомией или резекцией селезенки. Все случаи спленэктомии были связаны с гигантскими размерами этого органа, мешающими технически выполнить операцию ПСШ.
У 21 пациента при технической невозможности выделения или тромбозе селезеночной вены выполнено мезентерикоренальное шунтирование, у 3 — мезентерикокавальное шунтирование по типу «бок в бок», у 4 — «конец в бок».
Реже прибегали к умбиликокавальному шунтированию по типу «конец в бок» (1), спленокавальному (1), эпиплоикоренальному (1), гастрикокавальному (1).
В 3 случаях применили протезную вставку (GORE-TEX) при спленоренальном шунтировании (рис. 2).
| Рис. 2. Интраоперационное фото формирования спленоренального анастомоза с протезной вставкой |
Троим пациентам, принадлежащим к классу С ЦП по Чайлд-Пью, с неоднократными эпизодами кровотечений из ВРВПЖ в анамнезе было выполнено трансъюгулярное интрапеченочное портосистемное шунтирование (TIPS).
С целью определения показаний и противопоказаний у пациентов с ЦП и ПГ к операции ПСШ исследовались биохимические показатели крови (билирубин, аспартатаминотрансфераза, аланинаминотрансфераза, щелочная фосфатаза, гамма-глютамилтранспептидаза, мочевина, креатинин, общий белок сыворотки крови), проводилось УЗИ и УЗДГ брюшной полости (где оценивали диаметр и скорость кровотока сосудов портальной системы), ФГДС (визуализировали и определяли степень варикозного расширения вен пищевода и желудка).
«Золотым стандартом» определения стадии и активности ЦП является чрескожная пункционная биопсия печени.
Однако у пациентов с ЦП и ПГ отмечаются связанные с основным заболеванием изменения свертывающей системы крови, обуславливающие высокий риск возникновения ятрогенных кровотечений при выполнении пункционной биопсии печени и присоединение инфекционных осложнений.
[attention type=green]Поэтому при скрининговом обследовании больных с ЦП и ПГ биопсия печени не может быть рекомендована для рутинного применения. Она проводится в специализированном стационаре с участием опытного хирурга и врача ультразвуковой диагностики.
[/attention]Наиболее распространенным неинвазивным методом диагностики ЦП и ПГ является УЗИ органов брюшной полости, при котором вывод о наличии заболевания делается при наличии диффузных изменений в паренхиме печени, увеличении ее размеров.
Абсолютные размеры печени в норме, определяемые при УЗИ, находятся в следующих пределах: наибольший поперечный размер 20-25 см, переднезадний размер на уровне верхнего полюса правой почки 10-13 см, толщина левой доли 5-6 см.
Вертикальные размеры правой доли печени в норме равны 9-12 см, левой — 8-10 см [4].
Однако при УЗИ органов брюшной полости можно судить лишь о наличии диффузных изменений ткани печени, а не о количестве функционально активной паренхимы.
Поэтому крайне важна разработка неинвазивных критериев для определения степени воспалительно-некротического и фиброзирующего процесса в печени, оценки ее компенсаторных возможностей, показаний и противопоказаний к операции ПСШ, обеспечения возможности послеоперационного мониторинга пациентов.
С этой целью нами был разработан метод оценки объема функционирующей паренхимы печени с помощью индекса — индекса объема функционирующей паренхимы печени (ИОФПП) (патент на изобретение № 2406445 от 20.12.2010 «Способ неинвазивной оценки объема функционирующей паренхимы печени у пациентов с циррозом печени и портальной гипертензией»).
[attention type=yellow]ИОФПП отражает увеличение размеров печени при ЦП и ПГ, степень активности воспалительно-некротического и замещающего фиброзирующего процесса в печени, а также снижение белковосинтетической функции этого органа.
[/attention]Индекс позволяет неинвазивно, на основании зависимости объема печени, определяемого при УЗИ органов брюшной полости и величины общего белка сыворотки крови, судить о количестве функционально активной паренхимы печени.
ИОФПП рассчитывается по формуле:
ИОФПП = (ш х Dn3/6 + w х Вл3/6)/ОБ,
где Dn — диаметр «условной» сферы правой доли печени (см), Бл — диаметр «условной» сферы левой доли печени, ОБ — общий белок сыворотки крови (г/л).
Объем печени можно представить как сумму объемов двух сфер — правой и левой долей печени. Объем сферы (Vc) определяется как Vc = 4/3 х raR3 (1), где R — радиус сферы, либо диаметр (D), деленный на два.
С целью повышения точности определения объема печени мы делали 3 замера диаметра «условной» сферы — длины, высоты и толщины каждой из долей печени и делили полученную сумму на 3. Принимая, что каждый условный объем паренхимы печени вырабатывает определенное количество общего белка, а общий объем паренхимы этого органа вырабатывает все количество общего белка сыворотки крови, получаем ИОФПП.
Исследования проводились на аналогово-цифровых аппаратах «Мегас», Technos и Voluson 730 pro, применялись мультичастотные и конвексные датчики электронного сканирования с частотой 3,5-5 МГц. УЗИ выполнялось по стандартной методике.
Для подтверждения эффективности работы ИОФПП были определены количественные величины индекса для разных групп больных. Всего обследовано 4 группы пациентов. В первую группу включено 10 человек практически здоровых лиц — 6 мужчин в возрасте от 28 до 49 лет и 4 женщины в возрасте от 19 до 32 лет. ИОФПП в этой группе составил 11,204 ± 3,73 (см3/г х л).
Во вторую группу вошли 13 человек — 9 мужчин в возрасте от 29 до 56 лет и 4 женщины в возрасте от 35 до 57 лет с ЦП класса А (по Чайлд-Пью) в стадии компенсации иПГ. ИОФПП во второй группе был 25,37 ± 13,63 (см3/г х л).
[attention type=red]Третью группу составили 7 человек — 4 мужчины в возрасте от 55 до 59 лет и 3 женщины от 37 до 59 лет с ЦП класса С (по Чайлд-Пью) в стадии декомпенсации и ПГ. ИОФПП равнялся 28,85 ± 13,004 (см3/г х л).
[/attention]Четвертая группа объединила 27 пациентов — 14 мужчин в возрасте от 28 до 56 лет и 13 женщин в возрасте от 28 до 58 лет, перенесших операцию ПСШ. Измерение ИОФПП в этой группе проводили у больных до операции (подгруппа 4А) и после операции (подгруппа 4Б). В подгруппе 4А индекс составил 21,55 ± 7,65 (см3/г х л), а в подгруппе 4Б — 21,66 ± 8,14(см3/г х л).
Результаты и их обсуждение
Из представленных данных следует, что у пациентов с ЦП ИОФПП значительно выше, чем в группе здоровых (вне зависимости от класса ЦП по классификации Чайлд-Пью).
У пациентов после операции ПСШ ИОФПП остается на прежнем уровне, что и до операции, это и свидетельствует о более благоприятном течении ЦП у оперированных больных, чем у неоперированных, и позволяет вести мониторинг хирургического лечения пациентов, судить о степени выраженности печеночно-клеточной недостаточности.
Таким образом, при ИОФПП менее 30 см3/г х л прогноз для проведения операции ПСШ является благоприятным, а ИОФПП более см3/г х л является противопоказанием для операции.
У оперированных пациентов с ЦП проводили гистологическое исследование биоптата ткани печени, полученного во время операции. Изучали количество некротизированных (КНК) и здоровых клеток в 10 полях зрения. Данные представлены на рис. 3.
| Рис. 3. Количество некротизированных (КНК) и здоровых клеток в 10 полях зрения |
Проведен корреляционный анализ между ИОФПП и количеством здоровых клеток в 10 полях зрения. Корреляция отрицательная и составляет 0,97. Корреляция между ИОФПП и КНК — положительная — 0,97.
С 2008 г. всем пациентам с ЦП рутинно определяем ИОФПП, что позволило тщательно отбирать больных на операцию ПСШ. В результате резко снизилась летальность в раннем послеоперационном периоде, погибло 3 (7,3 %) пациента из 40.
Два пациента умерли на 7-14-е сут после операции при развитии острого тромбоза воротной вены.
[attention type=green]Третий пациент, оперированный на высоте кровотечения, погиб в сроки свыше 30 дней после операции при прогрессировании печеночно-клеточной недостаточности.
[/attention]Полученные данные свидетельствуют о возможности применения разработанного индекса для неинвазивного определения объема функционирующей паренхимы печени при ЦП, для определения показаний и противопоказаний к операции ПСШ, а также для ведения мониторинга хирургического лечения пациентов с ЦП и ПГ после операции.
Клинические примеры
Пациентка П., 44 года. Диагноз: первичный билиарный цирроз печени, класс С по Чайлд-Пью, в стадии декомпенсации. Портальная гипертензия. Варикозное расширение вен пищевода 4-й ст., осложненное неоднократными кровотечениями в анамнезе. Спленомегалия с явлениями гиперспленизма.
Источник: http://www.pomc.ru/publication/12739