Обструктивный бронхит: обзор 7 групп лекарственных препаратов и принципы профилактики

- катаральный бронхит;
- гнойный бронхит;
- гнойно-некротический бронхит.
- острый (длится две — три недели);
- затяжной (симптомы наблюдаются в течение месяца и более);
- рецидивирующий (развивается три и более раз на протяжении года).
Факторы, вызывающие развитие обструктивного бронхита
- вирусы — аденовирус, риновирус, вирусы гриппа, парагриппа и так далее (самая часто встречающаяся причина);
- бактерии — микоплазма, хламидия, пневмококки и другие (провоцируют возникновение острого обструктивного бронхита в 5 — 10% всех случаев);
- химические и физические причины, например, вдыхание паров кислот (наблюдаются крайне редко).
Предрасполагающие факторы
Предрасполагающими факторами, увеличивающими риск заболеть острым обструктивным бронхитом у взрослых пациентов, являются:
- состояния, характеризующиеся иммунодефицитом, в том числе длительный приём иммуносупрессоров и глюкокортикоидов;
- наличие очагов хронической инфекции (кариозные зубы, хронический синусит, тонзиллит и другие);
- хронические заболевания бронхо-лёгочной системы;
- тяжёлые сопутствующие патологии (такие, как злокачественные новообразования, застойная сердечная недостаточность, болезни эндокринной системы, системные и аллергические заболевания, а также многие другие);
- злоупотребление алкоголем;
- табакокурение;
- частое вдыхание воздуха, содержащего производственную пыль;
- неблагоприятные климатические условия, а также нерациональная влажность и температура в жилом помещении;
- врождённые дефекты некоторых белков и активных веществ, участвующих в защите дыхательной системы от воспалительных процессов.
Что происходит при обструктивном бронхите?
Воспаление, которое вызывают бактерии и вирусы после внедрения в организм, а также некоторые другие факторы (вдыхание паров, газов, холодный воздух и так далее), запускает комплекс патологических изменений, таких как:
- расстройство образования бронхиального секрета (слизь, образующаяся в просвете бронхов, становится обильной, вязкой и густой, хуже выполняет свои функции по защите и очищению бронхиального дерева от патогенных возбудителей, пыли и чужеродных частичек; наблюдается замедление эвакуации секрета из бронхов);
- отёк слизистой оболочки бронхов (вместе с этим наблюдается утолщение подслизистого слоя, иногда происходит замещение нормальных клеток эпителия, выстилающего бронхи изнутри, другими клетками, обычно не встречающимися здесь);
- сокращение мышечных клеток бронхов — бронхоспазм (происходит сужение просвета бронхов, нарушающее дыхание человека).
В связи со скоплением секрета, нарушением бронхиальной проходимости из-за отёка слизистой и бронхоспазма происходит активное размножение патогенных вирусов и бактерий, усугубляющее воспаление. Наличие мокроты в бронхах вызывает сильный кашель, который непродуктивен вследствие повышения вязкости и густоты слизи.
Вследствие всех перечисленных факторов формируется обструкция бронхов (значительное сужение просвета и нарушение проходимости). Пациент при этом отмечает учащение дыхания, одышку, затруднение выдоха.
В тяжёлых случаях в отсутствии лечения может возникнуть тяжёлая острая дыхательная недостаточность.
[/attention]Бронхиальная обструкция, развившаяся на фоне острого обструктивного бронхита, характеризуется обратимостью.
Клинические проявления острого обструктивного бронхита
Симптомы острого обструктивного бронхита, обычно встречающиеся у больного человека:
- Кашель. Имеет приступообразный характер; практически всегда в самом начале заболевания при кашле нет выделения мокроты, но с течением болезни пациент отмечает откашливание слизи или слизисто-гнойного содержимого. Особенно интенсивен этот симптом в ночное время, когда происходит скопление секрета в бронхах. При сильном кашле возможно появление прожилок крови в мокроте.
- Повышение температуры тела. В каждом конкретном случае изменение температуры индивидуально и обычно сопровождается ознобом, потливостью, «ломотой» в теле (болями в мышцах и суставах), общей слабостью.
- Одышка и чувство нехватки воздуха. Неотъемлемые спутники заболевания. Обычно окружение больного отмечает шум и «свист» при его дыхании, сам пациент жалуется на затруднение выдоха, ощущение неполного вдоха и учащение дыхательных движений.
- Боли в грудной клетке. Зачастую симптом наблюдается при длительном и упорном кашле.
- Цианоз. Синюшное окрашивание слизистых и кожного покрова свидетельствует о кислородном голодании тканей организма, возникающее при тяжёлом течении бронхита.
Помимо клинических признаков обструктивного бронхита пациента беспокоят различные симптомы, характерные для каждого из инфекционных заболеваний, вызвавших это состояние. Зачастую отмечается слезотечение, конъюнктивит, заложенность носа, боли в горле, осиплость голоса и так далее.
Несмотря на довольно типичную для острого обструктивного бронхита клиническую картину, врачу необходимо провести исчерпывающее обследование для исключения других возможных патологий:
- Опрос. Проводится с целью выяснения основных жалоб, выявления факторов риска возникновения острого обструктивного бронхита. Пациент может рассказать о имеющихся у него сопутствующих заболеваниях, а также уточняет, контактировал ли с людьми, больными острыми респираторными заболеваниями, было ли накануне переохлаждение и так далее.
- Осмотр. Позволяет обнаружить объективные признаки заболевания: учащение дыхания, кашель, цианоз и другие. При выслушивании грудной клетки определяются сухие двусторонние рассеянные хрипы.
- Общий анализ крови. Обнаруживаются признаки воспаления: ускорение оседания эритроцитов, уменьшение лейкоцитов при вирусной инфекции и увеличение их при бронхите бактериальной этиологии.
- Биохимический анализ крови выявляет повышение содержания острофазовых белков, свидетельствующих о воспалительном процессе в организме.
- Общий анализ мокроты. Определяются характер отделяемого, патологические примеси, слоистость и так далее. Проводится микроскопия с целью выявления клеточного состава мокроты, который при бронхите имеет свои особенности: при вирусной этиологии в слизистом содержимом обнаруживается незначительное количество эпителия, тогда как при бактериальной — обилие лейкоцитов и слущенные клетки внутренней выстилки бронхов. Иногда встречаются эритроциты.
- Посев мокроты. Выявляются бактерии, вызвавшие развитие бронхита, а также определяется их чувствительность к антибиотикам.
- Обзорная рентгенография органов грудной клетки. При бронхите изменения выявляются не всегда (наблюдается двустороннее равномерное усиление лёгочного рисунка), однако позволяет обнаружить другие заболевания бронхо-лёгочной системы, например, пневмонию.
- Спирометрия. Отражает нарушение функции дыхания при бронхите, а также помогает выявить другие патологические состояния, такие как бронхиальная астма или хроническая обструктивная болезнь лёгких.
При подозрении на наличие осложнений течения бронхита (в частности, пневмонии), а также воспалительных процессов, возникающих из-за инфицирования вирусом или бактерией (например, острый синусит), доктор может назначить другие методы исследования: компьютерную томографию органов грудной клетки, рентгенографию придаточных пазух носа и так далее.
Основные аспекты терапии включают ограничение двигательной активности, обильное питьё, увлажнение воздуха, частую влажную уборку и проветривание помещения. При одышке и чувстве нехватки воздуха больному предлагается вдыхание кислорода через маску или носовые канюли.
Лекарственная терапия проводится с использованием различных групп медикаментов, среди которых выделяются:
- Противовирусные средства. Препараты этой группы целесообразно назначать в первые 48 часов от начала болезни. Эффективные представители — Осельтамивир и Занамивир (Реленза).
Несмотря на широкий выбор противовирусных препаратов, предлагаемых аптечными сетями, большинство из них не имеют доказанной в клинических исследованиях эффективности.
- Антибактериальные препараты. Применяются необоснованно часто, что не только бесполезно (например, при вирусном бронхите), но и небезопасно в отношении развития множества побочных эффектов.
Если пациенту, страдающему острым обструктивным бронхитом, более 65 лет, он имеет сахарный диабет и/или хроническую застойную сердечную недостаточность и получает в качестве лечения сопутствующих патологий глюкокортикоиды, то назначение антибиотиков в таком случае совершенно оправдано.
При доказанной микробной этиологии (после проведения посева мокроты, а также при признаках наличия бактериальной инфекции — гнойного отделяемого при кашле и высокой температуры тела) назначаются антибиотики различных групп: пенициллины, макролиды, цефалоспорины, фторхинолоны и так далее.
Антибактериальные препараты необходимо рекомендовать после определения чувствительности к ним выделенного возбудителя. При признаках явной бактериальной инфекции до выполнения анализа допускается назначение антибиотика широкого спектра действия с возможным изменением препарата после получения результатов обследования.
- Противокашлевые средства (Синекод, Омнитус). Рекомендуются больным с упорным сухим, мучительным и изнуряющим кашлем.
Противокашлевые средства противопоказаны при продуктивном кашле!
- Бронходилататоры. Эффективные препараты в борьбе с бронхообструктивным синдромом, они расслабляют мышцы бронхов и улучшают проходимость дыхательных путей. Для лечения острого обструктивного бронхита предпочтительнее использование ингаляционных препаратов: Беродуал, Сальбутамол, Фенотерол.
- Мукоактивные препараты (Ацетилцистеин, Амброксол, Бромгексин, Аскорил). Лекарственные средства этой группы разжижают мокроту, улучшают её выведение и уменьшают её продукцию.
- Антигистаминные средства. (Супрастин, Лоратадин, Дезлоратадин). Препараты уменьшают все проявления воспалительного процесса, уменьшая клинические проявления бронхита.
- Нестероидные противовоспалительные препараты (Ибупрофен, Мелоксикам, Парацетамол). При повышении температуры тела свыше 38,5°С рекомендована жаропонижающая терапия.
Кроме перечисленных методов лечения используется физиотерапия: УВЧ, массаж, ингаляции лекарственных препаратов через небулайзер, магнитотерапия, электрофорез и так далее.
Наряду с медикаментозной терапией облегчить состояние больного при остром бронхите помогут народные средства.
Для уменьшения воспаления, а также разжижения мокроты и активного её выведения при кашле применяются различные сборы трав («грудные»), которые включают алтей, мать-и-мачеху, подорожник, солодку, ромашку аптечную, чабрец, шалфей, эвкалипт, мяту и другие растения в разнообразных комбинациях. Кроме этого, большой эффективностью обладает мёд, тёплое молоко, редька, лук.
Перед применением любого народного средства обязательна консультация лечащего врача!
Повысить сопротивляемость организма к возникновению инфекционных заболеваний и уменьшить риск развития острого обструктивного бронхита возможно с помощью:
- отказа от курения и злоупотребления алкоголем;
- своевременного лечения острых и хронических заболеваний лёгких, а также сопутствующих патологий;
- поддерживания оптимального температурного режима и влажности в месте проживания;
- частой влажной уборки и проветривания жилого помещения;
- смены места работы при неблагоприятных условиях труда;
- сохранения здорового образа жизни, который включает полноценное и регулярное питание, должную физическую активность, особенно на свежем воздухе, достаточный сон, щадящее закаливание и так далее;
- проведения вакцинопрофилактики;
- использования одежды «по погоде»;
- избегания аллергенов при аллергических заболеваниях.
Заключение
Прогноз течения острого обструктивного бронхита преимущественно благоприятный. Случаи серьёзных осложнений наблюдаются при попытках самолечения или невыполнении врачебных рекомендаций. При первых признаках бронхообструктивного синдрома необходимо обращаться к врачу для проведения эффективного лечения.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
(4 5,00 из 5)
Загрузка…
Если Вам понравилась статья, поделитесь ею с друзьями!
- Бронхит
- Обструктивный бронхит
- Острый бронхит
Вам будет интересно
Источник: https://UstamiVrachey.ru/pulmonologiya/obstruktivnyj-bronhit
Причины, диагностика и лечение обструктивного бронхита

Обструктивный бронхит – это воспалительное заболевание бронхиального дерева, которое характеризуется возникновением малопродуктивного кашля с наличием мокроты, одышки и в ряде случаев бронхообструктивным синдромом, который по своей этиологии схож с бронхиальной астмой.
На рисунке изображен бронх при обструктивном бронхите.
Заболевание распространено на всей территории земного шара, но чаще встречается в регионах с влажным и холодным климатом, где среднегодовая температура не повышается выше 15–170С.
Такая температура в комплексе с высокой влажностью способствует размножению вирусных агентов и патологических микроорганизмов, которые, попадая в верхние дыхательные пути, провоцируют развитие патологического процесса.
Прогноз для заболевания – сомнительный.
При установлении такого диагноза, как острый обструктивный бронхит, выздоровление наступает уже через 7–14 дней.
При установлении такого диагноза, как хронический обструктивный бронхит, прогноз неблагоприятный потому, что заболевание постоянно прогрессирует и сопровождается постепенным приростом дыхательной недостаточности, которая негативно влияет на весь организм.
Вследствие чего может возникнуть патологический процесс в бронхиальном дереве?
Слева на рисунке изображено строение бронхиального дерева.
Такое заболевание, как обструктивный бронхит, может быть вызвано множеством причин, среди которых самыми значимыми являются:
- Пневмококки;
- Стафилококки;
- Стрептококки;
- Синегнойная палочка;
- Легионелла.
- Грипп;
- Риновирусы;
- Аденовирусы;
- Герпес;
- Цитомегаловирус.
- Простейшие микроорганизмы:
- Хламидии;
- Протей;
- Микоплазмы.
Инфекция передается воздушно-капельным путем после контакта с больным человеком или носителем инфекции.
При обструктивном бронхите, этиологией которого является бактериальная инфекция, человек заразен 3–5 суток после начала заболевания.
При обструктивном бронхите, причиной возникновения которого является вирусная инфекция, больной заразен 1–2 суток после начала заболевания.
[attention type=red]При обструктивном бронхите, причиной которого стала протозойная инфекция, больной человек заразен в течение 4–6 дней после начала заболевания.
[/attention]Предрасполагающие факторы к развитию патологии:
- сниженный иммунитет вследствие хронических заболеваний внутренних органов, после операций, частых вирусных инфекций и пр.;
- лица, с нарушением работы центра терморегуляции (когда температура тела постоянно выше обычной);
- лица с установленным диагнозом ВИЧ (вирус иммунодефицита человека) или СПИД (синдром приобретенного иммунодефицита);
- курение;
- алкоголизм;
- наркомания;
- проживание в запыленных и загазованных областях или регионах;
- труд, который связан с горнодобывающей, металлургической, деревоперерабатывающей, целлюлозно-бумажной или химической промышленностью.
Патогенез обструкции при бронхите (механизм зарождения, развития заболевания и отдельных его симптомов).
В основе патогенеза лежит суммация предрасполагающих факторов и причин возникновения обструктивного бронхита, которые ведут к развитию воспалительного процесса, в который постепенно вовлекаются бронхи среднего и мелкого калибра. Выделяют 4 компонента патогенеза:
- Нарушение движения ресничек мерцательного эпителия слизистой оболочки бронхов, которое способствует очищению бронхиального дерева.
- Замена мерцательного эпителия на бокаловидные клетки, которые начинают продуцировать большое количество слизи.
- Уменьшение в секрете бронхов из-за его количества содержания иммунных клеток, которые борются с инфекцией, попавшей в бронхи с вдохом.
- Спазм гладкой мускулатуры бронхов.
Классификация
Слева — нормальный бронх, справа — воспаленный бронх.
Установление такого диагноза, как обструктивный бронхит, предполагает определение степени тяжести и стадии процесса.
Степени тяжести обструктивного бронхита, которые прямо пропорционально зависят от одышки:
1 степень – одышка начинает беспокоить больного при затяжном подъеме или при достаточно быстрой ходьбе.
2 степень – одышка начинает вынуждать передвигаться больного с меньшей скоростью, по отношению к здоровым людям.
3 степень — одышка вынуждает останавливаться больного при медленной ходьбе через каждые 80–100 м.
4 степень – одышка возникает при разговоре, употреблении пищи, повороте в постели.
Стадии заболевания, которые определяются в зависимости от результатов спирометрии (измерение скоростных и объемных показателей дыхания) и главных симптомов заболевания:
| Индекс Тиффно | Меньше 70% | Меньше 70% | Меньше 70% | Меньше 70% |
| ОФВ1 | 80% | 80% | Меньше 50% | Меньше 30% |
| Температура | Нет | Нет | Есть | Может не быть |
| Одышка | Нет | Бывает | Есть | Есть |
| Мокрота | Нет | Нет | Есть | Может не быть |
| Кашель | Нет | Есть | Есть | Есть |
Основные симптомы
Обструктивный бронхит у взрослых протекает с чередованием периодов обострения и ремиссии.
Период обострения заболевания (в этот период больной человек заразен для окружающих):
- Бронхообструктивный синдром, который проявляется обструкцией бронхов:
- Появление кашля, который вначале заболевания бывает сухим или малопродуктивным, а в период развернутых клинических проявлений становится влажным с наличием большого количества мокроты желто-зеленого или беловатого цвета.
- Экспираторная одышка, которая проявляется затруднительным выдохом.
- Дистантные хрипы, которые слышны на расстоянии.
- Чувство нехватки воздуха.
- Обморочное состояние.
- Повышение температуры тела, которая в зависимости от причины возникновения обструктивного бронхита может отличаться: при бактериальной инфекции температура достигает 37,5–38,50С, при вирусной инфекции температура тела повышается до 40,0–41,00С, при инфицировании простейшими микроорганизмами температура тела может оставаться в пределах нормальных значений.
- Симптомы поражения других внутренних органов и систем напрямую связанных с бронхообструкцией:
- Головная боль;
- Головокружение;
- Тошнота;
- Рвота;
- Нарушение сознания;
- Озноб;
- Учащение частоты сердечных сокращений;
- Увеличение цифр артериального давления.
Период ремиссии заболевания характеризуется незначительной потливостью, умеренной одышкой и наличием влажного кашля только по утрам, после пробуждения.
Существует особая форма заболевания – часто рецидивирующий обструктивный бронхит, которая характеризуется практически постоянными периодами обострения с наличием непродолжительных ремиссий. Эта форма заболевания чаще всего приводит к осложнениям.
Диагностика
Установить диагноз обструктивного бронхита у врачей обычно не вызывает трудностей. Можно обратиться за первичной помощью к врачу терапевту, пульмонологу или семейному доктору.
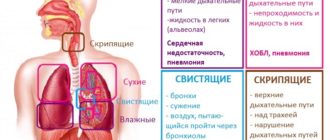
Предварительный диагноз выставляется на основе собранных симптомов больного, его жалоб и осмотра, который включает в себя перкуссию грудной клетки с выявлением характерного коробочного звука и аускультацию легких, во время которой выслушивается ослабленное дыхание и множество сухих хрипов.
Аускультация легких
Заключительный диагноз выставляется после сдачи лабораторных анализов и прохождения инструментального обследования, с учетом выявления в них характерных для обструктивного бронхита изменений:
- Лабораторное обследование:
- Общий анализ крови, в котором значимым для диагноза будет повышение уровня лейкоцитов и СОЭ (скорости оседания эритроцитов). Также после значительного повышения температуры тела может быть увеличение гематокрита.
- Общий анализ мочи, для которого будет характерно увеличение таких компонентов, как плоский эпителий и лейкоциты в поле зрения.
- Общий анализ мокроты, в котором будет наблюдаться увеличение таких компонентов, как лейкоциты и лимфоциты в поле зрения.
- Инструментальное обследование:
Спирометрия – обследование объемных и скоростных показателей вдоха и выдоха при помощи прибора – спирографа. Основными критериями оценки тяжести заболевания являются такие показатели, как:
- ЖЕЛ – жизненная емкость легких;
- ОФВ1 – объем форсированного выдоха за 1 секунду;
- Индекс Тиффно – отношение ЖЕЛ к ОФВ1;
- ПОС – пиковая объемная скорость.
Рентген ОГК (органов грудной клетки), на котором можно увидеть расширенные бронхи и равномерное увеличение воздушности легочных полей.
Дифференциальный диагноз обструктивного бронхита необходимо проводить после основного обследования с таким заболеванием, как бронхиальная астма. Так как приступ астмы очень похож на обструктивный бронхит.
Дифференциальный диагноз проводится по следующим критериям:
- Основным отличием бронхиальной астмы является наличие обратимой обструкции легких, т.е. приступ астмы проходит либо самостоятельно, либо после проведения лечения, а проходимость бронхов возвращается к своему здоровому состоянию. При обструктивном бронхите, в свою очередь, бронхообструкция неуклонно прогрессирует.
- Причина возникновения астмы – аллергическая реакция организма, обструктивный бронхит же возникает на фоне инфекции.
- Симптомы бронхиальной астмы проявляются только в момент приступа удушья, напротив, при обструктивном бронхите идет постепенное нарастание бронхообструкции.
- В лабораторных анализах мокроты для астмы характерно наличие кристаллов Шарко-Лейдена (дериватов эозинофилов) и спиралей Куршмана (слепков мокроты, которыми были в момент приступа забиты мелкие бронхи), а для обструктивного бронхита характерно наличие большого количества лейкоцитов и лимфоцитов. При бронхиальной астме в общих анализах мочи и крови не будет признаков воспаления, в отличие от обструктивного бронхита.
- Астма не требует постоянного назначения лекарственных препаратов, что также отличает ее от бронхита.
Методы современной терапии
- Антибактериальные препараты:
- Макролиды (Азитромицин, Эритромицин, Ровамицин, Кларитромицин) обладают выраженным антибактериальным и бактериостатическим (угнетают процессы деления и роста бактериальной клетки) действием. Этот препарат можно использовать и при инфицировании простейшими микроорганизмами.
Назначается по 500 мг 1–2 раза в сутки. Курс лечения 3–7 дней.
- Цефалоспорины 2-го поколения (Норфлоксацин, Ципрофлоксацин, Цефуроксим) обладают бактериостатическим и антипротозойным (эффективны в отношении простейших микроорганизмов) действием. Прием препарата может давать аллергические осложнения у предрасположенных лиц.
Назначается после приема пищи по 1 таблетке (200 мг) 2 раза в день. Курс лечения 7–14 дней.
- Противовирусные препараты: инозин пранобекс (Изопринозин) обладает иммуномодулирующим и иммуностимулирующим действием. Назначается по 2 таблетке 4 раза в день натощак. Курс лечения до 2-х недель.
- Муколитические и отхаркивающие средства – амброксол (Флавамед, Аброл, Лазолван) обладают выраженным муколитическим, отхаркивающим и противокашлевым действием. Назначаются по 30 мг 3 раза в день или по 75 мг 1 раз в день. Курс лечения 10 дней. Во время лечения этой группой препаратов курение запрещено.
- Бронхорасширяющие препараты – формотерол, сальметерол (Атимос, Форадил) обладают бронхолитическим действием. Назначаются в виде аэрозолей по 2 вдоха 2 раза в сутки. Курс лечения 10–14 дней. После применения необходимо ополаскивать ротовую полость проточной прохладной водой. Курение совместно с использованием данных препаратов запрещено.
- Гормональные препараты (Флутиказон) обладают противоаллергическим, противоотечным и бронходилятирующим действием. Назначается по 2 вдоха 2 раза в сутки. Можно использовать одновременно с бронхорасширяющими препаратами. Курс лечения 10–14 дней.
- Нестероидные противовоспалительные препараты (Ибупрофен, Нимесулид) обладают жаропонижающим, болеутоляющим, противоотечным действием. Назначаются по 1 таблетке 1–2 раза в день. Курс лечения 5–7 дней.
- Физиотерапевтическое лечение:
- Лечебный массаж.
- Ингаляции.
- Лечебная ходьба по парковым зонам, гулять необходимо не менее 2-х часов в сутки. Лучше всего гулять и дышать свежим воздухом в хвойных зонах. Но только после полного выздоровления.
Во время лечения необходимо соблюдать постельный режим, гулять строго запрещено. Дозы препаратов, кратность введения и длительность приема решается в индивидуальном порядке Вашим лечащим врачом.
Последствия
- Часто рецидивирующий обструктивный бронхит.
- Дыхательная недостаточность.
- Эмфизема легких.
- Частые осложнения, связанные с сердечно-сосудистой системой: легочное сердце, недостаточность трикуспидального клапана, легочная гипертензия, недостаточность кровообращения.
Профилактика болезни
- Исключить общение с заразными людьми, особенно в осенне-зимний период.
- Отказ от вредных привычек и в первую очередь от курения.
- При повышении температуры тела и появлении симптомов поражения дыхательной системы и ЛОР-органов необходимо сразу же обратиться к врачу и начать лечение.
- Находиться на свежем воздухе, гулять в лесу, гулять по побережью.
- Активный отдых.
- Рациональное питание.
Советуем почитать: Какие народные средства помогают вылечить бронхит в домашних условиях
: Бронхит, бронхит у детей, острый бронхит у детей
Источник: http://jmedic.ru/bronxit/obstruktivnyj_bronhit.html
Обструктивный бронхит: лечение, как долго длиться, заразна ли болезнь, как избавиться

Обструктивный бронхит
Обструктивный бронхит — патология бронхиального дерева воспалительного характера, сопровождающаяся нарушениями вентиляции легких и сильным непродуктивным кашлем с мокротой.
Причины развития подобной болезни схожи с факторами, способствующими развитию бронхиальной астмы.
Зачастую это происходит в районах с повышенной влажностью и холодным климатом, где бактерии и вирусы могут легко попасть и свободно паразитировать в верхних дыхательных путях пациента в условиях благоприятной для них среды. Болезнь всегда носит инфекционный характер.
При должном лечении и диагностировании острой формы болезни, выздоровление наступает уже спустя 1-2 недели. Если была обнаружена хроническая форма патологии, с частыми рецидивирующими проявлениями, прогноз для человека неопределенный и малоприятный. Постоянные приступы ухудшают качество жизни, болезнь прогрессирует и дыхательная недостаточность усиливается.
Основные причины
У взрослых пациентов основными причинами возникновения болезни являются:
- регулярные простуды, грипп, ОРВИ;
- патологии носоглотки, протекающие в хронической форме;
- плохая экология;
- курение;
- вредные условия работы (вдыхание опасных частиц);
- генетическая предрасположенность.
Хроническая форма патологии чаще всего развивается у людей, на которых оказывается длительное воздействие вредными факторами. Регулярное курение табака на протяжении многих лет или воздействие химикатов на слизистые оболочки бронхов в условиях рабочего места, оказывают негативное воздействие на легочную систему.
Немаловажную роль также играет наличие внутренних факторов, которые определяют группу риска для человека:
- II группа крови;
- генетически обусловленный дефицит иммуноглобулина А;
- недостаток фермента альфа 1-антитрипсина.
Обструкционный бронхит в острой форме наиболее часто встречается у детей первого и второго года жизни. Младенцы, часто страдающие вирусными болезнями, гриппом, ОРВИ, а также дети с ослабленной иммунной системой и наследственной предрасположенностью к болезни, находятся в группе риска.
Симптоматика
Выделяют две формы патологии: острую и хроническую. Каждая из них отличается своими особенностями. Симптоматика также разнится, на основании чего врачи ставят определенный диагноз.
Острая разновидность заболевания чаще наблюдается у детей в возрасте до 3 лет. Начинаясь быстро и спонтанно, патология протекает с ярко выраженными симптомами:
- незначительное повышение показателей температуры тела;
- головные боли и головокружение;
- общая слабость;
- одышка.
Кроме того, ребенок имеет расстройства дыхательной системы, и его мучает надрывный кашель, который не приносит облегчения и не выводит мокроту из бронхов. Усиление кашля наблюдается в ночные часы. У малыша наблюдаются свисты и хрипы при дыхании.
Продолжительность приступов во время обструкции составляет около 2-3 недель. Затем начинается период восстановления, во время которого педиатры наблюдают за состоянием ребенка.
Если происходят новые приступы заболевания, принято говорить об остром рецидивирующем бронхите.
[attention type=green]В дальнейшем, при регулярном проявлении симптомов болезни на протяжении двух лет, ставят диагноз хронической формы патологии.
[/attention]Люди, зараженные хронической формой болезни, имеют несколько другие проявления. Постоянный кашель может затруднять дыхание и вызывать одышку. В период обострения возможно отделение большого количества мокроты из бронхов, отличающейся гнойным характером. Наряду с повышением давления, может быть кровь при отхаркивании.
Выраженная одышка может изменять психосоматику заболевания. Вырабатывается некий синдром нехватки кислорода, человек будет чувствовать недостаточность воздуха даже при отсутствии обострения болезни. Помимо всего прочего, пациент страдает повышенной потливостью, общей слабостью и утомляемостью.
При появлении первых признаков болезни, необходимо срочно обратиться за медицинской помощью. В противном случае болезнь может передаться широкому кругу лиц и прогрессировать у пациента, вызывая серьезные осложнения.
В зависимости от тяжести течения, которую определяют с помощью специального прибора, измеряющего объем форсированного выдоха за 1 секунду времени, выделяют три стадии:
- Первая – объем превышает 50%-ный рубеж, что говорит об отсутствии серьезных нарушений в привычном укладе жизни, постоянный контроль за состоянием пациента доктором не обязателен.
- Вторая – показатель находится в рамках 34-49%, это указывает на серьезную бронхиальную патологию, которая существенно ухудшает качество жизни больного, требуется регулярное посещение больницы.
- Третья – показатель опускается ниже отметки в 34%, этот факт говорит о том, что человек не может обойтись без помощи врачей и медикаментозной терапии, требуется лечебный комплекс процедур в условиях стационара и амбулаторно.
Чтобы точно установить диагноз, важным этапом является проведение полной проверки здоровья. Это необходимо, чтобы исключить другие факторы, которые могут вызывать одышку или кашель. К ним относят туберкулез и рак легкого.
После постановки верного диагноза нужно незамедлительно лечить бронхит, а затем проходить период реабилитации, который длится довольно долго.
Основные симптомы при остром приступе можно снять за два-три дня, но восстанавливать поврежденные органы придется дольше, полностью избавиться от болезни можно только пройдя полный курс назначенных доктором процедур.
Принцип лечения
Лечение обструктивного бронхита у взрослых и детей представляет собой целый комплекс мероприятий, которые направлены на снятие основных симптомов заболевания, а также эффективное восстановление и устранение последствий патологии.
Алгоритм терапии предполагает первоначально улучшить состояние пациента, снять проявления неприятных симптомов и дать организму восстановиться, очищая бронхи от мокроты.
Первостепенной и основной задачей является предупреждение нового приступа.
Вылечить острую форму обструктивного бронхита возможно используя:
- обильное питье;
- полный покой;
- ингалятор с использованием лекарственных средств;
- увлажнение воздуха в помещении, где находится больной;Увлажнение воздуха
- этиотропную противовирусную терапию;
- прием муколитических средств;
- спазмолитические лекарства;
- массаж (спины, грудной клетки, вибрационный);
- дыхательную гимнастику.
Если присоединилась вторичная инфекция назначается курс антибиотиков. При наличии признаков заражения нужно срочно обратиться за помощью к доктору.
Если человек заразный, его помещают в стационар, изолировав от других пациентов, так как бактериальный бронхит очень быстро распространяется на других людей.
Срочная врачебная помощь также требуется при риске полного закупоривания бронхолегочного просвета сгустками вязкой мокроты. В стационарных условиях назначают внутривенные капельницы, антибиотикотерапию и муколитики.
[attention type=yellow]Выбор используемых медикаментов должен делать только врач, а пациент следовать выписанному рецепту. Если присутствует факт повышения температуры, должны быть назначены жаропонижающие. Принимать их следует до того момента, пока температура не начнет спадать, а также другие препараты, призванные справляться с признаками болезни.
[/attention]Для лечения хронической формы патологии больной должен проходить совершенно другие процедуры, при этом курс продлиться дольше и предполагает использование разных методик терапии. Выбор способа лечения зависит от возраста пациента, степени поражения дыхательных органов, стадии заболевания и других особенностей организма.
В первую очередь придется избавляться от факторов, провоцирующих новые приступы. Для этого требуется лечение ОРВИ, ангины или другого запущенного заболевания лекарственными препаратами. Кроме того, врачом назначаются таблетки, обладающие бронхорасширяющим действием. Муколитики также являются обязательной составляющей, они разжижают мокроту и способствуют ее быстрому выведению из бронхов.
Вылечить обструктивный бронхит можно в домашних условиях. Но бывает приступ наступает очень быстро и среагировать сразу нет возможности. В этом случае доктор дает направление в стационар. Бывают и неотложные состояния, когда больному дают рекомендацию в срочном порядке лечь в больницу:
- дыхательная недостаточность, быстро развивающая и наступающая внезапно;
- развитие сердечной недостаточности на фоне бронхита;
- пневмония;
- тяжелое течение болезни;
- назначение бронхоскопии.
Лечиться пациент должен на основании предписаний врача. Самостоятельные попытки устранить симптомы болезни приводят к опасным последствиям, могут заражаться люди, постоянно находящиеся рядом с больным.
Впоследствии придется соблюдать профилактические меры, которые будут направлены на укрепление иммунитета и предотвращение рецидивов заболевания.
Диагноз хронический бронхит навсегда оставляет у пациента риск развития повторных приступов на протяжении всей жизни.
Профилактика
Профилактика обструктивного бронхита включает в себя список мероприятий, которые направлены на повышение защитных сил организма:
- исключить контакты с зараженными пациентами (это значимый пункт, так как большинство болезней возникает в осенне-зимний период, когда иммунитет человека ослаблен и велик риск заражения сезонными простудами и ОРВИ, а вместе с ними и передачи вредоносных бактерий);
- отказаться от курения и других вредных привычек (пожилым пациентам, которые много лет предаются курению табака, врачи рекомендуют хотя бы снизить количество сигарет, выкуриваемых в день);
- начать лечение при первых симптомах (с жалобами нужно сразу обратиться к доктору, который назначит качественные медикаменты).
Кроме того, самым эффективным способом защитить себя от всех болезней считается соблюдение принципов здорового образа жизни. В частности, активный отдых, прогулки по лесу, побережью, чаще бывать на свежем воздухе и правильно питаться. Вовремя проходить клинические обследования и следить за своим здоровьем очень важно.
Обструктивный бронхит

Как лечить обструктивный бронхит и что это такое?
Обструктивный бронхит — это заболевание бронхов, связанное с длительным воспалением слизистой оболочки, ее повреждением и сужением просвета бронхов, из-за чего появляются трудности с выведением наружу накапливающейся в дыхательных путях слизи. Заболевание сопровождается периодическими спазмами бронхиального дерева, которые проявляются затруднением дыхания.
Со временем воспаление в бронхиальной стенке прогрессирует, усиливается спазм бронхов и одышка, развивается обструктивный синдром и хроническое нарушение легочной вентиляции.
Что это такое?
Обструктивный бронхит — это возникновение рефлекторных спазмов, мешающих слизи выходить наружу. Обструкция может быть периодической, особенно при хронической форме. Особенность такого бронхита в том, что он способен протекать латентно.
Причины развития
Заболевание в большинстве случаев становится осложнённым продолжением респираторных вирусных инфекций, воздействием факторов внешнего неблагополучия: курение, неблагоприятная экологическая обстановка, вредное производство, плохие бытовые условия.
Экологические факторы:
- Наличие химических раздражителей в воздухе на производстве или в быту – неорганическая и органическая пыль, пары кислот, озон, хлор, аммиак, кремний, кадмий, сернистый газ и пр. (см. влияние бытовой химии на здоровье).
- Длительное воздействие на слизистую бронхов физических раздражителей, находящихся во внешней среде – аллергены, такие как пыльца некоторых растений, домашняя пыль, шерсть животных и пр.
Социально-экономические факторы:
- Злоупотребление алкоголем;
- Неблагоприятные условия проживания;
- Курение, пассивное курение (см. видео из чего делают сигареты);
- Пожилой возраст.
Медицинские факторы:
- Опухоли трахеи и бронхов;
- Гиперреактивность дыхательных путей;
- Генетическая предрасположенность;
- Склонность к аллергическим реакциям;
- Травмы и ожоги;
- Отравления;
- Инфекционно-воспалительные заболевания органов дыхания и нарушение носового дыхания, очаги инфекции в верхних дыхательных путях — бронхит, пневмония;
- Повторяющиеся вирусные инфекции и заболевания носоглотки.
Хронический обструктивный бронхит
Это прогрессирующая обструкция бронхов в ответ на различные раздражители. Нарушение бронхиальной проходимости условно подразделяют на: обратимое и необратимое.
Признаки, с которыми больные обычно обращаются к врачу:
- Сильный кашель, с выделением утром скудной мокроты слизистого характера
- Одышка, вначале появляется только при физической нагрузке
- Свистящее, затрудненное дыхание
- Мокрота может приобретать гнойный характер в период присоединения прочих инфекций и вирусов и расценивается как рецидив обструктивного бронхита.
Со временем при необратимом хроническом процессе заболевание прогрессирует, и промежутки между рецидивами становятся короче.
Симптомы
Клиническую картину обструктивного бронхита формируют следующие симптомы:
- Кашель – на ранних стадиях сухой, без мокроты, «свистящий», в основном по утрам, а также ночью, когда человек находится в горизонтальном положении. Симптом усиливается в холодное время года. Со временем при откашливании появляется мокрота, сгустки, у пожилых людей возможны следы крови в отделяемом секрете;
- Затрудненное дыхание, или одышка (спустя 7–10 лет после возникновения кашля) – сначала появляется при физической нагрузке, потом и в период покоя;
- При обострении – повышенная температура, потливость, утомляемость, головные боли, боли в мышцах;
- Акроцианоз – синюшность губ, кончика носа, пальцев;
- Синдром «часовых стекол», «ноготь Гиппократа» — деформация ногтевых пластин, когда они становятся похожими на часовые стекла;
- Симптом «барабанных палочек» — характерное изменение фаланг пальцев;
- Эмфизематозная грудная клетка – лопатки плотно прилегают к грудной клетке, эпигастральный угол развернут, его величина превышает 90 о, «короткая шея», увеличенные межрёберные промежутки.
Важно помнить, что обструктивный бронхит дает о себе знать не сразу. Обычно признаки проявляются, когда болезнь уже вовсю господствует в организме. Как правило, большинство пациентов обращается за помощью поздно, в возрасте после 40 лет.