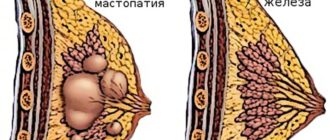
Пролиферативная мастопатия молочных желез у женщин

Доброкачественные заболевания ткани молочной железы у женщин с каждым годом встречаются все чаще и чаще. В отличие от опухолевых патологий груди, такие болезни обычно очень длительное время протекают бессимптомно и выявляются только при развитии дискомфорта, боли в молочных железах или же случайно при осмотре врачом.
Однако именно эти изменения под действием нарушенного гормонального фона, по данным разных ученных, повышают риск развития рака груди от 3 до 30 раз. Каждой женщине важно понимать, почему развиваются такие доброкачественные изменения в ее молочных железах.
Это знание поможет не только понять, что делать при возникновении того или иного симптома, но и позволят предупредить развитие более тяжелой патологии, в первую очередь, рака груди.
Мастопатия обычно выявляется у пациенток в период после 30 лет и до момента наступления менопаузы (45-50 лет).
Это процесс патологического замещения нормальной ткани молочной железы на участки разрастания соединительной ткани и видоизмененных железистых клеток органа.
Заболевание может принимать несколько морфологических форм (диффузная, узловая или очаговая), которые отражают стадию прогрессирования заболевания и зависят не только от причины болезни, но и от индивидуальных особенностей молочной железы пациентки.
[attention type=yellow]В отличие от клинической классификации заболевания, патанатомами, гистологами и онкологами (которые рассматривают некоторые виды мастопатии как предраковый процесс) принято делить патологию на непролиферативную и пролиферативную формы.
[/attention]К непролиферативному типу мастопатии относят процессы в молочной железе, которые приводят к разрастанию соединительной ткани (фиброзу) и формированию кист в пределах одной протоково-дольковой морфологической единицы.
Стенки таких кист выстланы эпителиальными клетками, которые могут подвергаться процессам метаплазии (смены изначального гистологического типа). Это может инициировать процесс сосочковых разрастаний внутри кисты.
Пролиферативная мастопатия
Пролиферативная мастопатия – это патологический процесс разрастания клеток молочной железы путем их активного размножения. Принято выделять следующие формы такого заболевания:
1. Эпителиальная форма пролиферации клеток.
2. Миоэпителиальная форма пролиферации клеток.
3. Фиброэпителиальная форма пролиферации клеток.
По тому, как активно происходит размножение клеток, пролиферативная мастопатия делится на 3 степени, что позволяет оценить потенциальную тяжесть протекания заболевания у конкретной пациентки:
· 1 степень. Мастопатия без гистологических признаков пролиферации эпителиальных клеток.
· 2 степень. Патологические изменения железистой ткани с наличием пролиферации эпителиальной ткани без признаков атипии и метаплазии.
· 3 степень. Мастопатия молочных желез, которая сопровождается пролиферацией атипичного эпителия. Именно эта степень рассматривается как облигатный предрак и представляет наибольшую онкологическую опасность.
Отметим, что рак груди как раз и характеризуется тем, что в ткани молочной железы возникает очаг размножения клеток, которые не могут быть дифференцированы как нормальные клетки человеческого организма. Их принято обозначать термином атипичные клетки.
Пролиферация любой ткани в организме является как нормальным компенсаторным процессом, так и может возникать под действием патологического фактора (воспаления, нарушения гормонального фона, ишемии и т.д.).
В случае мастопатии такой процесс размножения клеток вызывается высоким уровнем гормона эстрогена или пролактина на фоне гипоэстрогенемии. В сочетании с другими неблагоприятными факторами (наследственностью, стрессами, токсическим и лучевым воздействием на организм и др.
) может развиваться патологическая пролиферация клеточных структур долек и протоков молочной железы.
Поэтому пролиферативную мастопатию 2 и 3-й степени развития принято относить к предраковым формам заболевания.
Однако статистический анализ заболеваемости и исходов этой патологии указывает на то, что даже непролиферативные формы мастопатии в ряде случаев приводили к возникновению малигнизации (озлакочествления процесса) и становились основой развития рака груди.
Также установлено, что вероятность возникновения онкологического процесса на фоне такого заболевания не одинакова для пациенток, а зависит от ряда сопутствующих факторов:
[attention type=red]1. Срок течения мастопатии и длительность наблюдения у врача. Процент возникновения случаев малигнизации процесса выше при длительно текущей патологии, которая не сопровождалась лечением и медицинским наблюдением.
[/attention]2. Данные результатов гистологических исследований при сомнительной клинической картине. Довольно часто результаты биопсии не могут точно дать ответ на вопрос – трактовать гистологическую картину в пользу рака или нет.
Такая ситуация может наблюдаться не только при невыраженном патологическом процессе, но и при получении участка железы вне очага заболевания и т.д.
Однако гистологическое исследование в сравнении с другими методами обладает наибольшей диагностической точностью.
3. Индивидуальные особенности организма пациентки (наследственные и генетические факторы, состояние иммунной системы, гормональных процессов и др.).
К сожалению, установить точный тип клеточно-тканевых изменений при мастопатии в молочной железе можно, только проведя биопсию пораженного участка ткани (что не совсем просто при диффузной форме, т.к.
сложно выявить очаг наибольших патологических изменений) и дальнейшем внимательном гистологическом и цитологическом исследовании.
[attention type=green]Но зачастую большое число пациенток в процессе диагностики и лечения, либо самостоятельно игнорируют данное обследование (ссылаясь на его травматичность, дискомфортные ощущения во время процедуры и т.д.), либо оно не возможно из-за несовершенства лечебно-диагностической базы медицинских учреждений.
[/attention]В любом случае постановка диагноза в большинстве случаев опирается лишь на клиническую форму болезни (диффузная или узловая), которая помогает врачу определиться с тактикой лечения заболевания. Гистологическое подтверждение болезни и ее классификация используется уже на стадии подозрения онкологического процесса у пациентки.
Диагностика заболевания
Пролиферативная мастопатия требует довольно широкого спектра лабораторных и инструментальных обследований. Однако только так можно достоверно определить тип и степень клеточных изменений в груди, что поможет дать пациентке относительно точный прогноз ее состояния и определиться с дальнейшей диагностическо-лечебной тактикой.
Женщинам не стоит забывать о том, что они сами могут довольно точно и быстро определить изменения в своей груди при самоосмотре даже на ранних стадиях мастопатии. Не стоит скептически относиться к такому мероприятию и думать, что невозможно самостоятельно ощутить изменения в ткани органа.
При правильном проведении данной процедуры, Вы сможете не только вовремя заподозрить неладное, но и с высокой точностью оценить реакцию областей изменения в груди на пальпацию, консистенцию и эластичность образований и т.д. Такая информация может быть очень важная для врача.
О том, как правильно проводить самостоятельный осмотр своих молочных желез, любая женщина может узнать у лечащего врача гинеколога, маммолога или хирурга.
Современная медицина предлагает следующий перечень необходимых исследований для постановки точного диагноза любой формы мастопатии:
1. Осмотр и пальпация молочной железы. Это необходимая процедура, поскольку врач визуально не только выявит грубую патологию, но и сможет определить изменения консистенции железы, наличие болезненности в определенных участках, патологических выделений из сосков.
Также специалист задаст ряд вопросов для уточнения общего гинекологического статуса, состояния органа в разные периоды менструального цикла, наличия сопутствующих заболеваний.
[attention type=yellow]Часто именно четко указанные жалобы самой пациенткой дают незаменимую информацию для врача и помогают ему более точно определиться с диагностикой заболевания.
[/attention]2. Маммография. Это лучевой метод диагностики, который используется как скрининговое исследование женщин – он позволяет быстро и относительно точно оценить морфологию молочной железы и выявить патологические изменения ее структуры.
Уровень облучения, который получает пациентка при таком исследовании минимальный, что позволяет ей не беспокоиться о вреде для здоровья.
Во всех цивилизованных странах мира прохождение регулярной маммографии – это «золотой стандарт» диагностики заболеваний молочных желез и диагностики рака груди на ранних стадиях.
3. УЗИ груди и подмышечных лимфатических узлов. Такой вид исследования дает возможность на основании косвенных признаков оценить морфологию молочных желез, а также близлежащих лимфатических узлов, которые могут поражаться при онкологическом процессе.
Сочетание маммографии и УЗИ дает максимальную диагностическую информацию о том, как патологический процесс повлиял на морфологическую структуру органа. Также УЗИ может применяться у пациенток, которые по различным причинам не могут переносить процедуру маммографии.
Ультразвуковое сканирование считается предпочтительным в молодом возрасте, а маммография – у женщин старше 40 лет.
4. Биопсия зоны патологически измененной ткани груди.
[attention type=red]Такую процедуру проводят либо специальными иглами, которые берут частичку железы для дальнейшего гистологического исследования, либо в процессе оперативного удаления узлов и очагов мастопатии.
[/attention]Цитологической и гистологическое исследования пунктата – это самый точный, современный метод определения, имеет ли место пролиферативная мастопатия, рак молочной железы и другие заболевания у пациентки.
Отдельной диагностической линией врач пытается установить причину, которая спровоцировала такой патологический процесс, как мастопатия.
Для этого изучается общий гормональный фон женщины (с акцентом на уровень половых гормонов), исключаются гинекологические заболевания, поражения щитовидной железы, опухоли гипофиза и т.д.
Могут применяться дополнительные УЗ-исследования, КТ, МРТ, а также специфические анализы для оценки иммунного, эндокринологического статуса пациентки и оцениваться маркеры онкологических процессов.
Лечение заболевания
Пролиферативная мастопатия требует комплексного подхода в лечении. Тактика выбора терапии заболевания основывается на том, какая клиническая форма патологии наблюдается у конкретной пациентки.
Общими рекомендациями по лечению любого типа мастопатии являются:
1. Нормализация образа жизни, питания, сна и отдыха.
2. Отказ от вредных привычек.
3. Лечение хронической гинекологической патологии.
4. Избегание стрессов, нервного и психического перенапряжения.
5. Устранение влияния негативных факторов окружающей среды (радиации, токсинов и т.д.).
Диффузный тип мастопатии успешно поддается консервативному лечению у большинства пациенток. Для этого применяют препараты, которые снижают уровень и активность избытка эстрогена или пролактина. Если у женщины точно определена причина, которая привела к избыточной выработке гормонов и нарушения гормонального фона, врачи пытаются воздействовать и на нее.
Узловая и очаговая форма мастопатии помимо консервативного лечения зачастую требуют оперативного вмешательства.
Эта необходимость связана не только с эстетическими требованиями, но и также с тем, что такие патологические образования в молочной железе служат с большой долей вероятности очагом развития рака груди при неблагоприятном стечении факторов.
Хирург, удалив патологический очаг, отправляет его на гистологическое и цитологическое исследование, где в лаборатории определяется тип и степень прогрессирования болезни, а также дается ответ о наличии возможного онкологического процесса. Профилактика мастопатии >>>
Источник: https://mabusten.com/profilaktika_i_oslojneniya_mastopatii/317.html
Фиброзно кистозная болезнь
Молочные железы каждой женщины состоят из железистой ткани, разделенной соединительной и жировой прослойками. При некоторых обстоятельствах развивается фиброзно-кистозная болезнь. Поскольку данный орган является составляющей частью репродуктивной системы, относиться к его здоровью нужно очень внимательно.
Факторы, провоцирующие патологию
Для тех, кто не знает, что такое фиброзно-кистозная болезнь молочной железы — это доброкачественная опухоль, образуемая из элементов строения соединительной ткани.
Интересно! Заболеваний молочной железы, в частности доброкачественных, существует множество. Но самым распространенным является мастопатия. Этот диагноз объединяет несколько состояний с различными клиническими/морфологическими проявлениями.
В большинстве случаев фиброзно-кистозная болезнь молочных желез развивается на фоне гормонального сбоя в организме женщины. Подобное состояние вызывает значительные ухудшение самочувствия, и опасно тем, что ситуация может усложниться малигнизацией образования.
Причинами фиброзно-кистозного заболевания груди принято считать:
- нарушение функционирования яичников;
- воспалительные процессы в половой системе женщины;
- инфекции, передающиеся половым путем;
- прерывание беременности;
- частые стрессы;
- полный отказ от кормления грудью.
Формы заболевания
Ученые различают несколько вариантов данной патологии, а именно:
- непролиферативная форма фиброзно-кистозной болезни — заключается в образовании кист различной формы, причем их размеры колеблются в пределах 1 мм — 2 см. Сначала образование имеет вид гроздей винограда, но через некоторое время происходит фиброзирование. Это процесс приводит к тому, что дольки растягиваются, и образуется одна или несколько кист.
- пролиферативная форма фиброзно-кистозной болезни — считается самой частой у женщин возрастом 16-30 лет. Они жалуются на набухание и болезненность грудей.
Патологический процесс еще делится на стадии. Например, вначале преобладает диффузная форма фиброзно-кистозной болезни. Это означает, что начинается разрастание соединительной ткани, в ходе чего образуются просовидные узелки. В это период заболевание хорошо поддается лечению, но, к сожалению, многие женщины просто игнорируют первые симптомы.
В дальнейшем образуются более плотные узлы, размер которых может достигать грецкого ореха. На данном этапе форма заболевания классифицируется как узловая. Симптомы пролиферативной фиброзно-кистозной патологии молочной железы становятся более выраженными, причем они не исчезают с началом регулярных маточных кровотечений.
Как проявляется заболевание?
Основной жалобой, которая встречается чаще всего среди женщин, страдающих данным заболеванием, являются болезненные ощущения в одной или сразу в обеих молочных железах. Примечательно то, что больше всего они выражены во второй половине менструального цикла, а именно в течение последних дней перед наступлением менструаций.
Внимание! 15% больных от общего количества не чувствуют никаких болевых ощущений, в некоторых случаях они слабо выражены. Но это не значит, что беспокоиться не о чем, если у вас обнаружили аномальные уплотнения при осмотре.
Женщины, страдающие непролиферативной фиброзно-кистозной болезнью, имеют некоторые психоэмоциональные особенности. Говоря точнее, они склонны к депрессиям, тревожным состояниям, канцерофобиям — постоянный страх раковых заболеваний. Немаловажным в диагностике является пальпация грудных желез, а также их общий осмотр.
[attention type=green]С целью не допустить ошибок при постановке диагноза, такого рода обследование проводится на 7-10 день менструального цикла. Еще важно осуществлять осмотр поочередно в двух положениях — стоя и лежа.
[/attention]Каким бы образом врач ни проводил осмотр, он обязательно должен прощупать органы лимфатической системы, расположенные в подмышечных впадинах, под и над ключицами.
Для того чтобы точно определиться с тактикой лечения фиброзно-кистозной болезни, проводятся инструментальные и лабораторные исследования. К первой категории относится:
- рентгеновская маммография;
- ультразвуковая эхография;
- допплеросонография пораженного органа;
- пункция с последующим цитологическим анализом полученного образца.
Терапевтический подход определяется в индивидуальном порядке, в ходе этого учитываются результаты цитологического исследования, возраст пациентки, состояние ее организма и другие факторы.
В чем заключается лечение?
Выбор способа воздействия зависит от того, какие преследуются цели. Это может быть:
- выявление и устранение первопричины образования доброкачественной опухоли;
- восстановление баланса эндокринной системы;
- удаление патологических узловых образований, в том числе кисты (после операции проводится цитологическое исследование изъятых образцов, что позволяет спрогнозировать дальнейшее развитие патологии).
Негормональное лечение фиброзно-кистозного поражения молочной железы включает в себя диету, изменение образа жизни, витаминотерапию, прием препаратов йода, а также влияющих на центральную нервную систему. Хороший эффект дает:
- лечение травами;
- иммунотерапия;
- энзимотерапия;
- иглорефлексотерапия;
- использование пищевых добавок и нестероидных противовоспалительных средств.
Нередко после получения результатов обследования врачом назначается прием гормональных препаратов. Речь идет о прогестагенах, андрогенах, антиэстрогенах, а также средствах, способных угнетать выработку пролактина.
Единственный хирургический метод лечения заключается в полном удалении пораженной груди, но для большинства женщин он неприемлем. Более того, таким способом лишь устраняется часть пораженной ткани, но не саму причина патологии.
Как не допустить онкологии?
Чтобы предотвратить заболевание, или по возможности не допустить его усугубления, всегда нужно помнить о факторах риска. Имеющиеся заболевания воспалительного характера нужно устранять как можно скорее. Профилактикой мастопатии является грудное вскармливание и грамотное применение оральных контрацептивов.
Источник: http://assuta-agency.ru/zabolevaniya/fibrozno-kistoznaya-bolezn
Пролиферация клеток эпителия. Пролиферация эндометрия
Пролиферация – это процесс размножения клеток, приумножающий объем тканей. Интенсивно протекает в период эмбрионального развития, когда клетки развивающегося эмбриона активно и непрерывно делятся. Процессом пролиферации управляют гормоны, способные как ускорить её, так и замедлить рост клеток.
Пролиферация, являясь основным процессом, обеспечивающим нормальное развитие и рост тканевых структур, способствует их постоянному обновлению и нормальной работе организма.
Пациенты, увидев в заключении врача после обследования слово «пролиферация», задаются вопросом что это такое, начинают волноваться насколько это опасно, но не стоит паниковать – пролиферация не является заболеванием.
Клеточным структурам многих видов тканей необходимо регулярное обновление. Этот физиологический процесс осуществляется путем деления клеток. Процесс обновления клеток явно выражен в кожном покрове, слизистых оболочках желудочно-кишечного тракта, системы дыхания и матки. Это означает, что пролиферация в них является необходимым и нормальным процессом.
Клеточная пролиферация с медицинской точки зрения
Изучив процесс клеточной пролиферации, врачи выяснили, что она контролирует процесс нормального функционирования защитных сил организма – иммунитета.
Пролиферация способствует уничтожению тканевых дефектов и восстановлению прежнего функционирования органов, работа которых была нарушена. Но нельзя назвать пролиферацию полностью безвредным процессом.
Она может принимать участие и в патологических процессах, например, при выработке большого количества соматотропного гормона (гормона роста) наблюдается увеличение конечностей и некоторых органов.
Нарушение процесса пролиферации и дифференцировки клеток может сопровождаться атипией (внешнее и функциональное изменение клеток) и дать толчок образованию злокачественных опухолей.
Клетки начинают активно размножаться, что называется гиперпролиферация. Так происходит потому, что пролиферация уже не дифференцирующихся клеток приводит к началу опухолевого процесса.
Но не следует забывать о том, что в различных органах тканевая пролиферация протекает неодинаково.
В зависимости от индекса пролиферативной активности и способности делиться клетки организма в медицине подразделяются на 3 группы:
- Лабильные;
- Стабильные;
- Статические.
Лабильным клеткам присущи выраженные пролиферативные процессы, вследствие чего они могут регенерировать быстро и восстанавливать свою деятельность.
В процессе регенерации наблюдаются такие процессы как:
- Рост соединительной ткани;
- Формирование новых сосудов;
- Устранение тканевых дефектов.
В эту группу можно включить клетки крови, эпителиальной ткани и эпидермиса, слизистого покрова желудочно-кишечного тракта. Наиболее быстро пролиферация протекает в слизистой желудка.
Стабильным клеткам свойственны умеренные пролиферативные процессы из-за чего способность их к быстрому размножению и восстановлению несколько хуже. Пролиферирующие клетки здесь образуются исключительно в результате серьезных повреждений тканей или органов. Сюда можно отнести печень, поджелудочную железу, поперечно-полосатую мышечную ткань, слюнные железы и др.
К статическим клеткам можно отнести кардиомиоциты и нервные клетки. Они практически не поддаются пролиферации, не способны восстанавливаться и размножаться.
Однако, если на кардиомиоциты долгое время действует какое-либо напряжение, они способны восстановиться за счет пролиферирующих внутриклеточных структур внутри здоровых клеток.
Это, в конечном счете, может привести к гипертрофии миокарда.
Виды пролиферации
Медицине на сегодняшний день известны следующие виды пролиферации клеток:
- Физиологическая пролиферация – восстанавливает тканевые и клеточные структуры естественным путем. Сюда можно отнести пролиферацию плоского эпителия ЖКТ и клеток крови;
- Репаративная — способствует регенерации тканей и клеточных структур при воспалительных процессах после каких-либо повреждений;
- Патологическая пролиферация клеток – процесс развития атипичных тканей, отличающихся структурой от здоровых. В пример можно привести рубцы в месте ожогов, разрастание соединительных тканей в месте разрыва стенки миокарда, хрящи в месте перелома. Но самым сложным проявлением патологической пролиферации является возникновение раковых опухолей.
Изучение процессов пролиферации имеет немаловажное значение для понимания процесса гомеостаза (поддержания постоянства внутренней среды организма).
Пролиферация эндометрия и шейки матки
Пролиферация в гинекологии – явление нередкое. Деление клеток женских половых органов итак происходит довольно быстро, а при патологиях этот процесс протекает еще активнее.
Пролиферация клеток призматического эпителия в половых органах выявляется после гистологического анализа слизистой оболочки матки, шейки матки или ее фрагмента, который забирается путем конизации.
По итогам анализа врач-гинеколог делает вывод о наличии или отсутствии патологического процесса.
[attention type=yellow]Рассмотрим подробнее пролиферацию в матке. В разных частях матка имеет неодинаковую структуру и выстилку. Шейку ее выстилает многослойный плоский без атипии эпителий, зону цервикального канала – цилиндрический эпителий, а слизистую эндометрия выстилает железистая ткань.
[/attention]В течение одного менструального цикла на матку воздействуют гормональные всплески, готовящие ее к возможной беременности, поэтому клетки ее начинают пролиферировать и подготавливать эндометрий для более удобной имплантации оплодотворенной яйцеклетки. Именно поэтому процесс пролиферации не просто нормальный, но еще и необходимый.
У беременной женщины в результате гормональных изменений активная пролиферация железистого эпителия маточной шейки считается нормальным явлением.
Ускоренный пролиферативный процесс может свидетельствовать о следующем:
- О наличии воспалительного процесса – цервицита;
- О повреждениях различного рода (выскабливание при абортах, послеродовые разрывы, удаление фрагмента шейки матки);
- О возможных опухолевых процессах (дисплазия, полипы, рак).
Иными словами, в шейке матки наблюдается воспалительная, гиперпластическая и посттравматическая пролиферация.
Бактериальные, грибковые и вирусные цервициты приводят к повреждениям покровного эпителия, который вследствие этого начинает усиленно пролиферировать для восстановления своей целостности.
Похожие явления наблюдаются при эрозии, повреждении шейки матки при родовых потугах, абортах и прочих манипуляциях. Такая пролиферация, способствующая регенерации многослойной плоской эпителиальной ткани, считается физиологической.
Пролиферация в перечисленных выше ситуациях не приносит вреда, но все же требует лечения под наблюдением врача. При полном восстановлении слизистой оболочки волноваться не о чем.
Пролификация с атипией имеет несколько другой характер. Базальноклеточная гиперплазия может способствовать развитию псевдоэрозий шейки матки, которые при несвоевременном лечении могут преобразоваться в раковую опухоль.
Псевдоэрозия представляет собой явление, когда снаружи шейки матки появляются участки железистого эпителия, который обычно выстилает стенки в цервикальном канале. Это происходит из-за гормонального сбоя, который в свою очередь вызывается вирусными заболеваниями. При псевдоэрозиях может пролиферировать, как плоский эпителий, так и участки цилиндрического, из которого и формируются эрозии.
Опасным явлением выступает пролиферация с дисплазией многоклеточного плоского эпителия шейки матки, так как дисплазия – это предраковый процесс.
Поговорим о пролиферации эндометрия.
[attention type=red]Эндометрий представляет собой внутренний слой матки, постоянно обновляющийся и имеющий сложное строение. В период менструации он отторгается из-за не наступившей беременности и образуется вновь до следующего цикла. Этот процесс является постоянным и не обходится без пролиферации.
[/attention]Более активно клетки эндометрия пролиферируют в первую половину менструального цикла, когда слизистая оболочка матки находится под действием гормонов эстрогенов. В случае, когда пролиферация не прекратилась вовремя, возникает гиперплазия эндометрия.
Это может повлечь за собой образование кист, полипов, что грозит перерождением их в онкологию.
Получается, процесс пролиферации в матке не всегда является патологией. В некоторых случаях этот процесс жизненно необходим.
Пролиферация клеток в гастроэнтерологии
Обновление клеток железистого эпителия желудка происходит регулярно, так как она нуждается в постоянной пролиферации. Любое повреждение слизистой ускоряет процесс деления клеток. Причинами активной пролиферации обычно выступают язвенная болезнь, гастрит, различные полипы, а также опухоль.
При острой форме гастрита на фоне воспаления, выраженного в виде отечности слизистого покрова и кровоизлияний, выявляются также участки покровно-ямочного эпителия, который пролиферируя, способствует регенерации поврежденной слизистой оболочки.
Хронический гастрит, встречающийся сегодня у людей всех возрастных групп, также протекает с усиленным процессом пролиферации эпителия. Этот процесс особенно проявляется при гиперплазиях, когда утолщается слизистая и возможно возникновение различного рода полипов.
При обострении язвенной болезни наблюдается повреждение стенок органа. Для устранения этого дефекта по краям язвы начинается активная пролиферация слизистого эпителия. Такая пролиферация особенно характерна для гиперпластических полипов, обнаруживаемых по краям язвы.
Наиболее опасной считается предраковая пролиферация желудочной стенки, когда начинает умножаться количество темных вытянутых клеток в зоне шеек желез желудка.
В самом начале процесс несет регенеративный характер, но из-за нарушенной дифференцировки клеток полного восстановления слизистой не наблюдается. Железы в результате покрываются несвойственными ими темными вытянутыми клетками, которые в норме находятся лишь в шейках этих желез. В дальнейшем это приводит к развитию злокачественного образования – карциномы.
Пролиферация молочной железы
Молочные железы часто подвержены различным изменениям. Они регулярно испытывают на себе воздействие половых гормонов, которое проявляется в изменениях груди во время менструации, в период беременности и грудного вскармливания. По этой причине орган подвержен различным патологиям. Согласно статистическим данным около 60% женщин в возрасте 25-35 лет подвержены развитию мастопатии.
Несмотря на то, что мастопатия является доброкачественным процессом, наличие ее повышает риск развития рака груди. Пролиферативное действие здесь еще более опасно. Оно повышает риск развития онкологии в 25 раз. Именно поэтому пролиферуриющая мастопатия называется предраковой.
* Только при условии получения данных о заболевании пациента, представитель клиники сможет рассчитать точную цену на лечение.
Выделяют 3 степени мастопатии:
- При первой степени не наблюдается пролиферации;
- При второй имеются признаки пролиферации;
- При третьей степени наблюдается выраженная пролиферация атипичных клеток эпителия.
Получается, процесс пролиферации является не только признаком развития мастопатии, но и показателем возможного развития онкологии. Поэтому при наличии каких-либо изменений в груди делается цитограмма для изучения структуры ткани груди.
Пролиферация при воспалениях
Любой воспалительный процесс завершается пролиферацией. Очаговая воспаленная часть ограничивается от нормальных тканей именно за счет пролиферации. Однако, этот процесс может наблюдаться на начальной стадии воспаления фолликулярного эпителия. В этом случае причины пролиферации могут быть разнообразными.
В процессе пролиферации может наблюдаться активное деление различных клеток, а именно:
- Клеток мезенхимы;
- Эндотелиальных клеток;
- В — и Т-лимфоцитов;
- Клеток адвентиция;
- Тучных клеток;
- Макроцитарных клеток.
Рассмотрим пролиферацию в фибробластах. При ней наблюдается активная выработка белков. В дальнейшем фибробласты преобразуются в зрелые клетки, именуемые фиброцитами. На конечном этапе пролиферация приводит к отделению очага воспаления от нормальных тканей с помощью коллагена. Смотря на наличие такой структуры, можно установить диагноз пролиферация.
Что делать при выявлении пролиферации?
Где бы ни был выявлен процесс пролиферации, первое, что сделает квалифицированный специалист – это определит причину, только потом подберет необходимую терапию. Не существует однозначного метода лечения пролиферации, так как она не является самостоятельной патологией, а лишь служит спутником других болезней.
Для лечения пролиферации при воспалительных процессах назначается противовоспалительная терапия, дополняющаяся противовирусными и антибактериальными препаратами, оказывающими антипролиферативное действие.
Предраковый пролиферат с атипией на фоне фовеолярной дисплазии требует более серьезных мер лечения вплоть до удаления пораженной части органа или ткани. Пролиферация, протекающая на фоне карциномы, требует лечения по правилам онкологической терапии и не исключает удаления пораженного органа.
[attention type=green]Пролиферация, которая свидетельствует о патологии, служит сигналом, призывающим к немедленному лечению. В связи с этим пациенты с диагностированной у них пролиферацией, находятся под надзором врача.
[/attention]Завершив лечение основного заболевания, следует провести дополнительное исследование (биопсию или цитологический анализ), которое позволит оценить насколько эффективно прошло лечение и определить есть ли риск образования в будущем злокачественной опухоли.
Источник: https://pro-rak.com/onkologiya/proliferatsiya/
Пролиферация молочной железы – предраковые процессы

Диффузная мастопатия относится к доброкачественной форме патологии, при которой возможно возникновение предраковых изменений. Пролиферация молочной железы с клеточной атипией выявляется при проведении обследования – наличие облигатного предрака требует проведения комплексной терапии с обязательным удалением очага прединвазивных изменений в железистых или протоковых клетках груди.
Атипические изменения в клетках обнаруживаются только при углубленном обследовании
Варианты предрака
Предрак в большинстве случаев бессимптомен: женщина может длительно наблюдаться и лечиться по поводу фиброзно-кистозной мастопатии, но предвосхитить или предупредить развитие онкологии не всегда возможно.
При проведении УЗИ или маммографии нет типичных признаков опухоли, а атипическая пролиферация молочной железы обнаруживается случайно при взятии биопсии из ткани молочных желез.
Выделяют 2 основных варианта патологии:
- Дольковая неоплазия;
- Внутрипротоковая пролиферация.
В зависимости от выраженности клеточных изменений риск появления рака в груди резко возрастает – зачастую пролиферация молочной железы становится раком in situ.
Дольковая неоплазия
Предраковые клеточные изменения в железистой ткани груди указывают на высокий риск онкопатологии. Выделяют 2 формы:
- Атипическая дольковая гиперплазия;
- Дольковая карцинома in situ.
Вне зависимости от возраста женщины любой из вариантов опасен потенциальным развитием злокачественной опухоли (вероятность формирования рака молочной железы повышается в 12 раз). Выделяют 3 степени предрака:
- Минимальное наличие пролиферации и атипии клеток (риск перерождения 11%);
- Умеренно выраженные пролиферативно-атипические изменения (вероятность рака повышается до 47%);
- Выраженная клеточная патология (переход в онкологию в 86% случаев).
Обнаружить дольковую неоплазию при маммографии или эхографии невозможно. Единственный вариант ранней диагностики – исследование биоптата, взятого из ткани молочной железы при мастопатии.
Внутрипротоковая пролиферация молочной железы
Поражение млечных протоков в груди может быть 3 видов:
- Простая гиперплазия;
- Атипическая протоковая гиперплазия;
- Протоковая карцинома in situ.
В первом случае риск появления злокачественной опухоли повышается в 1,5 раза, во втором – в 5 раз, в третьем – в 10 раз. Внутрипротоковая пролиферация молочной железы является облигатным предраком, обнаружение которого требует проведения хирургической операции.
Алгоритм диагностики
Типичная тактика обследования включает все возможные методы диагностики, которые надо проводить с учетом результата предварительного осмотра врача-маммолога.
Женщинам в возрасте от 20 до 35 лет желательно проводить ультразвуковое сканирование груди не менее 1 раза в 2 года, выбирая для проведения процедуры 1 фазу менструального цикла (с 6 по 11 день от первого дня месячных).
После 35 лет выполняется маммография. Пункционная биопсия проводится в следующих случаях:
- любой вариант узловой мастопатии;
- обнаружение кистозной полости в груди;
- выявление локальной группы микрокальцинатов (признак внутрипротоковой пролиферации молочной железы).
Пункционная биопсия помогает обнаружить предрак
Только цитологическое или гистологическое заключение является основанием для постановки диагноза предопухолевого процесса.
Тактика терапии
Оптимальными методами лечения прединвазивных форм заболеваний груди являются операция и медикаментозная терапия. К показаниям для хирургического вмешательства относятся:
- высокая степень пролиферативных и атипических процессов в биоптате;
- наличие измененных клеток в аспирате, полученном из кистозной полости или узла;
- отрицательная динамика при использовании консервативных методов лечения.
Консервативные методики при пролиферативных формах фиброзно-кистозной мастопатии проводятся под постоянным и регулярным контролем врача-маммолога – гарантированно избавить от предопухолевого состояния с помощью таблеток невозможно, поэтому следует не менее 1 раза в полгода посещать специалиста, чтобы вовремя выявить прогрессирующие атипические или пролиферативные процессы, ведущие к раку молочной железы.
Запись опубликована в рубрике Онкология с метками карцинома, опухоль, предрак, рак. Добавьте в закладки постоянную ссылку.
Источник: https://parashistay.ru/proliferatsiya-molochnoj-zhelezy-predrakovye-protsessy.html
Важная информация об онкомаркере Ki-67 при раке молочной железы
Определение уровня Ki67 при раке молочной железы позволяет выявить агрессивные формы онкологии. Здоровые клетки этот белок не выделяют, значит, его присутствие в материале, взятом при биопсии, является показателем быстро развивающегося злокачественного процесса с высоким риском метастазирования.
Что это такое
Антиген Ki-67 является димерной белковой молекулой, которую образуют все опухолевые клетки. Наибольшее количество выделяют раковые новообразования молочной железы, поэтому белок принято считать онкомаркером РМЖ.
Ki-67 выделяют из биоптата (кусочка опухоли, взятого при биопсии). Ценность анализа в том, что он помогает узнать о характере рака, спрогнозировать его «поведение» (как быстро он будет развиваться).
Интенсивная экспрессия белка начинается в период вступления раковой клетки в стадию митоза, когда повышается угроза инвазии опухоли («врастания» в здоровые ткани и их уничтожение) и последующего метастазирования.
Исследование на Ki-67 проводится во всех клиниках, оборудованных гистологическими лабораториями. В частном медицинском учреждении сдать анализ можно за 3000–4500 руб. (в цену включается только изучение ткани на белок, биопсия оплачивается отдельно).
Показания к исследованию
Анализ на Ki-67 рекомендован всем пациентам с диагностированным раком молочной железы. Данные о количестве белка помогают составить план лечения.
Выявление низкого уровня Ki-67 позволяет избежать назначения заведомо неэффективной противораковой терапии (которая, как известно, имеет массу побочных эффектов).
Например, при показателе менее 2,7% может проводиться только одна эндокринная терапия.
[attention type=yellow]Повышенная концентрация белка является сигналом о необходимости немедленного применения самых радикальных методов лечения, в том числе полной резекции груди и агрессивной лучевой, таргетной и химиотерапии.
[/attention]Биопсия с исследованием на Ki-67 проводится не только до составления программы лечения, но и после операции или курса терапии. Это нужно для исключения рецидивирования.
Если уровень белка во взятом образце ткани все равно будет высоким, значит, полностью удалить раковые клетки не удалось и они все равно остались агрессивными.
Если экспрессия антигена оказывается выше, чем в первичном анализе, то это является основанием для продолжения лечения с применением более сильных средств.
Особенности выполнения тестирования
Онкомаркер выявляется при иммуногистохимическом тестировании раковых клеток. Исследуется либо биоптат (тканевой материал, взятый при биопсии), либо часть опухоли, иссеченной хирургом во время операции. Гистологический анализ белка Ki-67 проводится по следующей схеме:
- Ткань с помощью микроножа нарезается на тончайшие пласты, чтобы можно было рассмотреть каждую клетку и межклеточные пространства.
- Каждый срез опухоли крепится на стекло и прокрашивается флюоресцентным реагентом, который вступает в реакцию только с белками, делая их легко различимыми.
- Образцы изучаются под световым микроскопом (в 10 репрезентативных полях зрения при сорокократном увеличении).
- Врач выполняет подсчет окрашенных элементов и соотносит их с неокрашенными участками – получается процент клеток, в которых четко определен белок Ki-67.
Помимо количественного показателя при иммуногистохимическом анализе исследуются морфологические данные. Врач выявляет, в каком именно месте происходит скопление Ki-67 – в ядре, клеточном веществе или на оболочке опухолевых клеток. Эти данные о белке также важны, так как помогают узнать степень агрессивности рака молочной железы, определить вероятность рецидивов и метастаз.
Какая польза от пролиферативного индекса
Онкомаркер начинает выделяться раковыми клетками во время наступления фазы митоза, который еще называют пролиферацией. Именно поэтому результат иммуногистохимического тестирования принято называть пролиферативным индексом. Он обозначается в процентном соотношении клеток с Ki-67 к 100 клеткам из исследуемого образца.
Узнав пролиферативный индекс, врач может спрогнозировать выживаемость пациента с раком молочной железы при мягких способах терапии или принять решение о необходимости в агрессивных и радикальных способах лечения.
Также данные о Ki-67 нужны для определения эффективности проведенных мероприятий. Если при повторной биопсии данные о экспрессии белка будут нулевыми, то речь идет о ремиссии. Если же индекс не обнулился, но существенно понизился, то лечение эффективно и его надо продолжать.
При росте показателя следует незамедлительно изменить тактику лечения.
Нормы показателей
При отсутствии раковых клеток в стадии пролиферации данные анализа на Ki-67 будут нулевыми. В остальных случаях полученные результаты говорят о развивающемся раке груди, процентные соотношения позволяют определить шансы на выживаемость:
- 1–10% – не норма, но в целом благоприятный показатель, так как даже без применения неагрессивного лечения прогноз на пятилетнюю выживаемость составляет 90–95%.
- 10–15% – этот показатель Ki-67 также не требует радикальных мер, но прогноз снижается до 80–85%.
- 15–25% – высокий показатель роста новообразования. Обязательны химиотерапия и гормонотерапия. Прогноз пятилетней выживаемости при правильном лечении – 70–75%.
- 25–40% – неблагоприятный показатель. Требуются интенсивная лучевая, таргетная и химиотерапия. Прогноз пятилетней выживаемости – менее 60%.
Показатель Ki-67 выше 40 % уже считается неблагоприятным с пониженной вероятностью на то, что удастся остановить рост опухоли и предотвратить метастазирование. При показателях более 90 % шансы на то, что пациент проживет хотя бы пару лет, практически нулевой (даже при интенсивной терапии с применением самых сильных лекарств).
Важно понимать, что результаты теста на Ki-67 не являются единственной характеристикой состояния пациентки. Даже при полном отсутствии онкомаркера нельзя считать себя здоровой.
Дело в том, что в момент сдачи анализа раковые клетки могли находиться в “спящем режиме”, но они в любой момент могут начать делиться – очень важно успеть их уничтожить, не допустив наступления фазы митоза.
Вот почему надо послушно следовать всем рекомендациям врача, не прерывать назначенного лечения.
Плохие показатели Ki-67 в свою очередь не являются поводом для отчаяния: они только говорят, что надо предпринимать самые серьезные меры по борьбе с болезнью, пробовать все возможные варианты. В медицине есть случаи, когда удавалось помочь женщинам даже на самых последних стадиях рака и существенно продлить их жизнь.
Источник: https://mammolog.guru/zabolevaniya-grudi/onkologiya/ki67-pri-rake-molochnoj-zhelezy.html