Лейкоплакия вульвы: лечение заболевания и что это такое, симптомы, диагностика, применение медикаментов и народных методов + отзывы
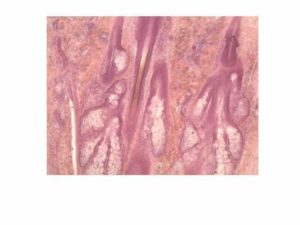
Лейкоплакия наружных пол. органов у женщин — широко распространенное гинекологическое заболевание, которое характеризуется поражением слизистой оболочки. Болезнь проявляется в виде белесоватых наростов на слизистой.
Помните. Лейкоплакия вульвы у детей очень редко диагностируется, однако в последнее время прослеживается тенденция к омоложению болезни.
По сути, лейкоплакию половых губ можно рассматривать как предраковое состояние. Как и чем лечить лейкоплакию вульвы, будет указано ниже. Анализ статистических данных показал, что патология диагностируется приблизительно у 5% женщин, однако ее злокачественная трансформация наблюдается у 15-30% пациенток. Недуг у женщин чаще всего выявляется случайно — во время прохода профосмотра.
Лейкоплакия вульвы, как правило, развивается на фоне гормонального дисбаланса, поэтому чаще всего указанная аномалия наблюдается у женщин в период менопаузы и климакса
Что такое «лейкоплакия вульвы»?
Лейкоплакия – дистрофический процесс слизистой вульвы, который протекает в хронической форме. При лейкоплакии выражена пролиферация тканей, а также происходит чрезмерное ороговение эпителия, что впоследствии приведет к структурным изменениям и склерозированию
Лейкоплакия заметна как визуально, так и обнаруживается после инструментальных и лабораторных анализов. Это состояние считается предраковым и часто имеет неблагоприятный прогноз. Лечения, которое могло бы восстановить здоровье тканей, еще разработали, поэтому терапия несет больше поддерживающий характер (если не применяют хирургическое вмешательство).
Многослойный эпителий вульвы может поражаться по разным причинам, однако точной взаимосвязи с каким-либо фактором пока не обнаружено. Дистрофические изменения со временем приводят к образованию рогового слоя и гиперкератоза.
[attention type=yellow]Это заболевание поражает преимущественно женщин, которые входят в период менопаузы или уже испытывают гормональную перестройку.
[/attention]Лейкоплакия часто наблюдается одновременно с краурозом вульвы – ее атрофическими изменениями.
Дистрофические процессы, которые происходят в органе, в несколько раз повышают риск развития рака, поэтому своевременная диагностика очень важна для сохранения здоровья пациентки.
Виды и формы заболевания
Существует несколько вариантов течения, каждый из которых имеет специфическую симптоматику, особенности лечения и прогноз.
Плоская
Данный вариант – самый распространённый. В 90% случаев патология выявляется при профилактических осмотрах или во время обращения к стоматологу по поводу других заболеваний. Клинических проявлений длительное время нет. Спустя несколько месяцев возникает чувство жжения, давления и втянутости.
При поражении языка, за счёт перерождения эпителия вкусовых сосочков, теряется вкусовая чувствительность.
Плоская лейкоплакия представляет собой сухую шероховатую поверхность, которую невозможно удалить
Очаги лейкоплакии могут иметь любую форму и размеры (описаны случаи, когда вся слизистая оболочка подверглась дискератозу). На слизистой оболочке щёк чаще всего поражается область вокруг выводных протоков слюнных желёз.
Локализация на языке, нёбе или дне ротовой полости обуславливает появление белых полос с участками более тёмного окраса. У 50% больных образования возвышаются над поверхностью на 1-3 мм.
Характерно появление налёта, который не соскабливается шпателем.
Цвет бляшек: белый, серый или молочный. Инфицирования обычно не возникает, так как деятельность иммунных барьеров не нарушена.
Веррукозная
Данный тип – следующий, после простой формы. При дальнейшем продолжении воздействия провоцирующих факторов (курение, употребление алкоголя и острой пищи) отклонение неуклонно прогрессирует. Гиперкератоз становится более выраженным. Верхние слои эпителия уплотняются и значительно возвышаются (на 3-5 мм). При ощупывании они плотные, твёрдые и немного подвижные. Боль не характерна.
Вариант веррукозной лейкоплакии, возникшей на нижней части языка
https://www.youtube.com/watch?v=23ubZgM2z6Q
Цвет постепенно сменяется на желтоватые оттенки. Типичные жалобы: сильное жжение при воздействии воды и пищи, ощущение стянутости и шероховатости, дискомфорт в ротовой полости.
Характерная особенность – частое перерождение в онкопатологию.
Эрозивная
Простой и веррукозный варианты в 25-30% случаев, при отсутствии лечения, переходят в данную форму. На патологических образованиях появляются множественные трещины и язвочки, вызывающие резкую боль. Размер открытых ран постепенно увеличивается, достигая значительных размеров. Приём пищи, речь, движения в нижнечелюстном суставе становятся практически невозможными.
Дополнительно может произойти инфицирование и появление воспалительных процессов в ротовой полости (гингивит, стоматит и т. п.).
Лейкоплакия Таппейнера
Такая форма обычно преследует лиц, злоупотребляющих курением. Доказано, что использование 10 сигарет в день повышает риск развития лейкоплакии Таппейнера в 50 раз. Очаги локализуются на мягком и твёрдом нёбе, крайне редко – на дёснах.
Лечение лейкоплакии Таппейнера заключается в полном отказе от курения
Слизистые оболочки приобретают серый или синеватый окрас, становятся складчатыми. Из-за обструкции протоков слюнных желёз секрет скапливается в тканях, приводя к застою и инфицированию. Клинически это проявляется появлением множественных красно-бордовых узелков и частыми инфекционно-воспалительными заболеваниями полости рта.
После прекращения воздействия табачного дыма очаги могут подвергнуться регрессированию и полностью исчезнуть.
Мягкая
Данный вид – доброкачественная опухоль слизистой оболочки полости рта. Поражённые участки сильно шелушатся, характерно отпадение целых кусков ороговевшего эпителия. На очагах формируются множественные трещины и язвы, которые могут привести к кровотечениям. Опухоль может достигать значительных размеров – до 4-5 см в диаметре и до 1 см в высоту.
Мягкая форма лейкоплакии представляет собой доброкачественное новообразование
Предполагаемая причина – хронические стрессы, депрессия, а так же резкие колебания гормонального фона (например, после отмены глюкокортикостероидной терапии).
Стадии заболевания
Изменения при лейкоплакии происходят медленно. Без адекватного лечения проявления заболевания усугубляются, а прогноз ухудшается. В зависимости от стадии клинической картины, выделяют три формы лейкоплакии:
- Плоская. На вульве появляются белые бляшки, которые можно удалить ватным тампоном, но затем они возникают вновь. Кроме этого, видимых изменений в пораженной области нет. Площадь поражения может быть разной – от ограниченного участка до покрытия всей вульвы.
- Гипертрофическая. Пятна приобретают серо-белый оттенок. Ткани вульвы становятся выпуклыми в некоторых местах, а воспаленные очаги сливаются в большую область поражения. На этой стадии удалить пятна с поверхности слизистой невозможно.
- Бородавчатая. НА этом этапе лейкоплакию расценивают как предраковое состояние. Пятна превращаются в бородавки белого цвета и заметно выступают над поверхностью. Из-за выпуклого строения образования могут повреждаться, что приводит к появлению ссадин, трещин, усилению воспалительного процесса или инфицированию.
Крем Иранский шафран при лейкоплакии
Можно сказать, что в Пекинском научно-исследовательском институте произошел прорыв медицины — получено не гормональное средство, которое в 98% случаев дает 100% устранение лейкоплакии. Набор крема Иранский шафран предусматривает не 1, а 2 средства:
- Лосьон для вымывания (оказывает очищающее и антисептическое действие).
- Биоактивный крем (питает и восстанавливает пораженные зоны).
У средства нет противопоказаний или побочных эффектов. Единственным последствием может быть индивидуальная непереносимость. Для проверки, перед началом регулярного применения, нанести небольшое количество средства на тыльную поверхность кисти и подержать 10 минут. Если в течение суток нет аллергической реакции — крем можно смело использовать.
После острой фазы крем Иранский шафран при лейкоплакии вульвы рекомендуется продолжать использовать в целях профилактики.
Таким образом, лейкоплакия в настоящее время успешно лечится и диагностируется. Выбор метода устранения недуга зависит от степени поражения. Самолечение может быть опасным и привести к не желаемым последствиям, поэтому обязательно нужна консультация специалиста.
На видео о лечении лейкоплакии вульвы у женщин и крауроза методом ФДТ:
Источник: https://gb4miass74.ru/bolezni/lejkoplakiya-vulvy.html
Лейкоплакия вульвы
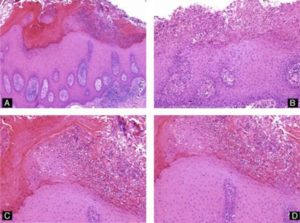
В постклимактерическом периоде нельзя отказываться от плановых посещений гинеколога, так как наступление менопаузы вовсе не означает, что у вас больше никогда не будет проблем по женской части. Существуют заболевания, характерные как раз для пожилых женщин, например, лейкоплакия вульвы. Впрочем, у молодых оно тоже встречается, хотя и гораздо реже.
Если женщина чувствует зуд, жжение и боль в области наружных половых органов, усиливающиеся после мочеиспускания, полового акта и при ходьбе, значит, необходимо обратиться к врачу. А вот специфический признак – тонкие пленки, легко удаляющиеся тампоном, или белесые бляшки на коже или слизистой вульвы, шейки матки или влагалища – может увидеть только гинеколог в ходе осмотра.
Описание
Лейкоплакия вульвы – предраковое состояние, дистрофическое изменение многослойного плоского эпителия. При этом заболевании появляются в норме отсутствующие в эпителии роговой и зернистый слои, развивается пара- и гиперкератоз.
Обычно лейкоплакия вульвы развивается во время менопаузы, но в последнее время лейкоплакия все чаще диагностируется у молодых женщин. Опасность этого заболевания в том, что существует опасность перерождения лейкоплакии в рак вульвы.
Врачи считают, что лейкоплакия – защитная реакция организма на действие разнообразных повреждающих факторов, она выражается в слишком быстром разрастании плоского эпителия. Лейкоплакия вульвы возникает на фоне воспаления слизистой оболочки, при эндокринных, иммунных и метаболических изменениях.
Факторы риска лейкоплакии вульвы:
- возраст старше 40 лет;
- наличие хронических воспалительных заболеваний половых органов, ВПЧ и генитального герпеса;
- дисплазия шейки матки;
- травмы половых органов;
- нарушение обмена веществ, сахарный диабет, ожирение;
- пренебрежение личной гигиеной;
- дефицит витамина А.
Лейкоплакия вульвы делится на три формы по степени выраженности гиперкератоза:
- плоская – на поверхности вульвы появляются гладкие белесые пятна, легко снимающиеся тампоном, но после появляющиеся вновь. Признаков воспаления нет. Эта стадия не доставляет женщине неприятных ощущений и выявляется только при профилактическом осмотре.
- гипертрофическая – на поверхности вульвы видны сухие сероватые выпуклые бляшки. Бляшки могут сливаться между собой и не удаляются тампоном.
- бородавчатая – очаги поражения разрастаются и внешне напоминают бородавки. Эта форма лейкоплакии осложняется наличием эрозий, трещин, воспаления и считается предраковым состоянием.
Диагностика
Для диагностики лейкоплакии вульвы используют визуальный осмотр и кольпоскопию. Обязательно проводят пробу Шиллера. Она заключается в равномерном окрашивании слизистой раствором Люголя. Участки лейкоплакии при этом не окрашиваются и становятся хорошо заметны невооруженным глазом. В сомнительных случаях проводят биопсию с последующим гистологическим исследованием.
Лечение
Если вам поставили этот диагноз, нацельтесь на длительное лечение – вылечить лейкоплакию довольно трудно. Лечение комплексное и включает в себя медикаментозную терапию, физиотерапию, диету, при необходимости – оперативное вмешательство и помощь психотерапевта.
Страдающие лейкоплакией должны выполнять следующие требования, направленные на облегчение симптомов:
- систематические гигиенические процедуры без мыла, теплой кипяченой водой, желательно с применением отваров и настоев отваров календулы ромашки аптечной;
- отказ от синтетического нижнего белья – оно усиливает зуд половых органов, не дает телу нормально дышать;
- легкое одеяло;
- физкультура и прогулки перед сном;
- диетотерапия – отказ от острого, жирного, жареного, копченого, крепкого чая и кофе, алкоголя.
Воспаление и зуд лечат гормонами и антисептиками в виде мазей, кремов, вагинальных свечей. Обязательно назначают поливитамины.
При отсутствии эффекта от консервативного лечения очаги лейкоплакии иссекают скальпелем или радионожом (иногда — лазером или методом криодеструкции). Если болезнь запущена, то проводят экстирпацию вульвы.
Всех пациенток с этим заболеванием параллельно с гинекологом наблюдает онколог.
Профилактика
Профилактика лейкоплакии заключается в предупреждении гормональных сбоев или, если они возникли, своевременном их устранении, лечении нарушений обмена веществ, инфекционных и воспалительных заболеваний органов малого таза. Необходимо раз в полгода проходить осмотр гинеколога, так как на ранних стадиях, когда болезнь себя еще никак не проявляет, лейкоплакию вылечить проще.
© Доктор Питер
Источник: https://doctorpiter.ru/diseases/226/
Гиперкератоз плоского эпителия вульвы
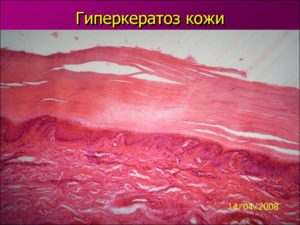
Гиперкератоз вульвы – гинекологическое заболевание, которое сопровождается уплотнением верхнего слоя эпителия наружных половых органов. Сопровождается появлением на поверхности вульвы бляшек белого цвета.
Чаще всего заболевание диагностируют у женщин в постклимактерический период. Хотя в последние годы наблюдается омоложение данного недуга. Основной опасностью гиперкератоза является то, что он считается предраковым состоянием. Если вовремя не обратиться к специалисту и не начать адекватное лечение, болезнь может привести к образованию злокачественных новообразований.
- 1 Причины
- 2 Симптомы
- 3 Диагностика
- 4 Лечение
Причины
Хроническое воспаление слизистой половых органов считается основной причиной развития гиперкератоза. Нарушения в обмене веществ, сбои в работе эндокринной системы, а также иммунные нарушения в организме женщины также часто становятся пусковым механизмом для данного заболевания.
На сегодняшний день точные причины развития гиперкератоза вульвы не определены. Но точно известны некоторые основные факторы, которые могут привести к его появлению:
- Период менопаузы. Гормональный сбой, который происходит в организме женщины в это время, нередко становится причиной недуга.
- Провокаторами могут быть некоторые хронические заболевания, например, сахарный диабет, вирус папилломы человека, нарушения в работе щитовидной железы, генитальный герпес, дисплазия шейки матки.
- Частое травмирование зоны бикини.
- Оперативные вмешательства, например, выскабливание.
- Частой причиной развития заболевания является недостаток витамина А в организме.
- Наиболее распространенной причиной считается эндометриоз.
Все процессы, которые провоцируют снижение иммунитета, также способствует развитию многих заболеваний. Неправильный образ жизни, вредные привычки и ожирение могут провоцировать появление различных гинекологических заболеваний, в том числе и гиперкератоза вульвы.
Симптомы
Обычно заболевание начинается бессимптомно. Женщину ничего не беспокоит, и она может даже не подозревать о серьезности своего состояния. На более поздних стадиях заболевание можно выявить даже при обычном осмотре у гинеколога. На слизистых малых половых губ появляются бляшки белого или светло-желтого цвета. Со временем они начинают уплотняться.
Процесс формирования этих бляшек может сопровождаться зудом и жжением при мочеиспускании в области малых половых губ и клитора. В некоторых случаях неприятные симптомы очень сильные, что доставляет женщине дискомфорт. При длительном течении заболевания бляшки могут превратиться в кровоточащие эрозии.
Такие язвы могут быть одиночными, в некоторых случаях они соединяются между собой. При этом границы поражения стираются и язвочки превращаются в большие ранки. Это может быть очень опасно, так как через такие пораженные места женщина может занести инфекцию.
Гиперкератоз плоского эпителия — причины и лечение
→ Домашнее лечение → Кожные заболевания → Гиперкератоз кожи
Виды гиперкератоза матки
В норма слизистая оболочка матки представляет собой блестящую и гладкую розовую поверхность. При развитии патологии ее поверхность отекает и приобретает ярко-красный оттенок. После перехода воспалительного процесса в хроническую форму, организм начинает наращивать эпителий в местах поражения, питаясь защитить ткани.
Гиперкератоз в медицинской практике делят на следующие виды:
- Простой вид. Здесь поражаются небольшие участки эпителия, патология ни несет большой опасности здоровью пациентки.
- Пролиферативный гиперкератоз. Является тяжелой формой, часто провоцирующей злокачественные образования.
В преимущественных количествах случаев патология диагностируется у женщин старшего возраста, особенно в период менопаузы. У молодых девушек лейкоплакия встречается гораздо реже.
Гиперкератоз плоского эпителия влагалища нередко диагностируется во время осмотра пациентки на гинекологическом кресле с использованием зеркала.
Важно! Патология может протекать бессимптомно. Профилактические осмотры у врача помогут исключить заболевание и начать своевременное лечение при его обнаружении.
Причины развития патологии
Существует множество факторов, способных привести к появлению гиперкератоза у женщин. К наиболее распространенным причинам относят:
- Рак шейки матки.
- Наличие вируса папилломы. Часто гиперкератоз диагностируют с косвенными признаками ВПЧ. Это свидетельствует о влиянии на слизистую матки вируса папилломы человека.
- Гиперкератоз плоского эпителия вульвы может развиться также на фоне некоторых венерических заболеваний. Это могут быть хламидиоз, гонорея.
- Эпителий с признаками гиперкератоза может диагностироваться у женщин после получения травмы. Чаще всего это происходит во время родов, абортов, реже при гинекологических осмотрах.
Также спровоцировать изменение эпителиального слоя могут внутренние факторы. К ним принадлежат:
- Гиперкератоз промежуточного слоя матки может появляться на фоне заболеваний органов эндокринной системы. Это могут быть патологии щитовидной железы, сахарный диабет.
- Также болезнь нередко развивается из-за наличия воспалительного процесса в женских органах.
- Нередко патологию диагностируют на фоне стрессов, хронической усталости.
- При искусственном прерывании беременности в виде аборта, маточный эпителий травмируются, что нередко вызывает его огрубение.
- Еще одной причиной может стать неправильное введение маточной спирали.
Совокупность одной или нескольких причин не может гарантировать появление заболевания у женщины, однако они значительно повышают риск развития патологии.
Народные способы лечения
Лечение народными средствами при гиперкератозе может использоваться в виде вспомогательных способов терапии. К популярным рецептам относят следующие:
Спринцевания
При поражении эпителия шейки матки хорошо работают различные отвары на фоне лекарственных трав. Это могут быть ромашка, календула, тысячелистник, чистотел. Заваривают траву из расчета одна столовая ложка на 500 мл. воды. Спринцевание проводят теплым отваром.
Использование масел
Растительные масла оказывают благотворное воздействие на слизистые оболочки человека. Для этих целей применяют облепиховое, оливковое, подсолнечное масло. Лечение осуществляется с помощью тампонов, смоченных в масле.
Лечение с помощью свечей
Свечи используют на основе масла какао. Для этого продукт в количестве 150 г помещают на водяную баню.
После приобретения маслом жидкой формы в него добавляют несколько капель масла чайного дерева, 10 капель настойки календулы, 5 капель витамина А (можно купить в аптеке).
[attention type=red]После полученную смесь заливают в специально подготовленные формы из фольги для получения свечей. Свечи ставятся ежедневно на ночь. Курс составляет 10 дней.
[/attention]Важно! Используя народные средства необходимо тщательно следить за состоянием своего организма. При данном виде терапии нередко возникает аллергия на тот или иной компонент лекарства.
Своевременна диагностика патологии и ее правильное лечение помогут избежать осложнений и сохранить женское здоровье на долгие годы.
Источник: https://lechim-prosto.ru/giperkeratoz-ploskogo-epiteliya.html
Гиперкератоз вульвы лечение
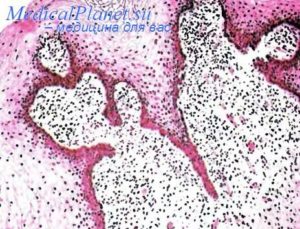
Гиперкератоз вульвы – гинекологическое заболевание, которое сопровождается уплотнением верхнего слоя эпителия наружных половых органов. Сопровождается появлением на поверхности вульвы бляшек белого цвета.
Чаще всего заболевание диагностируют у женщин в постклимактерический период. Хотя в последние годы наблюдается омоложение данного недуга. Основной опасностью гиперкератоза является то, что он считается предраковым состоянием. Если вовремя не обратиться к специалисту и не начать адекватное лечение, болезнь может привести к образованию злокачественных новообразований.
Крауроз вульвы
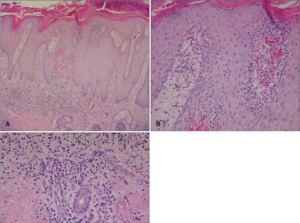
- разрастание грубой соединительной ткани;
- гиперкератоз и атрофия плоского эпителия.
В результате развивается деформация, уменьшаются наружные гениталии, нарушаются их функции.
Наиболее часто болезнь крауроз влагалища и вульвы диагностируют у пациенток старше 45-50 лет (после наступления климакса), однако, не исключено ее развитие и в более молодом возрасте. У детей крауроз вульвы – редкое явление.
Условно процесс развития патологии в гинекологии делят на три стадии:
- Наблюдается нарушение микроциркуляции, гипоксия тканей. В результате возникает отек и покраснение половых органов.
- Проявляется пигментация. Кожа становится неэластичной, сухой, шероховатой. На слизистых оболочках образуются тонкие белые чешуйки. Большие и малые половые губы значительно уплощаются.
- Развивается рубцовый склероз и полная атрофия наружных гениталий. Склерозированные ткани вульвы сильно сморщиваются, малые и большие половые губы уменьшаются в размерах. Сужается влагалище, анальное отверстие и наружное отверстие уретры. На третьей стадии крауроза вульвы, согласно отзывам больных женщин, во время полового акта возникает сильная боль. Затрудняются акты мочеиспускания и дефекации.
Причины крауроза вульвы
Крауроз вульвы – патологическая реакция поверхностных слоев плоского многослойного эпителия на воздействие различных внешних и внутренних факторов. К причинам заболевания врачи относят:
- короткий репродуктивный период (если у женщины уже наступила менопауза);
- оперативные вмешательства, проведенные на половых органах;
- нейроэндокринные болезни (нарушение биоэлектрической активности коры мозга, гипофункция яичников, надпочечников, щитовидной железы);
- воспалительные болезни вульвы (генитальный герпес, вирус папилломы человека);
- снижение иммунной защиты;
- длительное пребывание в состоянии депрессии, психосоматические расстройства;
- отсутствие половой жизни.
Иногда заболевание крауроз вульвы и влагалища становится следствием химического ожога.
Среди провоцирующих гинекологическую патологию факторов: сахарный диабет, ожирение, несоблюдение элементарных правил личной гигиены.
Симптомы крауроза вульвы
Первый симптом крауроза вульвы – парестезии — легкие покалывания в области наружных половых органов. Также на начальном этапе болезни могут проявиться:
- чувство сухости;
- стягивание кожи половых губ;
- жжение во влагалище.
Главный признак крауроза влагалища и вульвы – приступообразный зуд, который обостряется в ночное время, после физической нагрузки и принятия горячей ванны.
Дискомфорт объясняется изменениями, происходящими в рецепторах и нарушающих проведение нервных импульсов.
Постоянный зуд вульвы провоцирует бессонницу, снижает работоспособность, приводит к развитию психоэмоциональных и сосудистых расстройств.
Женщин, болеющих краурозом вульвы, нередко беспокоят:
- боли, возникающие во время полового акта и мешающие ведению активной половой жизни;
- нарушение дефекации;
- нарушение мочеиспускания (дизурия);
- трещины и расчесы, воспалительные поражения кожных покровов в области гениталий.
Развитие патологического процесса приводит к тому, что половые губы становятся отечными, гиперемированными. Потом становится шероховатой кожа, пересушиваются слизистые оболочки. Начинают выпадать лобковые волосы (данный симптом легко заметить, просмотрев фото крауроза вульвы). Просвет влагалища и мочеиспускательного канала резко уменьшаются (иногда наблюдается полная их облитерация).
Если Вы обнаружили у себя схожие симптомы, незамедлительно обратитесь к врачу. Легче предупредить болезнь, чем бороться с последствиями.
Диагностика крауроза вульвы
Диагностика крауроза вульвы не представляет сложностей. В ее основе – лабораторное, физикальное и инструментальное обследование.
Первичный диагноз врач может поставить сразу после осмотра пациентки на гинекологическом кресле.
Чтобы оценить характер патологических изменений кожи и слизистых оболочек, проводится вульвоскопия – исследование наружных половых органов с помощью оптического прибора.
При краурозе в стадии полной атрофии никакая дифференциальная диагностика не проводится. При первых симптомах гинеколог исключает ряд заболеваний:
Обязательная диагностическая процедура при заболевании – исследование на наличие вируса папилломы человека методом полимеразной цепной реакции. Чтобы обнаружить атрофию/атипию и наличие пораженных вирусом эпителиальных клеток, осуществляется цитологическое исследование (цитология) мазков, отпечатков со слизистой вульвы.
С целью исключения малигнизации (развития раковых клеток) возможно взятие биопсии с последующим гистологическим изучением полученного материала.
Как вылечить крауроз вульвы
Лечение крауроза вульвы достаточно сложное. Оно требует комплексного и грамотного подхода. Упор гинекологи делают на консервативную терапию – использование таблеток, мазей и свечей, направленных на:
- устранение симптомов;
- улучшение трофики тканей;
- блокирование воспалительного процесса;
- устранение психоэмоционального напряжения.
Обычно пациентке назначаются:
- Антигистаминные препараты (Тавегил, Диазолин, Супрастин).
- Седативные таблетки (Аминазин, Седуксен).
- Спиртоновокаиновые блокады полового нерва.
- Гормональные мази, в состав которых входят эстрогены (Премаорин, Эстрадиоладипропионат,Эстриол), андрогены, прогестерон, кортикостероиды.
Схема лечения крауроза вульвы во многом зависит от возраста. Женщинам до 40 лет препараты с эстрогеном не рекомендованы. Во второй фазе менструального цикла они могут пользоваться кремами с прогестероном.
Пожилым пациенткам часто назначают Синестрол внутримышечно либо Эстриол перорально, после Норколут перорально либо Оксипрогестеронакапронат внутримышечно.
Наилучших результатов при выраженном зуде помогают добиться мази с андрогенами.
Достаточно хорошо в лечении крауроза влагалища и вульвы зарекомендовали себя кортикостероидные мази с преднизолоном, гидрокортизоном, бетаметазоном. Они оказывают стабилизирующее, десенсибилизирующее и противовоспалительное действие. В случае присоединения к основному заболеванию микробной инфекции показана местная антибиотикотерапия.
Лечить болезнь можно и методом гомеопатии, но это очень длительное занятие, поэтому при запущенных формах заболевания гинекологи рекомендуют прибегнуть к более интенсивной терапии. Для начала гомеопатического лечения можно принимать препарат Меркуриуссолюбилис 6. Рекомендованная дозировка – по 1 грануле вне еды перед сном.
Инвазивные методы и хирургия
Если консервативные методы лечения оказываются неэффективными, проводится хирургическое лечение. При этом могут использоваться разные методы:
- лазерная абляция («выпаривание» патологических очагов с пораженной поверхности);
- денервация вульвы (ликвидация нервных окончаний в тканях вульвы с целью устранения боли и зуда);
- криодеструкция пораженных тканей («заморозка» очагов).
Если есть подозрение на развитие ракового заболевания, проводится вульвэктомия – поверхностное иссечение кожи вульвы.
Лазеротерапия при краурозе вульвы
При лечении крауроза вульвы лазером используется вынужденное низкоинтенсивное излучение светового диапазона. Для устранения всех симптомов необходимо от 15 до 30 сеансов (в идеале они должны проводиться ежедневно).
Воздействие на пораженные ткани гелио-неонового лазера позволяет улучшить состояние слизистых оболочек, нормализовать кровоснабжение, рассосать соединительную ткань и снизить уровень гликогена. Лазерная терапия может проводиться до начала приема лекарственных препаратов. При краурозе вульвы ее можно сочетать с:
- бальнеологическими процедурами;
- рентгенотерапией;
- рефлексотерапией;
- фотодинамической терапией.
Лечение крауроза вульвы народными средствами
Средства народной медицины имеют вспомогательное значение при болезни. С их помощью можно устранить зуд, воспаление и жжение.
- Льняное масло. При краурозе вульвы льняное масло можно мазать ватным диском на пораженные ткани 2-3 раза в день.
- Ванночки с аптечной ромашкой. Температура воды должна быть 38-39оС. Стакан сухой аптечной ромашки заварить 3 стаканами кипящей воды. Настаивать в течение 30 минут. Процедить. Сесть в таз с отваром.
- Дегтярное мыло. Развести ложку пищевой соды в литре теплой воды. Подмываться содовым раствором 2 раза в день с использованием дегтярного мыла. После процедуры обрабатывать кожу облепиховым маслом.
- Чистотел. Срезать цветущую траву чистотела, измельчить и поместить в пол-литровую банку. Залить водкой. Настаивать 3-4 дня. Полученной настойкой смазывать очаги крауроза каждый день. После высыхания кожи желательно наносить мазь Синафлан 0,25%.
Любой рецепт народной медицины следует согласовывать с лечащим врачом.
Диета при краурозе вульвы
При краурозе вульвы следует ограничить употребление:
- кофе;
- алкогольных напитков;
- острых блюд;
- сладостей.
В ежедневный рацион необходимо ввести соки сырых овощей (картофельный, свекольный) и фруктов, оливковое/кукурузное масло.
Опасность крауроза вульвы
Крауроз вульвы создает благоприятные условия для развития онкологических заболеваний. Согласно статистическим данным, рак у женщин, которым был поставлен данный диагноз, развивается в 35% случаев.
Также при запущенных формах болезни могут образовываться глубокие, плохо заживающие трещины. К ним нередко присоединяются инфекции.
Группа риска
В группу риска по краурозу вульвы входят женщины:
- имеющие лишний вес;
- с нарушением функций щитовидной железы;
- болеющие сахарным диабетом первого/второго типа;
- со сниженным иммунитетом;
- страдающиеот заболеваний пищеварительной системы;
- болеющие кандидозом, бактериальным вагинозом;
- не соблюдающие правил личной гигиены;
- не имеющие постоянного полового партнера.
Профилактика крауроза вульвы
К первичным профилактическим мерам относятся:
- интимная гигиена;
- правильное питание;
- ношение нижнего белья из натуральных тканей.
Вторичная профилактика подразумевает:
- постоянное наблюдение у гинеколога;
- прохождение процедуры вульвоскопии каждые полгода с целью снижения риска развития онкологии.
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Источник: https://patientcard.ru/ru/diseases/view/krauroz-vulvy.html