Что такое гистероскопия и как ее проводят
Гистероскопия — один из известных методов вспомогательной репродукции. Помогает провести эффективную диагностику и избавиться от некоторых патологий. Гистероскопия при бесплодии применяется, например, перед ЭКО, так как позволяет просчитать последствия лечения либо убрать некоторые патологии.
Что такое гистероскопия
Гистероскопия представляет собой довольно неприятную, но очень нужную процедуру. Это осмотр поверхности матки при помощи специального оптического прибора. Гистероскопия перед ЭКО назначается часто.
В зависимости от случая и целей бывает:
- диагностической или «офисной»;
- контрольной, когда проверяются результаты лечения;
- хирургической (гистерорезектоскопия);
- смешанной, совмещает что-то из перечисленного выше.
Способы совершенствуются, однако сама процедура не является новой. Проводилась гистероскопия еще в XIX веке. Только тогда вместо камер использовались примитивные призмы, линзы и другие гораздо менее совершенные части конструкции. Прибор вводился под определенным углом, что позволяло рассмотреть поверхность органа.
Как выполняется гистероскопия
Сейчас применяются более совершенные методы, перед ЭКО гистероскопия является обязательной. Оборудование и способы проведения могут иметь отличия в зависимости от преследуемых целей. Используется гироскоп — узкая трубка со светодиодом и камерой, которая вводится в полость, и изображение передается на экран монитора. Картинка увеличивается при приближении к интересующему участку.
Гистероскопия перед ЭКО позволяет врачу детально и в удобной форме провести:
- исследование слизистой матки (эндометрия);
- проверить проходимость маточных труб;
- изучить малейшие особенности заболеваний гениталий.
В диагностических целях гистероскопия занимает обычно 5–40 минут. Вернуться домой можно почти сразу. Ее еще называют «офисной», так как процедура проста в проведении и доставляет минимум неудобств. Выполнять можно у гинеколога, без использования хирургического стола.
При диагностической гистероскопии применяется более тонкий прибор: меньше 3 мм. Анестезия обычно не нужна. Иногда используются успокоительные средства. Диагностика предполагает только осмотр и забор небольшого количества материала на исследование.
Дни менструального цикла обязательно учитываются: гистероскопия перед ЭКО назначается на 6–10 сутки менструального цикла. В это время стенки органа тоньше, что облегчает осмотр. На процесс овуляции гистероскопия не влияет. В этот период цикла кровопотери при операции будут меньше. Гистероскопия также является щадящим методом хирургического вмешательства.
За очень короткое время можно, например:
- рассечь спайки;
- прижечь эрозию;
- удалить полип.
Гистероскопии проводят под наркозом, поэтому эта процедура безболезненна. При проведении манипуляций применяются:
- местная анестезия: шейка матки;
- общий наркоз.
Читать также Каких типов бывает бесплодие
Зачем нужна гистероскопия перед ЭКО
Часто гистероскопия перед ЭКО — необходимая мера. Последствия искусственного оплодотворения без нее просчитать заранее сложно, иногда — невозможно. Может оказаться, что проводить ЭКО в принципе бессмысленно в данный период. Это не даст результата, но отнимет время, силы, пошатнет здоровье и приведет к ненужным тратам.
Решение об использовании гистероскопии перед ЭКО принимает врач, не всегда — с первого раза. Диагностика бесплодия без этой процедуры часто оказывается неполной. Проведение может помочь:
- понять причины;
- увидеть особенности нарушений: перегородок, полипов и других.
При успешном обнаружении патологии при гистероскопии бесплодие можно вылечить. Например, очень важно проверить маточные трубы на предмет проходимости. Это посредник, проводник между яичниками и маткой. Если яйцеклетка не сможет преодолеть путь, у подсаженного эмбриона не будет возможности прикрепиться. Это сводит на нет все усилия врачей и женщины.
При выявлении патологий они могут быть аккуратно и эффективно удалены. Гистероскопия важна и для периодического контроля перед ЭКО.
Показания к обследованию
Учитываются все полученные результаты анализов: общее состояние, в котором находятся яичники, матка и другие части организма. Гистероскопию нужно делать перед ЭКО или в рамках обычного планирования беременности в следующих случаях:
- когда причины бесплодия не выяснены;
- при неудачной попытке экстракорпорального оплодотворения;
- в рамках подготовки к беременности, если ранее выполнялось кесарево сечение;
- для проверок: эффективности назначения гормонов, на наличие сгустков крови после операций, при выявлении противопоказаний;
- для уточнения места, где находится спираль.
А также к показаниям для проведения гистероскопии относятся различные нарушения и болезни матки:
- эндометриоз;
- аденомиоз;
- спайки;
- расстройства слизистой;
- миома;
- нарушение менструальной функции;
- перфорации (свищи);
- полипы и другие патологии.
Что могут определить при гистероскопии
Во время прохождения гистероскопии можно найти расстройства, не выявленные на УЗИ и другими методами исследования.
- Патологии эндометрия — слизистой матки.
- Наличие маточной перегородки — аномалии, приводящей к кровотечениям, бесплодию и другим последствиям.
- Исследование позволяет оценить проводимость: насколько полость трубы матки способна пропускать яйцеклетки.
- По состоянию эндометрия судят о причинах нарушения репродуктивной функции.
- Различные образования: например, появление полипа может помешать плоду прикрепиться к стенке органа.
Есть у исследования и минусы. С помощью гистероскопии не удается найти патологии в дальних отделах маточных труб, в яичниках.
Подготовка и проведение гистероскопии
Перед проведением гистероскопии следует подготовиться. Сдаются анализы:
- кровь: общий, на гепатиты и некоторые другие;
- моча;
- мазки: из матки и цервикального канала.
Читать также Лечение мужского бесплодия в Москве
Это нужно, в том числе для того, чтобы исключить аллергию и иные противопоказания. Проводится и ряд других исследований:
- ЭКГ;
- рентген;
- кольпоскопия;
- УЗИ.
Нельзя пренебрегать психологической подготовкой. Простой осмотр, а тем более гистерорезектоскопия, — процедуры не из приятных, поэтому необходима дополнительная мотивация. Нужно еще раз вспомнить, для чего все это делается. Часто психологическую подготовку проводят специалисты.
Важно заблаговременно вылечить воспаление в половых органах перед ЭКО. Это нужно для того, чтобы во время проведения не занести инфекцию в матку. Врачом обычно с этой целью назначаются антибиотики. Они принимаются и после процедуры.
За неделю нужно прекратить:
- спринцевание;
- применение специальных тампонов и свечей.
Гистероскопия перед ЭКО требует еще нескольких условий, выполняемых накануне:
- нельзя есть после 18:00, перед сном можно пить;
- желательно сделать клизму.
При проведении гистероскопии в полость матки вводят газ либо специальный раствор. Под их действием стенки органа раздвигаются, и врач с помощью гистероскопа осматривает поверхность на мониторе.
Проводится в стационаре. Если это просто диагностика, контрольный осмотр, то женщину отпускают через несколько часов. При осуществлении операции, например, прижигания, придется подождать 1–2 дня.
Как вести себя женщине после процедуры
Для удачного проведения циклов ЭКО и сохранения здоровья важно восстановиться. Для этого после гистероскопии необходимо.
- Забыть про бани и сауны, горячие ванны, а также — про пруды, бассейны. Это нужно для того, чтобы обезопасить себя от перегрева и возможных инфекций.
- Минимум 2–3 недели воздерживаться от занятия сексом. Серьезные физические нагрузки стоит исключить на тот же срок.
- Повышенное внимание — гигиене, особенно — половых органов. Нужно отслеживать подозрительные выделения. Иногда возможны зуд, покраснение, сыпь. При обнаружении следует зайти к врачу.
- Пунктуально принимать прописанные лекарства, вплоть до процедуры ЭКО. Например, если выявили нарушения эндометрия, назначаются соответствующие препараты улучшения состояния слизистой.
После проведения гистероскопии обычны кровяные выделения. Не нужно волноваться если:
- они происходят в течение 3 суток;
- кровь заполняет одну прокладку в час.
При невыполнении этих условий необходимо срочно обратиться за медицинской помощью. Например, при обильном выделении возможно внутреннее кровотечение.
Насчет сроков — бывают исключения. Они могут быть продолжительнее, до семи суток, если осуществлялись:
- выскабливание для диагностики;
- некоторые операции.
Однако выделения крови все равно должны заполнять максимум одну прокладку в час. Если больше — нужно немедленно к врачу. Боль в низу живота — как правило, норма. По отзывам, напоминают ту, что возникает во время месячных.
Иногда для снижения ощущений специалистами назначаются обезболивающие. Спустя 4–5 дней она должна уйти. Если этого не произошло, следует посетить гинеколога.
Женщина должна проверять температуру.
Озноб, слабость — тревожные признаки.
Читать также Диагностика бесплодия у мужчин
Когда можно делать ЭКО после гистероскопии
ЭКО после гистероскопии проводится в каждом случае по-разному. Сроки зависят от полученной информации. Может понадобиться лечение:
- медикаментозное: борьба с воспалением, улучшение гормонального фона;
- хирургическое: удаление образований и другие манипуляции.
Если все хорошо изначально, цикл искусственного оплодотворения иногда начинают уже спустя 10 дней после гистероскопии. При проведении подготовки, лечения процесс затягивается. В итоге помещение эмбрионов в полость матки иногда может произойти лишь через полгода. Например, при выскабливании нужно 3–6 месяцев для восстановления слизистой.
Для проверки состояния назначают УЗИ, иногда — повторную гистероскопию. Если все в норме, готовиться к ЭКО начинают после окончания месячных.
Более позднее искусственное оплодотворение может стать эффективнее. Повреждение эндометрия во время процедуры побуждает слизистую к активному росту. В итоге качество поверхности матки становится лучше. В итоге эмбриону проще прикрепиться.
Противопоказания
Гистероскопия — внутриматочное вмешательство, поэтому противопоказания здесь будут следующими:
- воспалительные процессы в половых органах;
- беременность;
- маточное кровотечение;
- неподходящее состояние некоторых органов: сердца, почек, печени;
- патологии матки: стеноз, рак шейки;
- результаты мазков: III–IV степень чистоты;
- любые болезни инфекционного характера: грипп, воспаление легких, пиелонефрит;
- менструация (недостаточная видимость).
Причем все они могут быть разбиты на две группы:
- абсолютные;
- относительные.
Маточное кровотечение принадлежит ко второму типу. Относительные противопоказания не имеют характер жестких ограничений. Иногда ситуация меняется либо есть возможность «обойти» запрет. Например, в случае с маточным кровотечением используется немного другой гироскоп, оснащенный двумя каналами. Требуется иная тактика исследования, применение подходящих медикаментов.
Другой пример — рак или стеноз шейки. Провести можно, но не следует расширять цервикальный канал. Для уменьшения повреждений используется фиброгистероскоп — «офисный» вариант.
Абсолютные противопоказания имеют категоричный характер, исключений обычно не делается.
К ним относится, например, наличие инфекций, особенно — в половых органах. Это объясняется опасностью передачи в матку, брюшную полость. Исключение — пиометра, так как, по мнению некоторых врачей, причиной могут быть и полипы. Хотя перед проведением необходим курс лечения для борьбы с воспалением.
[attention type=yellow]Беременность относят к противопоказаниям из-за риска ее прерывания. Однако и здесь возможны исключения для осмотра плода. Все зависит от квалификации врача и конкретного случая.
[/attention]Источник: https://childeco.ru/diagnostika/gisteroskopiya.html
Гистеросальпингография и гистероскопия – возможности диагностики
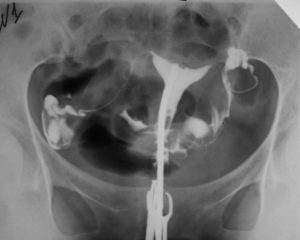
Многие женщины задаются вопросом, что такое ГСГ и ГСС, как делают ГСС и ГСГ маточных труб, насколько информативной и безопасной является эта процедура.
Гистеросальпингография и ультразвуковая гистеросальпингоскопия довольно часто используются в гинекологической практике. Они позволяют безопасно проверить проходимость и наличие деформаций внутренних женских половых органов, а также обнаружить морфологическиу патологию. Эти процедуры имеют большую информативность и низкую частоту побочных воздействий.
Гистеросальпингография (ГСГ)
Что это такое – гистеросальпингография? ГСГ – этот такой метод исследования, который позволяет тщательно исследовать внутреннюю поверхность матки и маточных труб. Максимальную информативность он дает при врожденных или приобретенных заболеваниях, которые сопровождаются изменением структуры указанных органов. Для этого проводится серия снимков с помощью рентгена.
ГСГ назначают при подозрении на следующие заболевания и патологии:
- врожденные аномалии развития внутренних женских половых органов;
- нарушение проходимости труб после воспалительных процессов, перенесенного аборта;
- доброкачественные и злокачественные новообразования;
- для диагностики трубного бесплодия у пациентки после исключения гормональных причин (в том числе перед проведением ЭКО);
- специфические воспалительные процессы (туберкулез, сифилис);
- истмико-цервикальная недостаточность;
- наличие в анамнезе внематочных беременностей;
- самопроизвольное прерывание беременности на любом этапе беременности;
- патологии течения предыдущих родов.
Обычно ГСГ рентген или гистероскопия проводится пациентам, которым уже проведен комплекс предварительного обследования (ОАК, ОАМ, биохимические показатели крови, УЗИ органов полости малого таза).
Противопоказания к проведению теста
ГСГ во время беременности в гинекологии проводить категорически запрещается. Существуют весомые доказательства отрицательного влияния контраста, а также рентгеновского излучения на плод. Поэтому единственным разрешенным способом диагностики патологии во время этого физиологического состояния остается стандартное УЗИ маточных труб. Также нельзя проводить ГСГ в период лактации.
Также абсолютным противопоказанием к проведению исследования является наличие любой аллергической реакции к препаратам, которые используются в качестве контраста. Во многих рекомендациях также настоятельно советуется проводить тест на гиперчувствительность перед началом ГСГ.
Проводить исследование также запрещается при ряде состояний:
- воспалительных процессах половых органов пациентки;
- наличии функциональной недостаточности почек или печени;
- декомпенсированных сердечно-сосудистых заболеваниях (ишемической болезни, врожденных пороков);
- любой форме маточного кровотечения;
- гормональных дисбалансах, связанных с заболеваниями щитовидной железы;
- повышенной склонности к образованию тромбов (тромбофилия, тромбофлебиты).
К относительным противопоказаниям к проведению ГСГ маточных труб относят воспалительные изменения в общих анализах крови (лейкоцитоз, повышение ШОЭ, увеличение количества нейтрофилов) и мочи, бактериологическом исследовании мазка из влагалища.
Ультразвуковая гистеросальпингоскопия (УЗГСС)
Ультразвуковая гистеросальпингоскопия фактически является трансвагинальным УЗИ исследованием органов малого таза с введением глюкозы, фурацилина или физиологического раствора в просвет матки. Ультразвуковая гистероскопия дает динамическое изображение распространения жидкости в полости матки и маточных труб.
Этот метод имеет ряд преимуществ перед ГСГ. Ультразвуковая гистеросальпингоскопия не требует введения контраста, что исключает возможность аллергических реакций, а также уменьшает список противопоказаний. Также этот метод не подвергает организм пациентки воздействию рентгеновского облучения. При ЭХО ГСГ маточных труб реже наблюдаются жалобы на боль и ощущение тяжести.
Ультразвуковая гистеросальпингография при таком большом количестве плюсов, также имеет свои минусы. Она хуже визуализирует полость органов, что снижает информативность диагностики. Качество результатов зависит от квалификации врача-диагноста, что при наличии ошибок имеет негативные последствия в будущем.
Подготовка к проведению исследования
Многих пациенток беспокоит вопрос, как подготовиться к ГСГ и УЗГСС, чтобы результаты исследования были максимально информативными. Об этом всем им после назначения процедуры тщательно информирует лечащий врач.
Контрастирование матки и маточных труб
Подготовка к ГСГ маточных труб и гистеросальпингоскопии состоит из нескольких важных этапов. Сначала гинекологу необходимо провести общее обследование состояния основных функциональных систем организма.
Дополнительно пациентка сдает анализы на некоторые распространенные инфекционные заболевания (СПИД, сифилис, гонорею). Вечером за день перед исследованием также рекомендуется провести очистительную клизму, чтобы удалить из кишечника каловые массы.
Исследование проводят на 5-10 день менструального цикла. Это позволяет с одной стороны почти полностью исключить беременность у пациентки, а с другой более тонкий эндометрий способствует меньшей интенсивности неприятных ощущений во время процедуры и лучшей визуализации органов.
В день проведения ГСГ или УЗИ на проходимость маточных труб, необходимо провести тщательный туалет внешних половых органов пациентки, а также побрить волосы на лобке, поскольку они могут помешать проведению исследования.
Процедура ГСГ в гинекологии предусматривает опорожнение пациенткой мочевого пузыря непосредственно перед началом исследования. Также необходимо снять все металлические украшения и элементы одежды в области половых органов и таза. Гистероскопия наоборот требует, чтобы пациентка перед исследованием имела полный мочевой пузырь.
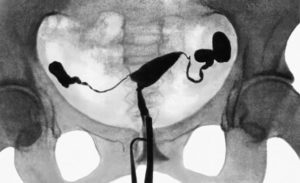
Методика проведения исследования
Рентгенологическое исследование труб на проходимость проводится в специальном кабинете. Пациентка занимает место на стандартном столе для проведения гинекологических вмешательств.
Как ГСГ, так и УЗИ проходимости маточных труб, начинается с внешнего осмотра специалистом наружных половых органов женщины, влагалища и шейки матки с помощью гинекологического зеркала.
После этого проводится обработка антисептиком и в канал шейки матки вводится катетер, по которому вводится контрастное вещество.
Введение физиологического раствора в полость матки и УЗГСС
Первый снимок проводится после введения 2-3 мл контраста.
Через небольшой промежуток времени подается вторая порция вещества, которая способствует его проникновению в просвет маточных труб. Именно в этот момент делается второй снимок.
При нормальной проходимости труб некоторый объем контраста попадает в брюшную полость. При необходимости через 20-30 минут делается третий снимок.
Применение препаратов во время процедуры
ГСГ считается почти безболезненной процедурой, как и ультразвуковая гистеросальпингоскопия. Поэтому анестезия используется только при выраженных болевых ощущениях у очень небольшой части пациенток.
[attention type=red]В некоторых клиниках перед проведением исследования дополнительно вводят спазмолитики (дротаверин, папаверин), что позволяет расслабить шейку матки и избежать проблем с введением катетера в полость матки.
[/attention]Побочные эффекты при проведении ГСГ
Проверка проходимости маточных труб с помощью введения контраста может сопровождаться развитием побочных эффектов, хотя в целом процедура считается абсолютно безопасной. Около трети пациенток отмечают наличие дискомфорта в области живота, которое иногда переходит в тянущие или ноющие боли.
Наиболее опасное осложнение процедуры – развитие местных и общих аллергических реакций различной степени тяжести. Описано случаи возникновения анафилактического шока с системными нарушениями гемодинамики. Поэтому к этой процедуре медицинский персонал подходит с особым вниманием и осторожностью.
При нарушении методики проведения исследования не исключено травматическое повреждение катетером слизистой оболочки матки, что клинически проявляется кровотечением из влагалища.
Результаты исследования
Гистероскопия позволяет провести тщательное исследование полости матки и фаллопиевых (маточных) труб. Врач-рентгенолог получает качественные изображения анатомического строения внутренних половых органов пациентки.
По ним можно визуализировать признаки врожденных пороков развития, последствия воспалительных процессов, наличие опухолей. Гистеросальпингографией невозможно установить тип онкологического процесса, поэтому при его обнаружении далее обычно проводят биопсию с цитологическим исследованием.
Ультразвуковая гистеросальпингоскопия также дает информацию о состоянии стенок матки, наличии патологии в миометрии.
Гистеросальпингография остается ведущим и простым методом диагностики причин трубного бесплодия и аномалий развития внутренних половых органов у женщин. Наряду с ней проводится ультразвуковая гистероскопия, которая характеризуется меньшей информативностью и большой субъективностью результатов, но имеет меньшее количество противопоказаний.
Расшифровка результатов обычно направляется лечащему врачу-гинекологу или выдается пациентке сразу после проведения исследования. Они не только помогают оценить проходимость маточных труб по УЗИ, но также и определяют дальнейшую тактику диагностики и лечения пациентки.
Источник: https://CheckUpAdviser.ru/uzi/gynecology/gsg-i-gss
Что выявляет гистероскопия: патологические процессы, отраженные в результатах гистероскопии | Университетская клиника
Что выявляет гистероскопия
Гистероскопия показывает практически все изменения, происходящие в матке и цервикальном канале.
Стоимость малых операций хирурга-гинеколога в Университетской клинике
| Стоимость | Цена, руб. |
| Гистероскопия диагностическая с наркозом, биопсией эндоцервикса и эндометрия и гистологическим исследованием | 18200 |
| Гистероскопия лечебная с наркозом (гистерорезектоскопия, полипэктомия, гистологическое исследование эндоцервикса и эндометрия) | 18200 |
| Удаление внутриматочной спирали с наркозом при отсутствии проводных нитей под контролем гистероскопии | 12000 |
| Удаление кист влагалища, включая анестезию или наркоз | 18500 |
| Вакуум при замершей беременности (до 12 недель) с наркозом и гистологическим исследованием | 12000 |
| Раздельное диагностическое выскабливание с наркозом гистологическим исследованием под контролем гистероскопа | 12000 |
Полипы эндометрия – частая патология, регистрируемая у 53% женщин. В протоколе обязательно указываются наличие полипов и их множественность. При проведении гистероскопии врач может предположить тип образования, опираясь на его внешние характеристики. Однако более точные данные можно получить только после взятия образцов ткани на клеточный анализ, и проведения лабораторного исследования.
| Вид полипов | Характеристики |
| Фиброзные | Плотные, крупные, часто встречаются у женщин в менопаузе |
| Аденоматозные | Мягкие, крупные, размером 4-10 см. Могут переходить в злокачественную опухоль. |
| Железистые | Небольшие полипы, встречающиеся в толще слизистой матки. Чаще обнаруживаются у молодых женщин |
| Фиброзно-железистые | Достаточно плотные, могут достигать 3-4 см |
Эндометриоз
Аденомиоз или эндометриоз матки – заболевание, при котором клетки эндометрия, покрывающего внутреннюю поверхность маточной полости, прорастают внутрь тканей.
Во время месячных они выделяют кровь, которая скапливается в мышечном слое матки, вызывая сильную боль. При проведении гистероскопии видны устья эндометриоидных ходов, через которые кровь из тканей вытекает наружу.
Заболевание может поражать любые области матки.
Эндометриоз
Во время осмотра слизистой может обнаруживаться аденомиоз 1, 2 или 3 стадии. Чем она выше, тем тяжелее поражение органа.
Состояние матки при этом заболевании уточняют с помощью выскабливания – процедуры, во время которой врач соскабливает пораженный верхний слой эндометрия, а затем отправляет образцы ткани на анализ. Такая процедура проведенная во время гистероскопии, дает отличные результаты.
| Стадия аденомиоза | Внешний вид слизистой матки |
| Первая | При осмотре видны эндометриоидные ходы в виде глазков темно-бордового или синюшного цвета. Иногда из них может выделяться кровь |
| Вторая | Стенки матки неровные, особенно в задней части. На них видны продольные «хребты», полосы, деформированные мышечные волокна. Матка плотная, тяжело растяжимая. Уплотнение ткани особенно ощущается врачом во время выскабливания |
| Третья | Матка плотная, деформированная, на её внутренней поверхности имеется множество наростов и выпуклых участков. Видны многочисленные кровоточащие эндометриоидные ходы. Стенки органа ребристые, неровные, плотные. При выскабливании ощущается своеобразный «скрип» |
Может обнаруживаться пришеечный аденомиоз, при котором поражается область, прилегающая к шейке матки. Для этой формы болезни характерен «синдром вьюги» – наличие множественных ходов, из которых струйками вытекает кровь.
Внутриматочные спайки (синехии)
Внутриматочные спайки (синехии) чаще всего возникают после абортов, воспалений или тяжелых родов. Спайки нарушают менструальный цикл, вызывают бесплодие и становятся источником воспалительного процесса.
Внутриматочные спайки
При обнаружении спаек врач указывает в результатах исследования их месторасположение, тип, размер, протяжённость.
Различают три типа внутриматочных спаек (синехий), обнаруживаемых при гистероскопии:
| Типы синехий | Характеристика |
| Лёгкие | Тонкие, рассекаются гистероскопом |
| Среднее | Достаточно плотные, кровоточат при разрезе инструментом |
| Тяжелые | Состоят из плотной ткани, разрезаются тяжело, при разрезе практически не кровоточат |
При гистероскопии обнаруженные спайки рассекают, о чем делается отметка в документе, выдаваемом после процедуры. Впоследствии женщине нужно будет контролировать состояние здоровья, чтобы вовремя выявить рецидив (возврат) спаечного процесса.
Гиперплазия эндометрия
Гиперплазия эндометрия – состояние, при котором слизистая матки чрезмерно разрастается. Патологический процесс может охватывать всю внутреннюю поверхность матки или располагаться в виде очагов. Заболевание часто выявляется у женщин в период менопаузы. Болезнь нередко сочетается с аденомиозом, полипами и другими патологиями.
Расшифровка типов гиперплазии эндометрия, обнаруживаемых при гистероскопии
| Вид гиперплазии | Как выглядит внутренняя поверхность матки |
| Обычная | Эндометрий бледный, утолщенный, отёчный, покрытый складками. На его поверхности обнаруживается множество точек, представляющих собой протоки маточных желез, через которые выделяется слизь |
| Полиповидная | Полость матки покрыта разрастаниями, похожими на полипы. Иногда на их поверхности находятся небольшие пузырьки. Заболевание часто сочетается с маточными спайками и аденомиозом. Из-за трудности осмотра матки, такой женщине нужно проходить гистероскопию только в первую половину цикла. В этот период разрастания не такие набухшие, и эндометрий можно осмотреть |
| Аденоматозная | Самая опасная форма заболевания, при которой внутри матки видны полиповидные разрастания сероватого цвета. Иногда они могут быть пёстрыми, беловатыми, желтоватыми. В образцах тканей, взятых при проведении гистероскопии при гистологии (клеточном анализе) обнаруживаются диспластичные атипичные клетки с неправильным строением, имеющие неправильный размер и форму. Заболевание считается предраковым, поскольку часто переходит в злокачественную опухоль матки |
Рак эндометрия
В полости матки могут обнаруживаться злокачественные опухоли, выглядящие, как наросты или язвы разного размера. Образования кровоточат и разрушаются при дотрагивании инструментом. На их поверхности видны признаки некроза – омертвения тканей.
Рак эндометрия
В матке может обнаруживаться и другое злокачественное новообразование – саркома, напоминающая большой кровоточащий полип.
Эту быстрорастущую крайне злокачественную опухоль называют немой, поскольку она долго не даёт симптомов, в короткий срок заполняя полость матки и выходя за её пределы.
Саркомы даже больших размеров часто впервые обнаруживаются только при проведении УЗИ и гистероскопии.
Во врачебном заключении диагноз злокачественной опухоли часто не ставится, а отмечается наличие новообразования, подозрительного на инвазивное, с указанием его размера, характеристик и расположения.
[attention type=green]Окончательный диагноз ставится после исследования тканей образования, полученных в ходе гистероскопии на клеточный анализ – гистологию. Лабораторная диагностика подтверждает злокачественность опухоли, выявляет её тип и степень агрессивности.
[/attention]От этих показателей будет зависеть дальнейшее лечение.
В полости матки при проведении гистероскопии также могут обнаруживаться:
- Остатки плодного яйца или фрагменты плаценты, выявляемые у женщин после выкидыша или родов. Из плаценты может образовываться плацентарный полип – багровый нарост, отличающийся по цвету от окружающей слизистой.
- Эндометрит – воспаление слизистой оболочки матки – эндометрия. Во время гистероскопии обнаруживается ярко красная набухшая ткань, которая легко кровоточит при дотрагивании инструментом. Для эндометрита характерна картина “земляничного поля” сочетание ярко-красной ткани и белых желез на её поверхности, что делает похожим внутреннюю поверхность матки на ягоду земляники.
- Внутриматочные спирали, которые вовремя не были заменены и вросли в эндометрий. Такие контрацептивы приходится удалять инструментальным путем.
- Остатки ниток, которые могут находиться у женщин, перенесших операции на матке, в том числе кесарево сечение.
В крайне редких случаях внутри матки могут находиться фрагменты эмбриона, оставшегося после замершей беременности. При попытке их удалить стенка матки начинает кровоточить. У женщин иногда находят неразвившихся эмбрионов, которые находились в организме 5 лет, приводя к бесплодию.
Похожее
Источник: https://unclinic.ru/chto-vyjavljaet-gisteroskopija-patologicheskie-processy/
Гистероскопия одновременно с лапароскопией в гинекологии
› Лапароскопия › Гистероскопия одновременно с лапароскопией в гинекологии
Бесплодие — серьезное испытание для женщины. С угрозой материнству ведут борьбу ведущие специалисты мира. Для выявления причин бесплодия и их устранения разработаны специальные методики. Когда проводится гистероскопия и лапароскопия одновременно. Почему совмещают оба метода, чем они отличаются и к каким результатам приводят?
Отличия методик
Гистероскопия отличается от лапароскопии техникой выполнения. Гистероскоп вводят внутрь матки через влагалище. Лапароскопия — инвазивный метод исследования полости матки и соседних органов посредством прокола стенки брюшной полости. Лапароскопию всегда проводят под общей анестезией, а гистероскопию — под местным обезболиванием.
Гистероскопия — это внутреннее исследование органа, лапароскопия позволяет обследовать внешнюю поверхность матки и прилегающих к ней органов.
Обратите внимание! Гистероскопию проводят без надрезов и проколов органов.
В каких случаях проводят внутреннее и внешнее обследование матки?
Гистероскопию (внутренняя диагностика) назначают для:
- обнаружения папиллом и наростов на слизистой;
- выявления причин сбоя в менструальном цикле;
- удаления старой спирали и остатков слизистой после чистки;
- выявление причины выкидышей;
- исследования эндометрия;
- осложнения течения беременности;
- исследование причин иных патологий.
Также диагностику назначают после неудачного протокола ЭКО, периодических маточных кровотечениях, врожденных аномалиях детородных органов.
Лапароскопию назначают для:
- диагностики внематочной беременности;
- исследования причин патологии яичников;
- исследования новообразования на внешней оболочке органа;
- проведения перфорации органа;
- иных гинекологических проблем.
После завершения операции область проколов зашивают, швы необходимо снять через 12-14 дней в больнице. Обе процедуры проводят после обследования анализов в лаборатории. Так как лапароскопия предполагает введение анестезии, необходима предварительная подготовка — отказ от пищи накануне диагностики.
Противопоказания к проведению лапароскопии и гистероскопии:
- злокачественные новообразования;
- сильно выраженное ожирение;
- спайки после ранее проведенных полостных операций;
- грыжа.
Есть ли риск развития осложнений после хирургии? Осложнения могут появиться после любых оперативных манипуляций с внутренними органами, это зависит от тяжести имеющейся патологии и особенностей организма женщины. Однако статистика осложнений невелика.
Чтобы не спровоцировать неприятность после проведения обеих процедур, нельзя пользоваться тампонами во время месячных, принимать горячие ванны и париться в сауне. Запрещены спринцевания и любые манипуляции с половыми органами без одобрения гинеколога. Этих ограничений необходимо придерживаться до полного восстановления здоровья.
Возможность замены
Многие пациентки интересуются, можно ли заменить одну диагностику другой? Так как техника проведения и область исследования обеих процедур не схожи, взаимозаменяемость исключена. В гинекологической практике применяют поочередное либо одновременное проведение обеих процедур.
Например, гистероскопия позволяет взять кусочек ткани для лабораторного анализа, быстро удалить новообразования на внутренних стенках матки. Лапароскопия может заменить классическую полостную операцию, только без рассечения брюшной стенки и соседних с маткой органов.
С помощью гистероскопии можно уточнить диагноз патологии, лапароскопия устраняет любую патологию репродуктивных органов. Поэтому невозможно дать ответ, что лучше — гистероскопия или лапароскопия.
Отличия гистероскопии и лапароскопии:
- при лапароскопии делают проколы в брюшной полости, гистероскопия проводится без разреза тканей;
- гистероскопия менее травматична для организма женщины, так как не повреждает соседние с маткой органы;
- лапароскопия применяется для лечения всех гинекологических заболеваний, гистероскопия исследует только полость матки и патологии внутри нее;
- лапароскопия имеет множество противопоказаний, препятствием к проведению гистероскопии является лишь плохая свертываемость крови.
После гистероскопии осложнений может не быть, если пациентка придерживается рекомендаций гинеколога. Максимум поболит низ живота, и то не долгое время. Кровянистые выделения бывают не у всех пациенток, и связаны они не с проведенным исследованием, а с особенностями реакции организма на вмешательство.
После лапароскопии требуется длительный восстановительный период, не исключено развитие воспалительных процессов в брюшной полости. Пациентка должна соблюдать диету и иные послеоперационные ограничения, а также следить за послеоперационными швами.
В каких случаях обе манипуляции проводят одновременно? Это делают при необходимости диагностических исследований совместно с проведением хирургических манипуляций.
Бесплодие
Проводится ли лапароскопия и гистероскопия при бесплодии, есть ли шанс восстановить репродуктивную функцию с помощью данных методик? Причины бесплодия могут быть самыми разнообразными. Например, спаечные процессы в трубах препятствуют продвижению сперматозоидов в яичники. С помощью проведения гистероскопии можно убрать спайки, что освободит путь для сперматозоидов.
Гистероскопия позволяет установить точный диагноз, на основе которого гинеколог назначает соответствующий клинической картине курс лечебных манипуляций. Также гистероскопия помогает избавиться от многих патологий, препятствующих успешному оплодотворению:
- кисты яичников;
- спаечная непроходимость;
- опухоли, кисты, полипы;
- эндометриоз.
Зачатие после лапароскопии
Пациенток интересует вопрос о сроках наступления возможной беременности после оперативных манипуляций. Шанс забеременеть зависит от индивидуальных особенностей организма пациентки, тяжести имеющейся патологии и сложности проведенной хирургии.
Свою лепту вносят: возраст, существующие хронические воспалительные процессы репродуктивных органов и осложнения после операции.
Преждевременная беременность после лапароскопии всегда заканчивается нежелательными последствиями.
Время зачатия необходимо согласовать с участковым гинекологом.
Когда желательно планирование беременности? Чтобы организм полностью восстановился после хирургических манипуляций, должно пройти три месяца или полгода. После тщательного обследования пациентки гинеколог выносит заключение о возможности/невозможности зачать ребенка. Операция кисты яичника отодвигает время планируемого оплодотворения на полгода вместо трех месяцев.
Удаление поликистоза яичников не требует длительного восстановительного периода, поэтому уже через 28-30 дней можно думать о зачатии ребенка. Восстановление женского здоровья после внематочной беременности требует длительного периода реабилитации — не менее полугода. Врачи с осторожностью относятся к планированию зачатия после внематочной, рекомендуют дать отдых организму около года.
Как проходят роды после лапароскопии? Данная операция не оставляет после себя рубцов на теле матки, поэтому женщина может рожать естественным путем. Если врачи посчитают необходимым, пациентке сделают кесарево сечение. Не следует думать, что слабая родовая деятельность спровоцирована предшествующей родам операции — она зависит от особенностей женского организма.
Беременность после гистероскопии
Гистероскопия делится на два типа — диагностическая и хирургическая. После диагностических процедур препятствий к зачатию нет. Хирургические манипуляции устанавливают свои правила: организму необходим восстановительный период. Реабилитация полностью зависит от тяжести патологического процесса и проводимой хирургии.
Как правило, шести месяцев достаточно, чтобы организм восстановился после вмешательства. После хирургии возможно развитие внутриматочной инфекции, поэтому преждевременная беременность может закончиться выкидышем или преждевременными родами.
Вялотекущий инфекционный процесс в матке также может спровоцировать гипоксию плода, многоводие, неправильное положение плода и фетоплацентарную недостаточность. Поэтому спешить с оплодотворением не рекомендуется. Перед зачатием гинеколог проведет тщательное обследование с помощью инструментальной и лабораторной диагностики — УЗИ, бак посев флоры влагалища, анализ крови и мочи.
Для сохранения наступившей беременности применяют синтетические гормональные препараты, (например, Дюфастон), которые способствуют надежной фиксации эмбриона к стенке матки. Также этот препарат стимулирует эндометрий, подготавливает полость матки к вынашиванию плода и устраняет сокращение мышечных волокон. Дюфастон назначают в первом триместре беременности.
Итог
Лапароскопия и гистероскопия — современные методики борьбы с бесплодием. Оба метода имеют отличия в техническом плане и предмете исследования. Заменить одну процедуру другой невозможно — их применяют по отдельности, друг за другом или совместно. Одновременное проведение лапароскопии и гистероскопии дает развернутую клиническую картину, экономит время врачей и силы пациентки.
Может ли помочь гистероскопия или лапароскопия при бесплодии? Большинство пациенток обрели шанс на успешное зачатие после проведения оперативного вмешательства. Однако оплодотворение зависит не только от лечебных процедур, но и от возраста пациентки и тяжести заболевания. В любом случае, шанс исцелиться нужно использовать и верить в успех.
Источник: https://BornInVitro.ru/laparoskopiya/gisteroskopiya-i-laparoskopiya/
Сочетание лапароскопии и гистероскопии
На сегодняшний день имеются современные технологии, использующиеся для устранения многих патологий, возникающих в женских половых органах.
Благодаря чему некоторые из представительниц слабого пола, которые не могли родить ребенка еще 10 лет назад, сейчас его спокойно вынашивают.
Настоящим прорывом в гинекологии считаются лапароскопия и гистероскопия, проводимые друг за другом или единовременно. Об этом пойдет речь в данной статье.
Описание гистероскопии
Гистероскопия относится к малоинвазивной операции, которая может проводиться женщинам, девственницам использование данного метода запрещено. Чаще всего манипуляции делают под общим наркозом. В результате введения гистероскопа во влагалище, гинеколог может увидеть всю полость матки, взять небольшую часть эндометрия на проведение исследования, устранить некоторые новообразования.
Данная процедура имеет диагностическое и оперативное направление. Во время первого проводится диагностика заболеваний, второго – осуществляется хирургическая терапия. Обычно эта манипуляция рекомендуется:
- при неправильном развитии матки;
- миоме;
- полипах;
- гиперплазии;
- маточных кровотечениях;
- бесплодии.
На гистероскопе имеется петля, которая без труда устраняет новообразование из полости матки
Важно! Гистероскопия является менее травматичным методом, поскольку исключает любые проколы.
После проведения гистероскопии женщину на протяжении незначительного времени беспокоят тянущие боли внизу живота. Обычно она уже на следующий день возвращается домой. Если же проводилась диагностическая процедура, то выписка может производиться в день проведения манипуляции. Обычно кровяные выделения беспокоят женщину на протяжении 10 дней.
Описание лапароскопии
Лапароскопию матки делают под общим наркозом. Во время ее проведения врачом через надрезы в брюшной области вводится лапароскоп и камера, позволяющая выводить ход оперативного вмешательства на экран. Чтобы не нанести вред тканям и лучше видеть исследуемые области, в брюшную область закачивается газ. Данная манипуляция может производиться как в виде диагностической цели, так и лечебной.
Она назначается при следующих показаниях:
- бесплодии;
- нарушенном функционировании яичников;
- эндометриозе;
- опухолевых процессах как злокачественной, так и доброкачественной природы;
- спаечных процессах на маточных трубах;
- миоме;
- перфорации матки.
Через отверстия в брюшной полости вводится лапароскоп, помогающий производить хирургические манипуляции
После окончания процедуры могут развиваться воспалительные процессы, женщину выписывают домой на 3 день после вмешательства, на 10 дней производится снятие швов.
Отличия методов
Многие женщины задаются вопросом, чем отличается между собой лапароскопия от гистероскопии. Четко распознать разницу данных исследований можно лишь в сравнении. Выделяются следующие отличия методов. Во время проведения лапароскопии вводятся в брюшную полость видеокамера и инструменты через минимальные надрезы. При помощи камеры передаются изображения на экран монитора.
Через сколько можно беременеть после лапароскопии?
Во время гистероскопии видеокамера с инструментами проводятся в маточную полость через влагалище. Изображение, как и в предыдущем методе, передаются в увеличенном виде на экран.
[attention type=yellow]При помощи лапароскопии можно диагностировать и устранять многие патологии женских половых органов. Гистероскопия помогает изучить маточную полость, провести чистку после выкидыша и аборта, удалить кисты и полипы, лечить эндометриоз.
[/attention]Лапароскопия имеет противопоказания в виде тяжелых патологий легких и сердца, у гистероскопии имеется лишь наличие общих показаний в виде нарушенной свертываемости крови. Лапароскопия может длиться более получаса, а гистероскопия не занимает более 20 минут.
Одновременное проведение манипуляций
Нередко вышесказанные виды вмешательства проводят одновременно, особенно они актуальны, когда у женщины не может наступить долгожданная беременность.
При помощи гистероскопии врач может наиболее точно выставить причину бесплодия, лапароскопия позволяет провести необходимые оперативные вмешательства.
Врачи предпочитают производить данные манипуляции единовременно, потому что женщине дается один раз наркоз, к тому же за определенное время производится и диагностика, и терапия.
Данные вмешательства проводятся в случае:
- непроходимости труб;
- кистозе яичника;
- спайках брюшной полости.
Важно! Одновременное проведение лапаро и гистероскопии позволяет выставить более точный диагноз и провести эффективное лечение.
Одновременное проведение данных манипуляций позволяет за один раз выявить проблему и решить ее
Обычно после лапароскопии и гистероскопии женщине удается успешно зачать и выносить долгожданного малыша. Однако гинекологи дают рекомендацию планировать зачатие не ранее, чем спустя 4 месяца. Такой срок ей необходим для полной нормализации гормонального фона, отдыха детородных органов. Если же зачатие производится раньше, то в ходе беременности могут возникнуть нежелательные осложнения.
Отзывы
Ниже приведены отзывы женщин, перенесших гистеро- и лапароскопию.
Александра из Ярославля:
Проводилась лапароскопия с гистероскопией по поводу СПКЯ. Операция провелась в среду, в пятницу уже была дома, в понедельник вышла на работу. Забеременела спустя полгода, родился здоровый малыш.
Екатерина из Ростова:
Во вторник легла в больницу, в среду сделали операцию. В четверг ушла домой, а в пятницу уже была на работе. Месячные наступили в срок, результат вмешательства заполосатил уже спустя 2 месяца.
Валентина из Кирова:
На следующий день после гистеро- и лапароскопии выписалась домой. Сейчас моему результату 9 месяцев, зачатие произошло во второй фазе цикла.
Обе эти манипуляции позволяют решить многие проблемы женской репродуктивной системы и воплотить мечту о долгожданном материнстве в реальность. Однако выбор за методом оперативного вмешательства остается за врачом, который знает все особенности организма пациентки.
Источник: https://apkhleb.ru/endoskopiya/sochetanie-laparoskopii-gisteroskopii