Осложнения острого тонзиллита (ангины) — Паратонзиллит, лечение в Москве
В случае если вирулентная (болезнетворная) инфекция проникает в околоминдаликовую клетчатку, то в ней возможно возникновение воспаления паратонзиллярной клетчатки.
Это заболевание может возникнуть у больных хроническим тонзиллитом на стадии декомпенсации (нарушения нормальной деятельности) в виде часто повторяющихся ангин.
Паратонзиллит наиболее часто развивается у молодых людей в возрасте от 15 до 30 лет.
Наиболее часто встречается тонзиллогенный путь проникновения, т.е из верхнего полюса миндалины или её добавочной дольки. На этом уровне паратонзиллярная клетчатка имеет более рыхлую структуру, а капсула миндалины тоньше. Возможен лимфогенный (через лимфу) и гематогенный (через кровь) путь заноса инфекции.
Иногда выявляется одонтогенный (зубной) паратонзиллит, который может возникнуть при кариесе зубов, а также отогенный (ушной), возникающий при остеомиелите (инфекционно-воспалительном процессе) в височной кости.
Как правило, паратонзиллит является односторонним процессом. В зависимости от места локализации он бывает:
- Передним или супратонзиллярным (передневерхним) — процесс локализуется между верхней частью небно-язычной дужки и миндалиной;
- Задним — развивается между небно-глоточной дужкой и миндалиной;
- Наружным — воспаление располагается в наружном отделе клетчатки;
- Нижним — располагается в области, которая прилегает к корню языка и нижнему полюсу миндалины.
Клиническая картина
Процесс начинается очень остро. Температура тела больного высокая и состояние достаточно тяжелое. Отмечается резкая слабость, сильная боль при глотании, которая иррадиирует (отдает) в ухо на стороне поражения, гиперсаливация (слюнотечение), тризм (невозможность полностью открыть рот) жевательной мускулатуры.
Кожные покровы у лор пациента бледные, из полости рта исходит неприятный запах, голос становится гнусавым.
Положение головы неподвижное с наклоном к плечу. На лице больного страдальческое выражение.
Фарингоскопическую картину, которая зависит от локализации, бывает очень сложно установить из-за тризма жевательной мускулатуры и неполного открытия рта.
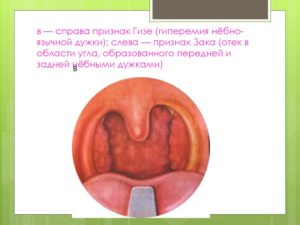
При переднем паратонзиллите пораженный участок слизистой и дужки отечен, резко гиперемирован (выражено красный), инфильтрован и выбухает вперед. Отмечается смещение миндалины кзади, смещение язычка, а также асимметрия мягкого нёба.
Друзья! Своевременное и правильное лечение обеспечит вам скорейшее выздоровление!
В случае возникновения заднего паратонзиллита задняя небно-глоточная дужка сильно утолщается (может достигнуть толщины мизинца), гиперемирована, отёчна и инфильтрирована.
[attention type=yellow]Инфильтрация и отёчность распространяется на язычок и мягкое нёбо, в некоторых случаях может спускаться на наружное кольцо гортани, что может привести к стенозу (сужению) гортани и, как следствие, удушью.
[/attention]Нёбная миндалина не изменена, но оттеснена кпереди, передняя небная дужка не повреждена и не вовлечена в процесс (интактна).
Для нижнего паратонзиллита характерен отёк и инфильтрация корня и боковой части языка, а также передней нёбной дужки. В некоторых случаях выявляется коллатеральный (вторичный) отёк поверхности надгортанника.
При наружней форме заболевания миндалина смещается в противоположную сторону, слизистая оболочка наружно-боковых стенок миндалины отёчна, геперемирована и инфильтрована.
Регионарные лимфатические узлы увеличиваются в размере, при пальпации болезненны. В крови наблюдается умеренная анемия, увеличенное СОЭ, лейкоцитоз и нейтрофилез (увеличение числа нейтрофилов крови).
Диагностика
Паратонзиллит следует отличать от токсической формы скарлатины, дифтерии, а так же от ангины Симановского-Плаута-Венсана, злокачественных образований глотки, твердого шанкра (безболезненное изъязвление при начальном периоде сифилиса), лейкемического инфильтрата.
Лечение
Назначается антибактериальная терапия в дозах, соответствующих тяжести заболевания. Проводится десенсибилизация организма (снижение чувствительности к аллергену), регидратация (восполнение потерянной жидкости). Назначаются анальгетики и витамины. Так же проводятся местные процедуры: полоскание дизинфецирующими растворами, согревающие компрессы, облучение при помощи соллюкс лампы.
.
Прогноз
При правильной диагностике прогноз вполне благоприятный, но следует выполнять все назначения лор врача, чтобы предотвратить более тяжелые осложнения.
Источник: https://dr-zaytsev.ru/lor_disease/oslozhneniya-ostrogo-tonzillita-anginy/Paratonzillit.html
Небные дужки: строение, виды заболеваний и лечение
LookMedBook напоминает: чем раньше Вы обратитесь за помощью к специалисту, тем больше шансов сохранить здоровье и снизить риск развития осложнений:
- Анализ жалоб и анамнеза заболевания:
- отмечает ли пациент одностороннюю боль в горле, затруднение глотания, ухудшение общего самочувствия;
- был ли за несколько дней до настоящего ухудшения эпизод ангины (острого воспаления небных миндалин с налетами на них, повышением температуры тела до 39-40° С), обострения хронического тонзиллита (хроническое воспаление небных миндалин, которое сопровождается болью в горле при глотании и для которого не характерно повышение температуры выше 37,5° С), какое лечение было проведено;
- для определения стадии паратонзиллита важно выяснить, сколько дней назад возникло ухудшение состояния, появилась боль в горле с одной стороны: если этот срок превышает 3-5 дней, скорее всего, стадия гнойная, то есть в горле сформировался паратонзиллярный абсцесс – гнойник.
- Общий осмотр: подчелюстные лимфоузлы обычно увеличены на стороне поражения. Обращают внимание на степень открытия рта.
- Фарингоскопия: осмотр горла. Может быть затруднен из-за тризма жевательных мышц – невозможности полностью открыть рот, что характерно для абсцедирующего паратонзиллита (гнойной стадии). Наиболее типичная картина – асимметрия мягкого неба, миндалина с одной стороны выбухает к средней линии, слизистая оболочка красная, отечная. Менее типичные варианты:
- изолированный отек и покраснение задней небной дужки;
- отек нижнего отдела передней небной дужки, иногда языка на стороне поражения, припухлость нижнего полюса миндалины;
- разлитой отек мягкого неба с одной стороны, маленький язычок резко увеличен, бледного цвета, слизистая оболочка просвечивает (стекловидный отек).
- Осмотр гортани – ларингоскопия. Воспаление и отек может распространиться и на ткани гортани, особенно при развитии гнойного воспаления сзади или снизу от миндалины.
- В некоторых случаях для уточнения диагноза применяют дополнительные методы: УЗИ мягких тканей шеи, компьютерную томографию (КТ) шеи.
- Возможна также консультация терапевта .
- Пациентам с абсцедирующей (гнойной) формой паратонзиллита — паратонзиллярным абсцессом — рекомендуется госпитализация.
- При отечной или инфильтративной форме паратонзиллита (обычно в первые 2-3 дня от начала заболевания; отмечается покраснение, отек слизистой оболочки мягкого неба с одной стороны, миндалина выбухает к средней линии), когда гнойник еще не сформирован, лечение консервативное: обязательно назначают антибиотики, чаще внутримышечно, полоскание горла антисептиками, антигистаминные (противоаллергические) препараты (они снимают отек), при необходимости – гормональные, обезболивающие, жаропонижающие препараты.
- На начальной стадии также возможно назначение физиотерапии.
- При развитии гнойника (через 3-5 дней от начала заболевания; гнойник выбухает, просвечивает гной, при надавливании инструментом отмечается колебание гноя) производится хирургическое вскрытие абсцесса (гнойника) в месте наибольшего выбухания под местным обезболиванием. Полость абсцесса промывается дезинфицирующим раствором в течение нескольких дней, до полного очищения.
- В некоторых случаях производят абсцесстонзиллэктомию – удаление абсцесса одновременно с миндалиной. Показания для этой операции следующие:
- боковое (наружное) расположение гнойника, когда затруднительно его вскрыть;
- отсутствие изменений состояния больного или ухудшение состояния даже после вскрытия абсцесса;
- развитие осложнений – переход воспаления на мягкие ткани шеи, грудной клетки;
- признаки декомпенсации хронического тонзиллита (развитие осложнений из-за нарушения работы приспособительных механизмов), а именно: повторные паратонзиллярные абсцессы, неоднократные ангины (острое воспаление небных миндалин) в течение нескольких лет. Вопрос об одновременном удалении второй небной миндалины решается в зависимости от ситуации.
- На стадии стихания воспаления для ускорения заживления назначают физиотерапевтическое лечение.
Риск развития осложнений больше всего при гнойном паратонзиллите (паратонзиллярном абсцессе).
- Флегмона шеи – гнойное воспаление мягких тканей шеи.
- Медиастинит – воспаление пространства в средних отделах грудной полости, граничащего с сердцем, легкими.
- Сепсис – распространение инфекции через кровь по всему организму.
- Распространение воспаления на ткани гортани с развитием острого стеноза гортани – сужения ее просвета и затруднения прохождения воздуха в дыхательные пути, которое сопровождается одышкой, вплоть до удушья.
- Риск летального исхода.
- Укрепление иммунитета:
- общее и местное (со стороны горла) закаливание организма;
- регулярные занятия спортом;
- воздушные и водные процедуры;
- ультрафиолетовое облучение – пребывание под солнцем.
- Лечение хронических заболеваний носа (например, хронический синусит – воспаление околоносовых пазух) и носоглотки (например, аденоиды – патологически увеличенная глоточная миндалина).
- Лечение заболеваний полости рта (кариес), горла (хронический тонзиллит – хроническое воспаление небных миндалин).
- Рациональное лечение ангины (назначение антибиотиков курсом не менее 7 дней; дозировку и длительность приема необходимо соблюдать, несмотря на быстрое улучшение).
- Коррекция иммунодефицитных состояний и сахарного диабета — хронического заболевания, сопровождающегося увеличением в крови уровня глюкозы (сахара).
- Отказ от курения, злоупотребления алкоголем.
https://www..com/watch?v=ytdevru
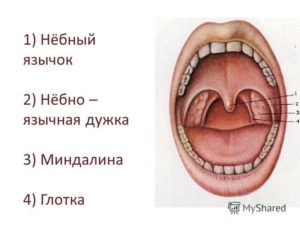
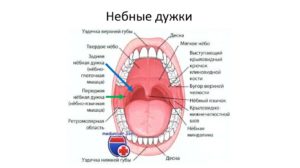
Небные миндалины (их также часто называют гландами) – парные органы иммунной системы, которые выполняют защитную функцию и являются частью первого барьера, с которым сталкивается инфекция, попадающая в организм через дыхательные пути. Расположены на боковых стенках ротоглотки, между передней и задней небными дужками – вертикальными складками, отходящими от мягкого неба.
Национальное руководство по оториноларингологии, ред. В.Т. Пальчун. ГЭОТАР-Медиа, 2008 г. Оториноларингология. Лучихин Л.А. Изд. Эксмо, 2008 г.
источник
Существует несколько небных дужек. К ним относят: переднюю, небно-язычную, заднюю, небно-глоточную. Между дужками формируются ниши, в которых находятся небные миндалины (правая и левая).
На задней стенке глотки заложены скопления лимфоидной ткани в виде зерен или гранул. При развитии многих вирусных заболеваний возникает сильная боль в горле.
Существует несколько распространенных болезней, которые провоцируют появление неприятного симптома.
[attention type=red]Боль в горле — это один из самых неприятных симптомов, который доставляет человеку сильный дискомфорт. В частых случаях люди не обращают внимания на такое недомогание, занимаются самолечением.
[/attention]К большому сожалению, многие не знают, что болезненность небных дужек может возникнуть по причине развития заболевания.
Поэтому важно своевременно обратиться к врачу и пройти тщательное медицинское обследование, поскольку некоторые патологии опасны для здоровья.
источник
Осложнения и последствия
Кровотечения, флегмона шеи, сепсис, развитие заглоточного абсцесса, некроз близлежащих тканей.
Обычно осложнения развиваются при абсцедирующей форме. При несвоевременном или неправильном лечении возможно развитие:
- гнойного воспаления мягких тканей шеи (флегмона);
- медиастинита (воспаление пространства между плевральными полостями);
- сепсиса;
- острого стеноза гортани с возможным летальным исходом.
Профилактика заболеваний
Профилактические мероприятия включают:
- общее и местное укрепление иммунитета (закаливание, спорт, солнечные ванны и т.д.);
- лечение хронических заболеваний носа и горла, которое рекомендуется проводить в конце весны;
- полный курс антибиотиков (не меньше 7 дней) при ангине даже при наступившем улучшении состояния;
- здоровый образ жизни и отказ от курения и алкоголя.
Люди, страдающие иммунодефицитными состояниями, нуждаются также в их коррекции.
источник
Чтобы снизить риск развития заболеваний, необходимо выполнять рекомендации врачей. К ним относят:
- Правильно и сбалансированно питаться. В рационе должны присутствовать продукты, которые содержат витамин C.
- Необходимо увлажнять воздух.
- Регулярно мыть руки.
- Принимать витамины.
- Одеваться по погоде.
- Не курить.
Выполняя все рекомендации врача, можно улучшить общее состояние здоровья и укрепить иммунитет.
источник
Паратонзиллит (флегмонозная ангина)
Паратонзиллит (флегмонозная ангина) – острое воспаление тканей, окружающих небную миндалину. Обычно возникает при распространении инфекции с небных миндалин при ангине или при тяжелой форме хронического воспаления небных миндалин (хронический тонзиллит).
При ангине у человека ухудшается общее состояние здоровья, чувствуется боль в суставах. Следует знать, что ангину необходимо лечить антибиотиком. Это заболевание может прогрессировать и привести к развитию осложнений. Поэтому важно своевременно обратиться к врачу и начать лечение. При ангине необходимо полоскать горло шалфеевым отваром, часто пить теплый чай.
Конкретный лекарственный препарат, который поможет устранить неприятный симптом, назначит врач с учетом тяжести болезни и индивидуальных особенностей организма.
Начинается заболевание остро с появления боли при глотании чаще с одной стороны (односторонний абсцесс бывает в 100 раз чаще двухстороннего). Обычно паратонзиллярный абсцесс возникает после перенесенной ангины в период выздоровления.
При осмотре глотки отмечается резкий отек и гиперемия (покраснение) тканей вокруг миндалины (дужки, мягкое небо, язычок), выпячивание миндалины из ниши, смещение к средней линии. Абсцесс формируется в среднем около двух суток.
Общие симптомы, слабость, лихорадка, увеличение шейных лимфоузлов на стороне абсцесса.
Отмечена классическая триада паратонзиллярного абсцесса:
- Обильное слюнотечение.
- Тризм жевательных мышц (затруднение или невозможность в полном объеме открыть рот).
- Открытая гнусавость (в результате паралича мышц небной занавески).
Общие сведения
Как правило, обострение хронических заболеваний и пик острых болезней глотки приходится на осенне-весенний период, но паратонзиллит составляет исключение. Пик заболеваемости этой болезни наблюдается летом.
По статистике ежегодно 11,5% от общего количества поступивших в оториноларингологические отделения составляют больные паратонзиллитом. Это заболевание наблюдается преимущественно у подростков и взрослых до 30-ти лет.
По месту расположения очага воспаления выделяют паратонзиллит:
- Передний и передневерхний. Располагается между складкой слизистой оболочки, ограничивающей миндаликовую ямку спереди (небно-язычная дужка), и верхним полюсом гланды. Миндалина при этом с одной стороны выглядит отекшей и выпирающей к средней линии глотки, язычок – смещенным в противоположную сторону, а мягкое небо – асимметричным. Это самый распространенный случай паратонзиллита.
- Задний. Может вызывать воспаление небно-глоточной дужки, но чаще локализуется между этой дужкой и миндалиной. Мягкое небо и язычок выглядят отечными, задняя небная дужка – утолщенной.
- Нижний. Развивается при включении в патологический процесс расположенных ниже миндалины тканей. Симптомы выражены слабо, передняя дужка отекает в нижней части, возможны болевые ощущения в языке на стороне, близкой к воспаленной части.
- Наружный (боковой). Отличается воспалительным процессом с наружной стороны пораженной миндалины, ее незначительным выбуханием и слабыми внешними проявлениями. Встречается редко.
По характеру воспалительного процесса флегмонозная ангина подразделяется на:
- Отечную форму, которая встречается относительно редко (1 к 10). При этой форме наблюдается отечность мягкого неба и дужек на пораженной стороне, увеличение язычка, бледность слизистых оболочек и их стекловидный оттенок. Разлитый отек затрудняет определение локализации воспалительного процесса.
- Инфильтративную форму, при которой окружающие небную миндалину ткани приобретают ярко-красный цвет, в месте локализации воспалительного процесса наблюдается выбухание (может располагаться позади, выше или ниже миндалины), а мягкое небо теряет симметричный вид.
- Абсцедирующую форму, при которой в месте воспаления образуется гнойная полость (абсцесс). На месте образовавшегося гнойника отчетливо заметно выбухание. При надавливании на гнойник инструментом заметна флуктуация (колебание экссудата). Гной может просвечивать через слизистую.
Данные формы могут представлять стадии развивающегося воспаления.
Патогенез
Воспалительный процесс в паратонзиллярной клетчатке развивается при проникновении в нее вирулентной микрофлоры в сочетании с благоприятными условиями, способствующими развитию воспаления.
Чаще всего микрофлора попадает в околоминдаликовую клетчатку из миндалины благодаря надминдаликовому пространству — у 80% человечества в этом пространстве есть добавочная лимфоидная долька, покрытая лакунами, и эти лакуны сообщаются с верхним полюсом небной миндалины. Кроме того, эта область подвержена раздражению в процессе глотания.
https://www..com/watch?v=ytcreatorsru
Паратонзиллярная клетчатка пронизана большим количеством лимфатических путей, которые служат барьером для микробов, проникающих из миндалины. При пониженном иммунитете происходит прерывание защитного барьера и в паратонзиллярную клетчатку проникают возбудители, локализующиеся в миндалине и в отдельных случаях в кариозных полостях зубов.
Вам также может понравиться
Источник: https://tomskmedstat.ru/otek-nebnykh-duzhek/
Медицинский центр Prima Medica
Из доброкачественных опухолей наиболее распространены папилломы. Они часто локализуются на небных дужках, миндалинах, слизистой оболочке мягкого неба и редко — на задней стенке глотки. Папилломы глотки — это единичные образования, диаметр которых редко превышает 1 см.
Папиллому среди доброкачественных опухолей глотки встречают довольно часто. Плоскоклеточные папилломы небных дужек, миндалин, язычка и свободного края мягкого неба, как правило, единичны.
Папиллома глотки — образование с сероватым оттенком, неровными краями и зернистой поверхностью, подвижное, поскольку чаще всего оно имеет тонкое основание (ножку). Слизистая оболочка вокруг папилломы не изменена.
Окончательный диагноз устанавливают, основываясь на результатах гистологического исследования.
Частая опухоль — гемангиома ротоглотки.
Она имеет много разновидностей, но в среднем отделе глотки преобладают кавернозные диффузные и глубокие капиллярные гемангиомы. Значительно реже можно встретить ветвистые венозные или артериальные сосудистые опухоли.
Гемангиому ротоглотки в среднем отделе глотки встречают несколько реже, чем папиллому.
Глубокая капиллярная гемангиома покрыта неизмененной слизистой оболочкой, контуры ее нечеткие.
[attention type=green]По внешнему виду опухоль трудно отличить от невриномы и других новообразований, локализующихся в толще тканей. Кавернозная и венозная гемангиомы чаще всего расположены поверхностно. Они синюшные, поверхность этих опухолей бугристая, консистенция мягкая.
[/attention]Инкапсулированные кавернозные гемангиомы имеют четкие границы. Ветвистая артериальная гемангиома, как правило, пульсирует, и эта пульсация заметна при фарингоскопии. Поверхность опухоли может быть бугристой. Артериальную гемангиому необходимо дифференцировать в первую очередь от аневризмы (с помощью ангиографии).
Границы гемангиомы определить трудно. Это связано с тем, что опухоль распространяется не только по поверхности, но и в глубь тканей, нередко достигая сосудисто-нервного пучка шеи, заполняя зачелюстную область или возникая в виде припухлости, чаще кпереди от грудино-ключично-сосцевидной мышцы.
Смешанную опухоль ротоглотки обнаруживают в среднем отделе глотки так же часто, как и гемангиому. Развивается она из малых слюнных желез. По частоте возникновения это новообразование уступает лишь папилломе. В связи с большим полиморфизмом ее принято называть смешанной опухолью или полиморфной аденомой.
В ротоглотке смешанная опухоль может локализоваться в толще мягкого неба, на боковой и, реже, на задней стенке среднего отдела глотки.
Поскольку опухоль возникает и развивается в глубине тканей, на поверхности стенок глотки она выглядит как хорошо очерченная припухлость плотной консистенции, безболезненная при пальпации, с неровной поверхностью. Слизистая оболочка над опухолью не изменена.
По внешнему виду отличить смешанную опухоль от других новообразований данной локализации (невринома, нейрофиброма, аденома) не представляется возможным. Окончательный диагноз устанавливают на основании результатов гистологического исследования.
Такие опухоли, как липома, лимфангиома и др., в среднем отделе глотки встречаются редко. Из этих опухолей лишь остеому можно диагностировать без гистологического исследования. Она рентгеноконтрастна, однако окончательный диагноз все же устанавливают на основании результатов гистологического исследования, позволяющего определить морфологическую структуру опухолевого очага.
Признаки опухоли ротоглотки
У большинства больных с новообразованиями ротоглотки первыми признаками заболевания служат ощущение инородного тела в глотке, першение или другие парестезии. Нередко больные жалуются на сухость в глотке, а иногда и на несильную боль по утрам при глотании слюны («пустой глоток»).
Такие новообразования, как папилломы, фибромы, кисты, локализующиеся на небных дужках или миндалинах, годами могут не вызывать никаких симптомов; лишь когда опухоль достигает больших размеров (1,5-2 см в диаметре), возникает ощущение инородного тела в глотке.
Дисфагия более характерна для опухолей мягкого неба. Нарушение герметичности носоглотки во время глотка приводит к расстройству акта глотания, попаданию жидкой пищи в нос. Такие больные иногда Гнусавят.
[attention type=yellow]Ощущение инородного тела в глотке и другие парестезии очень рано появляются при новообразованиях корня языка и валлекул. Эти опухоли могут вызвать затруднения при глотании, в том числе поперхивание при приеме жидкой пищи.
[/attention]Болевые ощущения для доброкачественных новообразований ротоглотки не характерны. Боли при глотании или независимо от глотания могут возникать при невриномах, нейрофибромах и очень редко — при изъязвившихся сосудистых опухолях.
Кровотечения и примесь крови в мокроте и слюне характерны лишь для гемангиом, а также для изъязвившихся распадающихся злокачественных опухолей.
Диагностика доброкачественных опухолей ротоглотки
Инструментальные исследования
Основной метод исследования глотки — фарингоскопия. Она позволяет определить локализацию опухолевого очага, внешний вид новообразования, подвижность отдельных фрагментов глотки.
Как вспомогательные методы исследования при гемангиомах можно использовать ангиографию, радионуклидное исследование и КТ.
Наиболее информативна ангиография, позволяющая определить сосуды, из которых опухоль получает кровь. В капиллярной фазе ангиографии четко видны контуры капиллярных гемангиом.
Кавернозные и венозные гемангиомы лучше видны в венозной, а ветвистые артериальные гемангиомы — в артериальной фазе ангиографии. Диагноз гемангиомы, как правило, устанавливают без гистологического исследования, поскольку биопсия может вызвать интенсивное кровотечение.
Гистологическую структуру опухоли узнают чаще всего после хирургического вмешательства.
Симптомы злокачественной опухоли ротоглотки
Злокачественные опухоли среднего отдела глотки растут быстро. Они некоторое время, как правило несколько недель, значительно реже — месяцев, могут оставаться незамеченными. Первые симптомы злокачественных опухолей зависят от их первичной локализации. В дальнейшем по мере роста опухоли количество симптомов быстро увеличивается.
Один из ранних признаков опухоли — ощущение инородного тела в глотке. Вскоре к нему присоединяются боли в глотке, которые, как и ощущение инородного тела, строго локализованы.
Эпителиальные опухоли склонны к изъязвлению и распаду, вследствие чего у больного возникает неприятный запах изо рта и появляется примесь крови в слюне и мокроте.
[attention type=red]При распространении опухолевого процесса на мягкое небо нарушается его подвижность, развивается гнусавость; жидкая пища может попадать в нос. Поскольку довольно рано возникают расстройства глотания и нарушается прохождение пищи, больные рано начинают худеть.
[/attention]Кроме местных симптомов, вследствие интоксикации и сопутствующего опухоли воспаления развиваются и общие симптомы, такие, как недомогание, слабость, головная боль. При поражении боковой стенки глотки опухоль довольно быстро проникает в глубь тканей по направлению к сосудисто-нервному пучку шеи, в связи с чем возникает опасность профузного кровотечения.
Среди злокачественных опухолей ротоглотки преобладают новообразования эпителиального происхождения. Эпителиальные экзофитно растущие опухоли имеют широкое основание, поверхность их бугристая, местами с очагами распада; цвет розовый с сероватым оттенком. Вокруг опухоли — воспалительный инфильтрат. Опухоль легко кровоточит при прикосновении к ней.
Опухолевая язва довольно часто локализуется на небной миндалине. Пораженная миндалина увеличена по сравнению со здоровой. Глубокую язву с неровными краями, дно которой покрыто грязно-серым налетом, окружает воспалительный инфильтрат.
Диагностика злокачественной опухоли ротоглотки
Лабораторные исследования
Цитологическое исследование мазков-отпечатков или перепечатков. Окончательный диагноз опухоли с определением ее вида устанавливают, изучив ее гистологическую структуру.
Инструментальные исследования
Биопсия — иссечение кусочка тканей для гистологического исследования — один из важных методов диагностики в онкологии.
Общеизвестно, что кусочек ткани нужно взять на границе опухолевого процесса, но определить эту границу не всегда удается, особенно при опухолях ЛОР-органов.
Новообразования небных, глоточной и язычной миндалин, особенно соединительнотканные, возникают в глубине ткани миндалины. Миндалина увеличивается. Увеличение миндалины должно насторожить и требует целенаправленного исследования, в том числе биопсии.
В случае асимметрии небных миндалин, при подозрении на опухолевый процесс, если нет противопоказаний, необходимо как биопсию произвести одностороннюю тонзиллэктомию или тонзиллотомию.
Иногда такая тонзиллэктомия может оказаться радикальным хирургическим вмешательством по отношению к опухоли.
Дифференциальная диагностика злокачественных опухолей ротоглотки
Изъязвившуюся опухоль миндалины нужно дифференцировать от язвенно-пленчатой ангины Симановского — Венсана, сифилиса и болезни Вегенера. С этой целью необходимо исследовать мазки, взятые с краев язвы, и выполнить реакцию Вассермана.
Лечение опухолей ротоглотки
Основной метод лечения больных с доброкачественными опухолями среднего отдела глотки — хирургический. Объем хирургического вмешательства зависит от распространенности, гистологической структуры и локализации опухоли. Ограниченные новообразования, такие, как папиллома небных дужек, можно удалить в поликлинике с помощью петли, ножниц или щипцов.
Исходное место опухоли после ее удаления обрабатывают гальванокаутером или лучом лазера. Аналогичным образом можно удалить фиброму на ножке, небольшую, поверхностно расположенную кисту миндалины или небной дужки.
Небольшую смешанную опухоль мягкого неба можно удалить через рот под местным обезболиванием. Чаще при удалении опухолей ротоглотки применяют наркоз, используя в качестве доступа подподъязычную фаринготомию, которую нередко дополняют боковой. Широкий наружный доступ позволяет полностью удалить опухоль и обеспечить хороший гемостаз.
Наружный доступ требуется также при удалении сосудистых опухолей глотки. Перед удалением гемангиом предварительно перевязывают наружную сонную артерию или проводят эмболизацию приводящих сосудов.
[attention type=green]Вмешательство по поводу этих опухолей всегда сопряжено с опасностью возникновения сильного интраоперационного кровотечения, для остановки которого может потребоваться перевязка не только наружной, но и внутренней или общей сонной артерии.
[/attention]Учитывая возможность интраоперационных кровотечений и тяжесть последствий перевязки внутренней или общей сонной артерии, у больных с парафарингеальными хемодектомами и гемангиомами за 2-3 нед до хирургического вмешательства проводят «тренировку» внутримозговых анастомозов.
Она заключается в пережатии пальцем общей сонной артерии на стороне локализации опухоли 2-3 раза в день по 1-2 мин. Постепенно продолжительность пережатия увеличивают до 25-30 мин.
В начале «тренировки» и затем, когда увеличивают продолжительность пережатия общей сонной артерии, больной ощущает головокружение. Это ощущение и служит критерием, по которому определяют продолжительность пережатия артерии, а также длительность курса «тренировки».
Если пережатие артерии в течение 30 мин не вызывает ощущения головокружения, то после повторного пережатия еще в течение 3-4 дней можно приступить к операции.
Криовоздействие как самостоятельный метод лечения больных с доброкачественными опухолями показано в основном при поверхностных (расположенных под слизистой оболочкой) диффузных гемангиомах. Его можно применять при лечении глубоких гемангиом в комбинации с хирургическим вмешательством.
Основные методы лечения при злокачественных опухолях ротоглотки, как и при новообразованиях других локализаций, хирургический и лучевой. Эффективность хирургического лечения выше, чем эффективность облучения и комбинированного лечения, на первом этапе которого проводят облучение.
Через рот можно удалить лишь ограниченные новообразования, не выходящие за пределы одного из фрагментов данной области (мягкое небо, небно-язычная дужка, небная миндалина).
[attention type=yellow]Во всех других случаях показаны наружные доступы — чресподъязычная или подподъязычная фаринготомия в комбинации с боковой; иногда для получения более широкого доступа к корню языка, в дополнение к фаринготомии, производят резекцию нижней челюсти.
[/attention]Операции по поводу злокачественных опухолей выполняют под наркозом, предварительно перевязывая наружную сонную артерию и производя трахеотомию. Трахеотомию производят под местным обезболиванием, а последующие этапы вмешательства — под интратрахеальным наркозом (интубация через трахеостому).
При поражении небной миндалины опухолью, не выходящей за ее пределы, ограничиваются удалением миндалины, небных дужек, паратонзиллярной клетчатки и части корня языка, прилегающей к нижнему полюсу миндалины. Запас непораженных тканей вокруг опухолевого очага не должен быть меньше 1 см. Этого правила придерживаются также при удалении распространенных опухолей с помощью наружного доступа.
Лучевое лечение больных с новообразованиями глотки следует проводить по строгим показаниям. Данное лечебное воздействие можно применять только при злокачественных опухолях.
Как самостоятельный метод лечения облучение можно рекомендовать лишь в тех случаях, когда хирургическое вмешательство противопоказано или больной отказывается от операции.
Комбинированное лечение, первым этапом которого служит операция, мы рекомендуем больным с опухолевым процессом III стадии. В остальных случаях можно ограничиться только операцией.
При опухолях, занимающих средний и нижний отделы глотки, распространяющихся на гортань, производят циркулярную резекцию глотки с удалением гортани. После такого обширного вмешательства формируют оростому, трахеостому и эзофагостому. Через 2-3 мес выполняют пластику боковых и передней стенок глотки, восстанавливая тем самым путь проведения пищи.
Пятилетняя выживаемость больных после хирургического лечения составляет 65+10,9%, после комбинированного лечения (операция + облучение) — 64,7±11,9%, после лучевой терапии — 23+4,2% [Насыров В.А., 1982].
Все новости Предыдущая Следующая
Источник: https://www.primamedica.ru/zabolevania/novoobrazovaniya-rotoglotki/
Разновидности болезней
Болеть небные дужки и горло могут по нескольким причинам. Чаще всего сильная слабость в гортани возникает по причине внедрения в организм бактериальной или вирусной инфекции.
В случае грибкового поражения или образования опухолей может возникнуть этот симптом. При возникновении аллергии раздражается слизистая оболочка горла и возникают неприятные ощущения.
Слишком сухой воздух часто провоцирует появление кашля и болезненных ощущений в гортани.
Инфекционная болезнь
Существует несколько разновидностей инфекционных заболеваний. К ним относят:
- Вирусная болезнь. К вирусной болезни можно отнести грипп, ОРВИ, корь и ветряную оспу. Боль в горле появляется не столь часто. При возникновении этих болезней часто воспаляется, першит и болит горло. При появлении инфекционного мононуклеоза возникает сильная боль в горле. Небные дужки могут воспалиться. Любое вирусное заболевание горла имеет схожую клиническую картину. Если боль в горле возникла по причине вирусного поражения, то у человека возникает слабость, головная боль и повышается температура тела, но незначительно. При ОРВИ у человека появляется сильный насморк и кашель. Мононуклеоз — это опасная болезнь, которая характеризуется сильным воспалительным процессом в области печени и селезенки. По этой причине часто увеличиваются лимфоузлы.
- Бактериальная болезнь. Ангина — это одна из самых распространенных бактериальных болезней. По причине внедрения в организм стрептококка или хламидий развивается данная патология. Скарлатина и туберкулезная палочка часто провоцируют появление болей в горле. При возникновении эпиглоттита возникают сильные болезненные ощущения в горле у маленьких детей в возрасте до трех лет. Это заболевание опасно для жизни, поскольку может нарушиться проходимость органов дыхания. Скарлатина и дифтерия в наше время встречаются нечасто. В том случае, если возник дискомфорт в горле и появилась сильная слабость, важно немедленно обратиться к терапевту, поскольку это может свидетельствовать о том, что развивается серьезная болезнь. К общим симптомам бактериального заболевания горла относятся: быстрая утомляемость, дискомфорт, першение в горле. Если сделать фото небных дужек при этой болезни, то можно будет на них увидеть, что они отекшие. Температура тела в таком случае поднимается до 39 градусов.
- Грибковая болезнь. В том случае, если размножаются дрожжеподобные и плесневые грибы, возникает сильная болезненность в горле. Грибковое заболевание горла проявляется в виде фарингита или ларингита. При возникновении болезни слизистая оболочка и небно-язычная дужка покрыты белым налетом. Возникает сильная боль в горле, но температура тела не повышается. Микоз возникает по причине ослабленного иммунитета и авитаминоза. Если человек долгое время лечился антибиотиком или гормональным препаратом, то это плохо влияет на защитную функцию организма. Не менее важно правильно и сбалансированно питаться. В рационе должны присутствовать полезные продукты, которые насыщают организм необходимыми элементами. Грибковая болезнь горла может возникнуть и по причине неполноценного функционирования желудочно-кишечного тракта.
Выявить истинную причину возникновения боли в горле способен только врач после тщательного обследования пациента. Больному необходимо осуществить лабораторные исследования и пройти инструментальные методы диагностики. На основе полученных результатов врач назначит индивидуальный курс лечения, который поможет устранить неприятные симптомы и вылечить основную болезнь.
Болезненность в горле и гортани может возникнуть по причине развития опухолей. Опухоль может быть как первичной, так и вторичной. В процессе прогрессирования заболевания у пациента возникает чувство кома в горле.
Ощущается инородное тело в гортани. Сиплый, хриплый голос и проблематичное глотание должно стать поводом для беспокойства и немедленного обращения к врачу.
[attention type=red]Самолечением заниматься запрещено, поскольку это может усугубить течение болезни и привести к летальному исходу.
[/attention]Выбор метода лечения зависит от основной болезни, которая спровоцировала возникновение болезненных ощущений в горле. Длительность курса лечения определяет лечащий врач.
Чем лечится горло при ОРВИ?
При возникновении ОРВИ не рекомендовано принимать антибиотик, поскольку в таком случае он не улучшит общее состояние пациента. Антибиотики назначают в том случае, если необходимо побороть бактерии. Следует знать, что ОРВИ возникает по причине внедрения в организм вируса. Поэтому необходимо принимать противовирусный препарат и иммуномодулятор.
Чтобы облегчить симптомы болезни, необходимо полоскать горло ромашковым или шалфеевым отваром. Такие настои быстро и эффективно снимут воспаление горла.
Используя аптечные средства, можно улучшить общее состояние здоровья. Леденцы с шалфеем и эвкалиптом устранят першение в горле. Не менее важно пить много теплой жидкости.
Мед положительно влияет на иммунную систему, устраняет болезненность в области передних небных дужек.
При ангине у человека ухудшается общее состояние здоровья, чувствуется боль в суставах. Следует знать, что ангину необходимо лечить антибиотиком. Это заболевание может прогрессировать и привести к развитию осложнений. Поэтому важно своевременно обратиться к врачу и начать лечение. При ангине необходимо полоскать горло шалфеевым отваром, часто пить теплый чай.
Конкретный лекарственный препарат, который поможет устранить неприятный симптом, назначит врач с учетом тяжести болезни и индивидуальных особенностей организма.
Лечим фарингит
Фарингит характеризуется сухостью в горле и сухим кашлем. В процессе лечения важно исключить горячую, острую и кислую пищу, поскольку такие продукты способные раздражать слизистую оболочку горла. Необходимо пить много жидкости, следует полоскать горло раствором «Йодинола». Самолечением заниматься запрещено, поскольку болезнь может перейти в хроническую форму.
Что поможет при ларингите?
При ларингите возникает лающий кашель. Чаще всего диагностируют болезнь у маленьких детей. В положении лежа могут возникнуть проблемы с дыханием, поскольку небно-глоточная дужка в процессе развития заболевания отекает.
На начальном этапе развития заболевания кашель сухой. Ларингит также может возникнуть по причине курения или перенапряжения ых связок. Используя ингаляции с минеральной водой или «Беродуалом», можно улучшить общее состояние здоровья.
Важно контролировать влажность воздуха в комнате.
Заболевание тонзиллит
При тонзиллите ощущается сильная боль в горле. Миндалины увеличиваются, появляется гнойный налет. Возникает заболевание по причине внедрения в организм вируса.
Чтобы облегчить боль, необходимо полоскать горло и принимать жаропонижающие препараты (к примеру «Ибупрофен»). Используя содово-соляной раствор, рекомендуется периодически полоскать горло.
Это положительно повлияет на общее самочувствие больного, устранит воспаление в области задних небных дужек.
Эффективные лекарства от боли в горле
Только врач может назначить лекарственный препарат пациенту в зависимости от выявленной болезни, которая спровоцировала появление неприятного симптома. Среди самых эффективных препаратов выделяют:
- «Лисобакт» — эти таблетки принимают в том случае, если возникла боль в горле по причине перенапряжения ых связок. Таблетку необходимо держать во рту до полного растворения. Принимать за несколько часов до приема пищи. Лекарство устранит першение в горле. Если небные дужки красные, то это лекарство поможет снять воспаление.
- От боли в горле часто врачи назначают принимать «Парацетамол» и «Ибупрофен».
- С помощью «Стрепсилса», «Септолете» и «Фарингосепта» можно устранить воспалительный процесс в гортани и снять боль. Эти леденцы обладают бактериостатическими свойствами.
- При хроническом тонзиллите часто врачи назначают «Граммидин». В состав лекарства входят антибиотики.
Перед началом терапии следует посетить врача, который назначит эффективное лекарство. Дозу и длительность курса определяет строго доктор в зависимости от возраста пациента и тяжести болезни. Следует знать, что папиллому небной дужки сможет удалить только врач хирургическим методом.
Источник: https://FB.ru/article/421341/nebnyie-dujki-stroenie-vidyi-zabolevaniy-i-lechenie