Инфекционное (гнойное) осложнение после операции на позвоночнике: причины и лечение
Осложнения в виде местных инфекционных и нагноительных процессов после операций на спине в общей структуре всех вмешательств занимают от 1% до 8%.
Среди хирургических манипуляций на позвоночнике, связанных с установкой имплантатов, металлоконструкций, частота подобного рода воспалительных реакций существенно выше (6%-20%).
Инфекционно-гнойный постхирургический патогенез способен негативно сказаться на окончательном исходе примененной тактики хирургической коррекции позвоночника, даже если она была выполнена безукоризненно.
Хороший спокойный шов после операции.
Несмотря на огромные достижения спинальной нейрохирургии в сфере интра-, постоперационного инфекционного контроля, инфекции и гнойные воспаления все еще остаются лидерами среди всех возможных осложнений. К развитию неблагополучного патогенеза могут подтолкнуть разные факторы: от специфики организма пациента до предоперационных, операционных и послеоперационных нарушений.
Инфекции, воспаления гнойного характера в проекции хирургического поля могут быть поверхностными и глубокими, ранними и поздними. При этом каждый тип требует экстренной медицинской помощи, направленной на усиленное искоренение патогенной среды.
Интенсивные лечебные меры необходимы не только для увеличения вероятности наступления позитивного функционального исхода в отношении прооперированного отдела спины.
[attention type=yellow]Их ценность заключается также в недопущении развития и распространения сепсиса по организму, который ставит под большую угрозу жизнь человека.
[/attention]Чем обширнее вмешательство, тем выше вероятность осложнений.
Инфекционное осложнение (ИО) – проблема достаточно серьезная, не всегда легко решаемая, поэтому о ней должен быть ознакомлен каждый пациент, независимо от того, есть она у него или нет. Как говорится: предупрежден – вооружен.
Далее подробно проинформируем об осложнениях инфекционного, гнойного характера после операций на спине: после удаления грыжи, протезирования диска, резекции новообразований, вмешательств с использованием металлоконструкций, др.
Обязательно ознакомим и с тем, как в такой ситуации специалисты лечат пациентов.
Симптомы и признаки осложнения
Инфекционные и гнойные реакции в области хирургического вмешательства принято классифицировать на 2 основных вида:
- поверхностные (надфасциальные) – инфицирование затрагивает исключительно кожные поверхности и подкожно-жировой слой в месте разреза;
- глубокие – инфекция проникает глубже, поражая фасциальные, мышечные структуры (запущенные случаи приводят к инфицированию костных тканей).
Поверхностное инфицирование раневого участка образуется не позже первого месяца с момента проведенной операции, возбудителем обычно является стафилококк. Глубинное развитие пагубной микрофлоры больше ассоциировано с отдаленными сроками, и, как правило, появляется в течение 3 или более месяцев после сеанса хирургии.
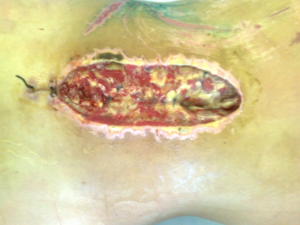
Один из примеров открывшегося шва.
Первыми специфическими проявлениями диссеминации патогенных микроорганизмов в пределах операционного поля являются:
- покраснение тканей вокруг шва;
- уплотнение;
- болезненные ощущения.
Независимо от вида патогенного агента, об активизированном воспалительном процессе в зоне, имеющей причастность к оперативному вмешательству, можно судить также по наличию одного или нескольких симптомов:
- выделение серозной, серозно-гнойной жидкости из поверхностных тканей разреза;
- ограниченная тканевая отечность;
- локализированная болезненность, которая имеет тенденцию к нарастанию;
- локальная гиперемия кожных покровов с повышением местной температуры;
- гнойное отделяемое из глубины операционной раны, наличие фистул;
- самопроизвольное расхождение шва с разъединением краев раны, если добавочно присутствуют болевой синдром и/или гипертермия организма (общая температура тела до 38 или более градусов).
Воспаление на спине в месте хирургического доступа и вокруг него не всегда свидетельствует об инфекционном осложнении. Отечность, болевые признаки, покраснение практически всегда проявляются сразу после операции как естественная реакция организма на операционную агрессию.
И такая симптоматика может быть вариантом нормы, но с условием, что через 3-5 дней эти три признака после миниинвазивной хирургии (без применения имплантов) ликвидировались.
Когда речь идет об обширной открытой операции с фиксацией металлоконструкций или протезов, нормальным считается динамичное сокращение выраженности воспаления травмированных тканей в ранний период, окончательное избавление от него максимум на 7-10 сутки.
Причины инфекции
Согласно рекомендательным предупреждениям специалистов по хирургическому лечению патологий позвоночника, факторы риска инфекционно-гнойных последствий классифицируют на несколько условных групп.
Последствия, обусловленные состоянием пациента
Изначально по основному диагнозу тяжелое клиническое состояние больного, поступившего в стационар.
Сопутствующие болезни и состояния, которые понижают сопротивляемость организма к патогенам или мешают нормальной регенерации ран:
- сахарный диабет;
- иммунодепрессия;
- ожирение;
- дерматозы;
- онкология;
- пожилой возраст;
- младенческий возраст.
- Наличие активного инфекционно-бактериального, гноеродного очага в совершенно любой части организма (кариес зубов, инфекции мочеполовой системы, горла/носа, пр.).
Дооперационные факторы риска
- Продолжительный срок госпитализации до операции на спине. Установлено, что чем больше больной находится в больничных условиях, тем выше риски возникновения нозокомиальной (внутрибольничной) инфекции.
- Отсутствие антибиотикотерапии или неадекватная ее схема назначения на этапе предоперационной подготовки пациента, особенно у ослабленных пациентов.
- Некачественная дезинфекция кожных покровов антисептическими средствами перед началом хирургической процедуры.
Интраоперационные причины
- Низкая степень «чистоты» операционной раны. На практике, «чистые» операции гораздо реже провоцируют осложнение, чем условно «чистые» или «грязные». Наиболее рискованными вмешательствами на позвоночнике являются те, которые изначально выполнялись по поводу абсцессов, например, вследствие спондилита.
- Нарушение реализации технических приемов выбранного оперативного вмешательства.
- Несоблюдение норм асептики и антисептики в операционной.
- Обширная травматизация мягких тканей (вынужденная или случайная), технически многосложная и длительная операция.
- Грубые ранения сосудов, мышечных волокон хирургическим инструментом, возникшая необходимость в переливании крови.
- Операционный дренаж, он может поспособствовать миграции патогенных бактерий из кожи в рану. Во многих случаях без него обойтись нельзя. Поэтому дренирование должно проводиться строго ограниченно по времени, а дренажные системы (предпочтительнее закрытого всасывающего типа) требуют очень аккуратного обращения.Дренирование раны.
- Несоблюдение условий для обеспечения нормального гемостаза, повлиявшего на объемную интраоперационную кровопотерю, кровоточивость раны после операции, образование гематом, др.
- Некачественно произведенное ушивание раны – несоблюдение технологии наложения шовной нити, неверно выбранная методика и/или материалы.
Ненадлежащий уход за послеоперационной раной
- недостаточное количество или, наоборот, слишком частое проведение бактерицидной обработки раны, процедур перевязки;
- низкокачественное обеспечение очистки раневых зон, замены тампонов и дренажей;
- несоблюдение норм асептики в ходе перевязочных манипуляций (слабая дезинфекция оборудования, использование нестерильных салфеток/бинтов, невыполнение техники мытья рук и применения одноразовых перчаток со стороны медработника, медработник является носителем штамма инфекции MRSA и т. п.);
- несоблюдение правил содержания раны в сухости и повязочной защите (пациент раньше срока мочит водой рану водой и/или обнажает ее, вопреки озвученному врачами запрету);
- некорректная техника перевязки в домашних условиях, выполняемой пациентом самостоятельно.
Погрешности или пренебрежение принципами реабилитационного режима и лечебных мероприятий:
- некорректность рекомендованного пациенту курса лечения антибиотиком (вида, кратности, дозы, срока применения препарата), пропуски или полное отсутствие обязательной антибиотикотерапии после любой спинальной операции;
- несоблюдение пациентом послеоперационного режима физической активности, что тоже может увеличивать риски ИО (ранний отказ от физического покоя, недопустимо высокая нагрузка на прооперированную область, самовольное назначение себе упражнений, игнорирование ношения ортопедических корсетов, др.).
Лечение инфекционного (гнойного) очага
Базисный принцип лечения, одинаково распространяющийся на всех больных с подобным осложнением, основывается на фундаментальной санации раны и интенсивной антибиотикотерапии.
Однако шаблонов в приемах оказания медицинской помощи здесь не может быть, лечебная программа разрабатывается индивидуально и только на основании характера, тяжести послеоперационного последствия.
После диагностической оценки пораженной области могут быть применены разные стратегические подходы с возможной компоновкой:
- хирургическое вскрытие гнойного очага с эвакуацией патологического содержимого раны и удалением очагов некроза;
- очистка от гноеродного компонента, промывание раны струей антибактериального раствора, внутрираневое введение антибиотика;
- использование ультразвуковой/лазерной кавитации гнойной полости;
- применение способов VAC-терапии на базе вакуум-систем;
- рыхлый марлево-антисептический тампонаж и проточно-промывное дренирование раны;
- установка специальных систем всасывающего и/или ирригационного типа;
- в случае глубокой инфекции чаще рекомендовано снятие вживленных имплантов диска, металлических конструкций, эндофиксаторов, чтобы произвести максимально полную санацию и эррадикацию очагов инфекции. В единичных случаях сразу допускается замена извлеченного инструментария/имплантов на новые изделия.
Местное лечение с использованием выше перечисленных методик, как правило, включает иммобилизацию пациента. Локально мероприятия продолжаются обычно от 5 дней до 14 суток. Однако при генерализированном патогенном процессе, незначительном прогрессе лечения их могут продлить на месяц или дольше.
Бактериальный посев на выявление роста колоний.
Следующая обязательная лечебная мера – общее антибактериальное медикаментозное пособие.
Оно подбирается с учетом результатов выполненного бактериологического посева и чувствительности конкретного возбудителя к антибиотикам.
Общая антибактериальная терапия (в основном инъекционная) в среднем назначается на 6-8 недель. К пероральному приему антибиотиков при данном последствии медики настроены скептически, не считая такой способ надежным.
В комплексе с антибиотикотерапией неотъемлемо должны присутствовать детоксикационные, иммунокорректирующие, симптоматические методы лечения. Грамотно разработанный алгоритм борьбы с развившейся инфекционно-воспалительной, гноеродной средой позволяет в подавляющем количестве случаев прийти к положительному прогнозу.
Профилактика, минимизация рисков развития раневой инфекции на спине
Профилактические меры нацелены на выявление и учет всех возможных провокационных факторов, которые могут вызвать осложнение.
Исходя из этого, на протяжении всего периоперационного периода должны в полном объеме обеспечиваться адекватные действия со стороны медперсонала и пациента.
Только так реально исключить или максимально обезопасить человека от местной инфекционной атаки. Перечислим ведущие принципы профилактики ИО в хирургии позвоночного столба.
- Предоперационная комплексная (расширенная) диагностика организма, включая бактериологические обследования мочи, крови. Важно также пройти стоматологический осмотр, обследования у ЛОРа, сдать БАК-посев ротовой полости. При обнаружении высоких диагностических титров инфекций в организме перед операцией нужно пройти специфическое целенаправленное лечение.
- На дооперационном этапе обеспечение должной терапии всех декомпенсированных хронических заболеваний, являющихся потенциальными «усилителями» незаживления и инфицирования операционных ран. Особенного внимания требуют диабетики и больные с аутоиммунными нарушениями в течение всего периоперационного срока! Оперировать разрешено только при достижении стойкой компенсации хронической болезни.
- Прохождение вмешательства исключительно в клиниках высокого уровня, где четко следуют всем нейрохирургическим канонам – от подготовки пациента, четкого соблюдения технологии операций и антисептических норм до безупречного обеспечения реабилитационного ухода.
- Профилактическое использование внутривенных антибиотиков при всех видах операции, будь то резекция межпозвоночной грыжи, новообразования или устранение нестабильности, искривления позвоночника посредством имплантатов или трансплантатов (накануне, интраоперационно, в послеоперационный период).
- По возвращении домой безукоризненное соблюдение предоставленных врачом рекомендаций по уходу, обработке области послеоперационного разреза.
- Неукоснительно придерживаться всех схем лечебного, физического режима после операции.
- При первых симптомах болезненного дискомфорта в районе операционного доступа (боли, жжения, отечности, покраснения, гипертермии и т. п.) незамедлительно показаться лечащему врачу.
Запомните, что инфекционные осложнения на начальной стадии легче остановить и устранить, чем запущенные его формы, причем в ряде случаев безоперационно.
И, безусловно, не допустить отторжения имплантов, расшатывания, смещения, поломки, миграции по анатомическим просторам чужеродного тела.
Ранняя диагностика, своевременное лечение ИО – основополагающие критерии благополучного исхода, менее тяжелого и длительного восстановления после перенесенной спинальной хирургии.
Источник: https://msk-artusmed.ru/nejrohirurgiya/infektsionnoe-gnojnoe-oslozhnenie-posle-operatsii/
Признаки нагноения послеоперационной раны и причины: обработка и лечение гнойных швов после операции
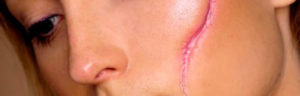
Любое оперативное вмешательство, по какой бы причине оно не проводилось, наносит пациенту рану, которая в дальнейшем требует ухода до момента заживления.
Совсем нередко, к сожалению, в процессе восстановления поврежденных тканей возникают различные осложнения, наиболее частым из которых становится нагноение. Происходит это независимо от того, насколько аккуратно и правильно была проведена операция, даже после идеального выполнения всех действий послеоперационная рана может начать гноиться.
Причины нагноения послеоперационной раны
Чаще всего появление нагноений послеоперационных ран возникает по причине:
- Проникновения в рану инфекции. Вредоносные микроорганизмы могут попасть в послеоперационную рану различными путями, например, в том случае, если операция проводится по причине наличия гнойного процесса внутри организма. К таким случаям можно отнести операции по удалению гнойного аппендицита или гнойных поражений легких, а также воспаленных маточных придатков и некоторых других патологических процессов. При проведении таких операций некоторая часть вредоносных бактерий может попасть и в область разреза тканей, что в дальнейшем вызовет нагноение. Но инфекция может проникнуть и по причине простого несоблюдения правил обработки послеоперационных ран, при использовании нестерильных материалов во время операции и при проведении перевязок.
- Организм отличается повышенной чувствительностью. Конечно, современная медицина располагает разнообразным натуральным шовным и перевязочным материалом, а также высококачественными имплантатами, протезами и прочими элементами, которые не причиняют организму вреда. Но, тем не менее, в некоторых случаях организм пациента отторгает эти инородные предметы, в том числе и шовный материал, что и приводит к появлению нагноения.
- Нагноение послеоперационной раны появляется у пациентов с ослабленной иммунной системой, у тех, кто имеет различные серьезные заболевания хронического характера, например, в системе сердца и сосудов, почек, легких. Кроме этого, раны всегда тяжело заживают и нагнаиваются у больных сахарным диабетом.
Обработка шва и перевязка
Обработка швов после операции проводится при каждой смене повязок с помощью антисептических растворов и специальных препаратов.
Перед началом процедуры перевязки следует тщательно вымыть руки с мылом (рекомендуется делать это по локоть), обсушить их бумажным полотенцем и надеть перчатки. После этого нужно удалить наложенную грязную повязку. Если марля кое-где присохла к месту разреза, не следует отрывать ее, необходимо просто смочить повязку перекисью водорода в этих местах и немного подождать.
После удаления повязки перчатки необходимо сменить или тщательно вымыть и обработать раствором дезинфектора.
Швы и линию разреза тканей следует пролить перекисью водорода или раствором Хлоргексидина, промокнуть стерильной салфеткой и дать коже подсохнуть.
Если нет нагноения, и нигде не сочится кровь, то можно проводить обработку раны и поверхности кожи вокруг нее, а также наложенных швов обычной зеленкой, нанося ее тонким слоем один раз в сутки при смене повязки.
Если послеоперационная травма еще не затянулась, необходимо после обработки антисептиками нанести зеленку только на область кожи вокруг линии разреза, а на саму рану следует накладывать мазь, предотвращающую нагноение или устраняющую его при уже начавшемся воспалении.
Важным моментом является то, что при проведении обработки ран после операций и смене повязок ни в коем случае нельзя отдирать образовавшиеся коросты и имеющийся беловатый налет.
Коросты и образование налета указывают на то, что в месте повреждения уже начался процесс образования новых тканей и эпителия. Попытка удаления коросты и такого налета привет к формированию серьезных рубцов в дальнейшем.
Удаление наложенных швов проводится, как правило, в период с 7-о по 14-й день после проведения операции, что зависит от масштабности разреза и его сложности. Процедура проводится без какого-либо обезболивания, поскольку причиняет боль пациентам лишь в редких случаях. Перед проведением снятия швов и после этой процедуры кожу и место разреза обрабатывают антисептиками.
Лечение воспаления
При появлении признаков нагноения послеоперационной раны необходимо как можно как скорее приступить к ее лечению. Лечение такой раны проводится по той же схеме, что и любой другой гнойной раны и заключается в частой смене повязок с проведением правильной обработки антисептиками, дезинфекторами и препаратами против воспаления.
Действие современных мазей является продолжительным, а оказываемые эффекты – выраженными, что позволяет значительно быстрее заживлять послеоперационные раненения и устранять воспалительные процессы, практически не создавая при этом побочных эффектов. Такие показатели многих препаратов позволяют использовать их для лечения ран и в течение длительного времени, если это необходимо.
Нанесение мазей имеет немало плюсов. В частности, мазь имеет достаточно густую, но мягкую структуру, что позволяет наносить ее на любой участок тела, не опасаясь ее стекания (в отличие от жидких препаратов). Особая формула таких средств позволяет им быстро проникать вглубь поврежденных тканей, создавая при этом на поверхности раны защитную пленку.
Применение мазей является более безопасным по сравнению с введением инъекций или приемом антибиотиков внутрь, поскольку мази оказывают лишь местное действие, не создавая при этом системного эффекта.
Мазь для устранения нагноений послеоперационных ран и лечения других гнойных ран должна решать определенные задачи:
- Бороться с инфекцией внутри полученной раны.
- Способствовать удалению омертвевших тканей и очищению гнойных образований.
- Устранять воспалительный процесс, останавливая его развитие.
- Не создавать препятствий для выхода гноя.
- Защищать рану от проникновения в нее вредоносных микроорганизмов.
Первый этап заживления ран после операции начинается обычно на третьи сутки.
В этот период можно использовать мази, имеющие водную основу, способствующие более быстрому заживлению повреждения, устранению воспаления, предотвращающие проникновение инфекции или подавляющие ее развитие. К таким препаратам можно отнести мази: Левомеколь, Сульфамеколь, Ихтиоловую, Диоксин, Цинковую.
На очищенную поверхность послеоперационных повреждений для более быстрого восстановления травмированных тканей следует наносить мази, активирующие процессы регенерации, а также устраняющие бактериальную инфекций.
Для лечения послеоперационных швов применяются мази с антибиотиками, поскольку они способствуют формированию грануляции более высокого качества. Чаще всего в этой группе средств применяются мази на основе Тетрациклина и Гентамицина.
Можно использовать и мази универсального назначения, имеющие комбинированный состав. Такие средства проявляют высокую эффективность в устранении воспалительного процесса и ускорении заживления ран. К препаратам этой группы можно отнести мазь Вишневского, Оксициклозоль, Солкосерил, Левометоксин.
Народные средства обработки
Обработка швов после операций средствами народной медицины позволяет значительно ускорить процесс восстановления травмированных тканей и избежать многих осложнений. Народная медицина располагает множеством разнообразных рецептов.
Наиболее эффективные народные средства для лечения ран после операций:
- Вас заинтересует… Методы лечения нагноившейся раны в домашних условияхОсобый целебный крем. Для его приготовления необходимо смешать по 1 – 2 капле натуральных масел апельсина и розмарина с 3-я ложками аптечного крема на основе экстракта календулы. Крем рекомендуется наносить на послеоперационные раны уже после их затягивания.
- Натуральное масло чайного дерева. Этим уникальным целебным средством рекомендуется производить обработку ран сразу после проведения операций в течение первой недели.
- Целебная мазь на основе натурального гусиного жира и плодов японской софоры. Это средство способно значительно ускорить процесс заживления ран. Чтобы его приготовить, следует смешать основные компоненты (жир и ягоды) в соотношении 1:1, например, по 2 стакана. Если заменить гусиный жир на натуральный барсучий, то эффективность мази значительно повысится. Смесь компонентов следует сложить в кастрюльку и прогревать на водяной бане не менее 2-х часов, после чего повторять нагревание состава в течение последующих трех суток по 1 разу в день. На 4-е сутки состав необходимо быстро довести до кипения и, не дав прокипеть, снять с огня. Массу следует процедить, охладить и переложить в стеклянную емкость с плотной крышкой. При обработке ран небольшое количество этой мази нужно наносить на повязку, прикладываемую к поврежденным тканям и швам.
- Специальная настойка из живокоста. В народной медицине такое средство считается очень эффективным при проведении обработки швов. Для приготовления следует прокрутить корни растения через мясорубку, взять 2 ложки полученной массы и залить их стаканом спирта (250 мл) и таким же количеством чистой воды. Настаивать смесь следует около 2 – 3 дней, после чего процедить и использовать его для обработки швов при смене повязок.
Осложнения и последствия
Основным осложнением после операций является нагноение ран, с которым необходимо бороться всеми средствами.
Нередко после снятия швов и выписки пациента домой воспалительный процесс начинается снова и возникает повторное нагноение.
Происходит такое при вторичном инфицировании затянувшейся раны, например, в тех случаях, когда человек начинает обдирать образовавшиеся по линии разреза корочки, травмируя тем самым новые ткани.
При таких действиях в мелкие ранки могут попасть вредоносные микроорганизмы и вызвать новый воспалительный процесс.
Вторичное заражение инфекцией или распространение уже имеющейся нередко происходит по причине неправильного и недостаточного проведения обработок швов, когда пациент пренебрегает своевременной сменой повязок и не использует прописанные средства.
После выписки домой следует особое внимание уделить состоянию швов и образовавшегося рубца. Если вокруг него появляется выраженное покраснение кожи, припухлость, отечность тканей, новые гнойные образования, следует сразу обращаться к врачу.
Виктор Системов — эксперт сайта 1Travmpunkt
Источник: https://1travmpunkt.com/rany/gnojnye/posleoperatsionnye.html
Гноится шов после операции: что делать, чем обрабатывать
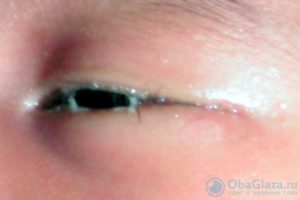
Операции и швы после них бывают самые разные. На одних место оперативного доступа заживает быстро и без излишних проблем, у других заживление идет вторичным натяжением и требует времени и определенного внимания.
Когда гноится шов после операции, что делать, к кому обращаться, и чем это грозит? Обычно речь идет о попадании инфекционных агентов в область сшиваемых при операции тканей.
Если ушивались внутренние органы: кишечник, желудок, печень, матка, то воспаление швов на их стенках грозит воспалением брюшины и перитонитом.
Часто такая ситуация заканчивается повторным открытием брюшной полости, ее ревизией, восстановлением несостоятельных швов, установлением дренажей, отмыванием брюшины (перитонеальным лаважем), назначением антибиотиков. Это серьезный повод для хирургического вмешательства. Но бывают и ситуации, когда нагноение распространяется лишь на область шва на брюшной стенке. Поговорим о них.
Почему гноится шов после операции Что делать, если гноится шов после операции Осложнение нагноения операционного шва
При рассечении брюшной стенки, будь то прямой, поперечный или косой разрез, он проходит через кожу, подкожно-жировую клетчатку, мышцы, фасцию или апоневроз, предбрюшинную клетчатку, брюшину. В некоторых случаях мышцы не перерезаются, а раздвигаются, что ускоряет впоследствии заживление.
После того, как полостная операция выполнена, все слои живота ушивают. Техника этой манипуляции будет зависеть от того, где и как выполнялся доступ. Чтобы заживление с большей вероятностью шло первичным натяжением, каждый слой стараются пришивать к однородной ткани.
Послойное зашивание раны обычно предполагает порядка 3- 4 рядов швов.
- После срединной верхней лапаратомии (доступ к органам верхней части брюшной полости) первым рядом подхватывают париетальный брюшинный листок, предбрюшинную клетчатку и поперечную фасцию. Используют кетгут, который затем самостоятельно рассасывается и не требует снятия шовного материала. Второй ряд – отдельные узловые швы шелком, лавсаном, капроном на белую линию живота. Этот материал не рассасывается, его после заживления раны нужно удалять. На кожу накладываются узловые швы третьего ряда.
- Нижняя срединная лапаратомия предполагает первым рядом непрерывно кетгутом ушить брюшину и фасцию, вторым – отдельные швы из кетгута на прямые мышцы живота, третьим – с использованием синтетики отдельными швами закрыть влагалище прямой мышцы, четвертым – прерывным швом восстановить кожу и подкожную клетчатку.
- Кесарево сечение обычно предполагает поперечный доступ по кожной надлонной складке. Зашивают рану, начиная с париетальной брюшины в продольном направлении кетгутом непрерывно. Мышцы шьют непрерывно или отдельными швами рассасывающимся материалом. Апоневроз – синтетикой. Подкожную клетчатку – кетгутом. Кожу шьют либо отдельными швами синтетикой, либо непрерывным чрезкожным саморассасывающимся швом, либо скрепляют металлическими скобками.
Чтобы снизить риски послеоперационного воспаления еще до операции в ряде случаев пациенту превентивно назначаются антибиотики цефалоспоринового ряда. Операционное поле до рассечения и после ушивания обрабатывается антисептиками. На область ушитой раны накладывается асептическая повязка.
За швами до удаления или полного заживления ведется специализированный уход – обработка с использованием спиртовых красителей и антисептиков (йодоната, хлоргексидина, этилового спирта, перекиси водорода) и смена повязок на первые, третьи, шестые и десятые сутки после операции.
Открытым способом шов ведется без признаков нагноения с обработкой бриллиантовым зеленым.
Обратите внимание
Чем тщательнее проводится туалет швов, тем меньше риски нагноения и заживления с образованием грубого рубца.
Что делать, если гноится шов после операции
Если предупредительные меры оказались неэффективны, и гноится шов после операции, существует ряд тактик, позволяющих снизить риски развития септического осложнения, формирования грубого рубца.
Признаки воспаления можно выявить во время перевязки, сняв бинт или отклеив наклейку. Если перевязочный материал присох, повязку отслаивают смоченным в перекиси или спирте шариком.
В норме даже правильно заживающий шов в первые двое суток может быть слегка отечен. Но края ушитой раны по цвету не должны отличаться от остальной кожи.
[attention type=red]Воспаленный шов краснеет, становится напряженным и блестящим. При ощупывании появляется болезненность.
[/attention]Нитки врезаются в края раны. В местах проколов скапливается гнойное отделяемое. Изменения воспалительного характера потребуют особого подхода, предусматривающего, чем обрабатывать постоперационную рану.
- Около раны кожу обрабатывают стерильным шариком, смоченным 0,5% хлоргексидином и зажатым пинцетом. Протирание идет от раны к периферии.
- Края шва промакиваются стерильным шариком с 1% йодонатом, затем – спиртовым шариком.
- В области наибольшего отека и покраснения 1-2 шва можно снять. Края раны позволительно раздвинуть зондом, чтобы патологический выпот лучше оттекал.
- Рану подсушивают марлевой турундой и вставляют дренаж-выпускник, по которому будет лучше отделяться лимфа, кровь или гной. Если отделяемого немного, можно обойтись без дренажа, сразу наложив асептическую повязку.
- Если рана нагноилась, то швы снимаются на всем ее протяжении. Края раны приходится разводить крючками Фарабефа и промывать ее 3% перекисью водорода. Далее рана дренируется или накладывается турунда с гипертоническим раствором или левомеколем под повязку.
- Повязка или наклейка выполняются стерильными салфетками с фиксацией лейкопластырем или бинтом.
- Когда нагноение прекратится, шов можно вести открытым способом, не накладывая повязок, обрабатывая его бриллиантовым зеленым.
- Гнойное отделяемое может стимулировать развитие вегетаций – избыточных рубцовых тканей, которые затрудняют заживление и делают рубец более грубым и неэстетичным. Хирург может прижечь их или иссечь в процессе перевязок.
Обратите внимание
В стационаре обработкой швов занимается процедурная медсестра, на дому – участковая медсестра или медсестра хирургического кабинета под контролем врача-хирурга.
Осложнение нагноения операционного шва
Если своевременно не проводится адекватный туалет послеоперационной раны, то на месте несостоятельного гноящегося шва может сформироваться свищевой ход. Если гной не находит пути оттока, он может расплавить, прорвать кожу.
Такое развитее событий потребует дополнительного иссечения свищевого хода, наложение на новое операционное поле швов, подключение антибактериальных препаратов внутрь. Это удлиняет сроки лечения, делает его более болезненным, дорогим.
Среди причин формирования свища: гнойное воспаление, инфицирование мягких тканей, особенно госпитальными бактериальными штаммами, отторжение шовного материала вследствие аллергии.
Выше риски получить осложненное заживление имеют те, чей вес значительно выше нормы, имеющие проблемы с иммунитетом. Сроки появления свища от недели до нескольких месяцев после оперативного вмешательства.
Его основные проявления:
- Уплотнение, болезненный отек, краснота.
- Отделяемое из заживающей области.
- Температура до 380.
Оперативное вмешательство по поводу свищевого хода (лигатурного свища) проводится в несколько этапов.
- Подготовка операционного поля: обработка антисептиком (спиртовой раствор йода).
- Местная анестезия.
- Введение красителя (бриллиантовый зеленый) в свищевой ход.
- Рассечение тканей, удаление шовного материала.
- Иссечение свища.
- Остановка кровотечения, промывание раны, дренирование и ушивание.
Дальше новый шов ведется по тем же принципам, что и первично нагноившийся. Применяется обезболивание и противоинфекционная терапия.
Постнова Мария, терапевт, медицинский обозреватель
3,233 9
(59 голос., 4,12 из 5)
Загрузка…
Источник: https://okeydoc.ru/gnoitsya-shov-posle-operacii-chto-delat-chem-obrabatyvat/
Самостоятельная обработка послеоперационной раны и швов
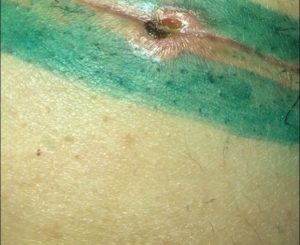
Борьба с хирургической инфекцией – залог успешного лечения и заживления раны. Помимо соблюдения правил асептики, должна соблюдаться и антисептика. Сюда включается целый комплекс процедур по обработке послеоперационных швов растворами антисептиков. Обработку начинают сразу же после хирургических манипуляций и продолжают вплоть до образования плотного рубца на коже.
Зачем нужно обрабатывать швы
Залог успешного заживления послеоперационной раны – чистые, неинфицированные швы. При несоблюдении антисептики инфекция проникает в более глубокие слои кожи, что вызывает гнойные осложнения в виде флегмоны, абсцесса и некроза глубоких тканей.
Важно знать! Сроки заживления зависят не только от обработки послеоперационных швов. На длительность лечения влияют возраст больного, тяжесть повреждения тканей, объём оперативного вмешательства, особенности течения послеоперационного восстановительного периода.
Чем обрабатывают рану
На современном этапе, в клинической практике используется множество групп антисептических растворов. Выбор того или иного антисептика зависит от характера раны, наличия или отсутствия в ней гноя, сроков заживления и конечных целей лечения.
Важно! Антисептик для применения на дому и в стационаре определяет лечащий врач. Название препарата даётся в рекомендациях, там же указывается длительность и частота обработки послеоперационной раны.
Виды антисептических растворов для наружного применения на дому и в стационаре
- Группа галоидов. Сюда относятся водная и спиртовая настойка йода, калия йодид, раствор Люголя. Применяются для обработки и промывания полости ран. Оказывают прижигающее действие. Препаратами йода швы обрабатывают не более 1 раза в стуки.
- Соли тяжёлых металлов.
В настоящее время широко применяют повязки и мази с добавлением нитрата серебра, а также 0,1-0,2% раствор нитрата серебра для наружной обработки послеоперационных ран. В концентрации 5% данный раствор оказывает прижигающее действие, поэтому применяется только при выраженном воспалении и мокнутии раны.
- Спирты.
Этиловый спирт в растворах с концентрацией 40% используется крайне редко. На сухой, невоспалённый шов использовать его не рекомендуется. Применяется преимущественно для обработки ран, находящихся в фазе активного воспаления.
- Красители. К этой группе относится наиболее широко применяемый раствор – бриллиантовый зелёный, более известный как зелёнка.
Для наружного применения используется водный или спиртовой 1-2% раствор. Его используют как на слизистых оболочках, так и на коже. Обработку раны проводят ежедневно, не менее 2 раз в день.
- Кислоты. Здесь наиболее часто применяется слабый раствор борной кислоты (2-4%).
Борная кислота – хороший антисептик, который применяется в виде растворов, мазей, порошков, присыпок. Местное лечение борной кислотой применимо и на слизистых оболочках, и на коже. Обработку послеоперационных ран проводят не менее 2 раз в день: утром и вечером.
- Окислители. Также широко применяются в медицинской практике.
Наиболее известные из этой группы препараты — перманганат калия и перекись водорода.
Перекись водорода – активный окислитель, применяемый для обработки и лечения гнойных ран. Его чаще используют в стационаре для отделения гнойного содержимого и полного очищения раневой поверхности.
Важная информация! Преимущество перекиси водорода – гемостатические свойства. Поэтому при нагноении и кровотечении из раны после выписки из стационара – это первое средство медицинской помощи.
Перманганат калия имеет прижигающие свойства. В слабой концентрации подходит для промывания швов в полости рта, в более высоких концентрациях – для обработки послеоперационных ран. Его используют для обработки не более 1 раза в день.
- Детергенты. 0,1-0,2% водный раствор хлоргексидина – один из препаратов данной группы. Его применяют наружно для обработки и промывания послеоперационных швов, не менее 2-3 раз в сутки.
- Антибиотики. Для борьбы с бактериальной инфекцией разработаны мази с добавлением антибиотиков и гигроскопических средств. Их применяют для наложения повязок на гнойные послеоперационные раны. На дому применяют только в случае нагноения швов. Примером таких мазей служит мазь «Левомеколь», мазь Вишневского.
Что необходимо в первую очередь для обработки швов и раны
Для перевязки понадобится антисептическое средство, вата или марлевые салфетки, ватные тампоны (можно заменить обычными ватными палочками), пинцет.
Важно помнить! Прежде чем начать обработку, необходимо удостовериться в чистоте раны. Если имеются инородные тела, их удаляют. При загрязнении раневой поверхности швы промывают слабым антисептическим раствором или дистиллированной водой.
После очищения проводится непосредственная обработка:
- При использовании мази берётся марлевая салфетка, на поверхность которой наносится средство. Салфетка укладывается на раневую поверхность, сверху накладывается бинтовая повязка для фиксации.
- Если используется антисептик в форме раствора, берут ватный тампон и смачивают его в жидкости. Вместо тампона можно использовать обычный ватный или марлевый шарик, однако захватывать его руками нельзя, для захвата используют пинцет. Обрабатывают раневую поверхность тонким слоем, после чего ждут полного высыхания раствора.
Как правильно обрабатывать рану и шов
До снятия швов проводят ежедневную смену повязки с растворами и мазями нитрата серебра, антибиотиков, перекисью водорода. Снимают швы преимущественно на 7 день после операции. Сразу после этого рубец прижигают раствором перманганата калия, перекисью водорода.
В день выписки лечащий врач даёт рекомендации по дальнейшему ведению послеоперационного шва и рекомендует подходящий антисептик. Обработку на дому проводят 1-3 раза в сутки, в зависимости от свойств дезинфицирующего раствора. Прижигающие растворы используют не более 1 раза в день. Водными и спиртовыми настойками проводят обработку 2-3 раза в день.
Важно! Для эффективной дезинфекции раны водные процедуры после обработки не проводят 2-3 часа. Первые дни после выписки из стационара мочить свежие швы и рубцы не рекомендуется совсем.
Уход за сухим рубцом
При успешном заживлении рубец образуется практически сразу после выписки из стационара. Признаки сухого рубца:
- Отсутствие отделяемого из раны гноя, экссудата, серозной жидкости.
- Розовый или бледно-розовый цвет.
- Нормальная температура кожных покровов над поверхностью рубца.
- Отсутствие келоидов (патологических разрастаний рубцовой ткани).
Обработку такого рубца проводят обычной зелёнкой 1-2 раза в день в течение 7 дней. Во время процедур проверяют состояние рубцовой ткани, выявляют признаки воспаления. Окончательно заживление рубца должно протекать на открытом воздухе, не рекомендуется закрывать дефект повязками и пластырями.
Что делать, если шов мокнет
Начало мокнутия – первый признак серозного воспаления. Экссудативная жидкость прозрачная или желтоватая. Сопровождается мокнутие воспалением раневой поверхности: формирующийся рубец красного цвета, горячий на ощупь, болезненный при пальпации.
Воспаление – это осложнение послеоперационного восстановительного периода, поэтому необходимо как можно быстрее сообщить об этом лечащему врачу и обратиться за медицинской помощью. В качестве первой помощи применяют подсушивающие средства: салициловая мазь, раствор борной кислоты, примочки с отваром коры дуба, мази и растворы на основе нитрата серебра.
Что делать, если шов нагноился
Отделение густой, жёлтой или зеленоватой жидкости из полости раны говорит о присоединении гнойной инфекции – серьёзное осложнение послеоперационного периода. Лечебные мероприятия должны быть начаты безотлагательно, как можно раньше.
Важно! Присоединение гнойной инфекции опасно развитием флегмоны мягких тканей, абсцессов подкожно-жировой клетчатки и органов вплоть до некроза.
Гнойное воспаление протекает с яркой клинической картиной. Помимо отделяемого из раны, больного беспокоят слабость, лихорадка. Температура поднимается до 39-40С. Раневая поверхность ярко-красного цвета, горячая на ощупь, резко болезненная при пальпации. Кожа вокруг шва лоснится и напряжена.
При появлении подобных симптомов на дому, пациент должен незамедлительно обратиться в приёмный покой стационара или к хирургу в поликлинику по месту жительства.
[attention type=green]В качестве первой помощи используют промывание швов раствором перекиси водорода, повязки с Левомеколем или мазью Вишневского.
[/attention]Прижигание перманганатом калия или зелёнкой делать не рекомендуется, так как это затруднит работу врачу при обработке швов.
Специальные повязки
Очень удобный способ лечения послеоперационных швов – использование специальных готовых повязок. Они эффективны для лечения заживления чистых и гнойных ран. В зависимости от фазы регенерации применяются повязки различные по составу.
Повязки для первой фазы содержат антибактериальные и адсорбирующие вещества, которые способствуют очищению раны, в том числе и от некротизированных тканей. Повязки для второй и третьей фазы заживления призваны защищать нежные грануляции (формирующийся рубец), а также содержат вещества, стимулирующие регенераторные процессы.
Этот метод очень удобен для пациента, так как не требует каких-либо усилий, кроме ежедневной смены повязки. Наиболее распространены повязки Васкопран, Альгипор, Сорбалгон и другие.
Источник: https://posleudaleniya.ru/drugie-operacii/obrabotka-shvov-i-rany-posle-operacii/