Пристеночное утолщение слизистой верхнечелюстной пазухи: что это такое, как лечится гиперплазия?
Строение человеческого носа гораздо сложнее, чем может показаться на первый взгляд. Изнутри он представляет собой полость, разделенную пополам носовой перегородкой. Внутренняя стенка каждой половины делится на части носовыми раковинами – выступами, разделяющими носовые ходы. Нижний ход соединяется с носослезным протоком, а два верхних переходят в придаточные пазухи.
Придаточные полости, так же, как и носовые ходы, покрыты изнутри слизистой оболочкой. Они играют важную роль в дыхании человека. Воздух в них согревается и увлажняется, освобождается от пыли, микробов и аллергенных частиц. Верхнечелюстные полости носят название гайморовых.
Причины утолщения слизистых оболочек
Гайморовы полости в нормальном состоянии хорошо вентилируются при дыхании. Однако различные заболевания, а также структурные изменения носовой перегородки приводят к смене направления движения воздуха. Организму приходится приспосабливаться к новым условиям, в результате чего слизистая, выстилающая полость, разрастается.
Причины возникновения пристеночного утолщения бывают 4 видов:
- воспалительные, сопровождающиеся отеком – связаны с частыми простудами или ОРВИ, другими инфекционными заболеваниями;
- тканевые – сюда относится искривление перегородки, а также полипы, врожденные или приобретенные изменения структуры носа;
- аллергия, сопровождающаяся повышенной выработкой слизи;
- нейровегетативные заболевания, при которых ослабевает тонус сосудов, происходит их расширение; такой же эффект наблюдается при длительном использовании сосудосуживающих капель для облегчения дыхания.
Эти изменения возникают на фоне ослабления иммунитета, авитаминоза, после тяжелой болезни. Причиной может стать и травма, приведшая к искривлению носовой перегородки.
Отдельно надо сказать об одонтогенном гайморите. При этом заболевании воспалительный процесс развивается из-за попадания в полость пищевых частиц через свищ, образующийся на месте удаленного зуба. Возможен и другой вариант: корни дальних зубов могут выходить в гайморову полость или располагаться близко к ней. Нелеченый зуб способен инфицировать внутреннюю поверхность верхнечелюстной пазухи.
Виды и симптомы утолщения
Гипертрофия оболочки возможна не только в верхнечелюстной полости, но и в других отделах носа. Утолщения в гайморовой полости разделяют на 3 вида:
- гиперпластический – слизистая имеет бледную окраску, бугристую структуру; образуются полипы, ткань насыщена серозным экссудатом, поражение отмечается с обеих сторон;
- гнойный – поражение наблюдается с одной стороны, гиперплазия равномерная, присутствуют гнойные выделения с неприятным запахом;
- смешанный — возникает при инфекционном процессе гиперпластического поражения, сочетает полипы и гной.
В первую очередь больной жалуется на затруднение дыхания, иногда у него появляется ощущение присутствия в носу постороннего предмета. Из носа течет, меняется голос; наблюдаются проблемы с различением запахов. Затем возникают головные боли, шум в ушах, в области гайморовых полостей ощущается давление.
Методы диагностики
Диагностировать изменения толщины оболочки гайморовой полости помогают следующие методы:
- рентгеноскопия, в результате которой на снимке видны затемнения пострадавших участков;
- компьютерная томография позволяет установить область поражения с большой точностью.
Дополнительно назначают анализы крови и слизи, аллергенные пробы, риноскопия, эндоскопическое обследование, пункция, биопсия с гистологическим исследованием полученного материала. Способ лечения целиком зависит от поставленного диагноза.
Консервативное и хирургическое лечение
К разрастанию выстилающих гайморову полость тканей следует относиться серьезно. Это заболевание самостоятельно вылечить не удастся, в тяжелых случаях может потребоваться хирургическое вмешательство. Назначения должен производить врач, борьба с заболеванием нацелена на устранение его причин.
Для борьбы с воспалением применяют антисептики и антибиотики, для облегчения дыхания – сосудосуживающие препараты. Болезнь аллергенной природы лечат антигистаминными средствами. Хороший эффект дают промывания и физиотерапия.
Гиперпластическая форма заболевания требует оперативного лечения. Как правило, вмешательство производится эндоскопическим путем. Пораженные эпителиальные структуры извлекаются, полость получает возможность правильно вентилироваться, ее функции восстанавливаются.
Осложнения и опасность патологии
Гиперплазия тканей гайморовой полости подлежит обязательному лечению. В запущенных случаях возможно смещение раковин, а также носовой перегородки. Все это приводит к затруднению дыхания. Отсутствие возможности свободно дышать мешает спать, ведет к общему ухудшению самочувствия.
Воспалительный процесс может перейти на глотку и миндалины, стать причиной бронхита и даже пневмонии. Нередко на фоне гнойного гайморита начинается воспаление среднего уха – отит.
В дальнейшем патологические изменения могут затронуть сердечную мышцу, поразить суставы и почки. Не исключено проникновение инфекции в мозг и развитие менингита.
[attention type=yellow]Гиперпластическую форму необходимо дифференцировать от опухолевых заболеваний. Возможно также поражение клетчатки глазницы, чреватое отеком тканевых структур век, закупоркой глазных вен.
[/attention]Источник: https://AzbukaZubov.com/stomatolog/okklyuziya/giperplaziya-slizistoj-verhnechelyustnyh-pazuh.html
Решетчатый лабиринт и воспаление решетчатого лабиринта носа
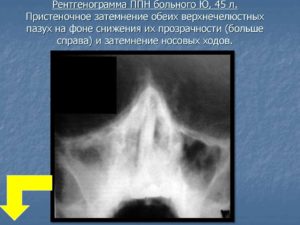
Этмоидальная кость представляет собой непарное образование, формирующее лицевой отдел черепа.
Кость имеет форму неверного куба, она состоит из вертикальной и горизонтальной пластины и решетчатого лабиринта, располагающегося с обоих боков от вертикальной пластины. Она разграничивает носовую полость от полости черепа.
Решетчатая пазуха относится к пневматическим, внутри таких костей имеются пустоты, которые выстилаются слизистым эпителием. Именно в многочисленных ячейках лабиринта происходит воспаление при этмоидите.
Решетчатая пластина имеет прямоугольную форму, она оснащена отверстиями, через которые проходят волокна обонятельного нерва и сосуды. Вертикальная пластина представляет собой составляющую часть носовой перегородки. Стоит заметить, что ячейки решетчатого лабиринта тесно контактируют между собой, потому инфекция быстро распространяется. Лабиринт относят к придаточным пазухам носа.
Решетчатый лабиринт выполняет следующие функции:
- обеспечивает снижение массы лицевого черепа,
- выполняет роль буфера при ударах,
- изолирует нервные окончания обонятельного нерва.
Снаружи пазухи решетчатой кости покрываются глазничной пластиной. На внутренней стороне лабиринта располагаются раковины, которые представлены погнутыми костными пластинами, и именно между ними проходит верхний носовой ход. Отделы кости контактируют со всеми придаточными пазухами, с новой полостью и слезной костью.
Горизонтальная пластина обеспечивает контакт с лобной костью, контакт с клиновидной костью обеспечивают обе пластины. Именно из-за этого на фоне этмоидита часто проявляются воспаления гайморовых, клиновидных или лобных полостей в зависимости от локализации очага воспаления в пазухе решетчатой кости.
Решетчатый лабиринт выстилается достаточно тонкой слизистой оболочкой. Она довольно рыхлая и тонкая, и именно из-за этого воспаление быстро распространяется на глубинные слои. Возникают сильные отеки, и слизистая оболочка становится схожей с полипозными образованиями. Эпителий состоит из бокалообразных клеток, которые вырабатывают слизь.
Этмоидит – воспаление, возникающее в решетчатом лабиринте
Воспаление слизистых оболочек решетчатой кости называют этмоидитом. При данной патологии воспаляться могут все клетки кости или некоторые ее части.
Стоит заметить, что это достаточно распространенное заболевание, которое зачастую проявляется у детей, но может возникать и у пациентов зрелого возраста.
Справиться с воспалением без использования антибактериальных средств практически невозможно.
В основном воспаление клеток решетчатого лабиринта, как и многие виды синусита, образуется на фоне ОРВИ или гриппа. Отоларингологи утверждают, что при любой болезни простудного характера возникает поражение околоносовых пазух. У 95 % пациентов с диагнозом «ОРВИ» диагностическая процедура КТ и МРТ позволяет констатировать синусит.
При этмоидите у пациента заметна припухлость и отечность век, глаза при этом не могут открываться в полной мере, в особенных случаях они могут быть полностью закрытыми.
Возникает излишняя восприимчивость к свету, как к естественному, так и к искусственному. На запущенных стадиях на слизистых оболочках глаза заметны кровоизлияния. Возникает хемиоз конъюнктивы.
Любые движения глазных яблок очень болезненны, потому пациент старается держать глаза закрытыми.
Специфические симптомы часто проявляются в случае, если заболевание возникает на фоне существующей инфекции. Психологи утверждают, что эмоциональное состояние пациента на фоне данной патологии сильно ухудшается, у 25 % пациентов возникают депрессивные состояния.
Причины возникновения
Возбудителями патологии в большинстве случаев выступают вирусы, среди которых особым образом выделяют бактерии группы кокков. Нельзя исключать случаи, в которых поражение ячеек возникает единовременно под действием нескольких инфекционных возбудителей.
Этмоидит довольно редко возникает у пациентов как первичное заболевание, в большинстве случаев он развивается на фоне других инфекций. Зачастую инфекция проникает к синусу гематогенным путем.
Среди факторов, обеспечивающих предрасположенность к возникновению патологии, выделяют:
- анатомические особенности строения носоглотки,
- разрастание аденоидов,
- травмы лица,
- аллергические поражения,
- хронические заболевания дыхательных путей,
- иммунодефицит.
Микроорганизмы, проникшие на слизистую оболочку ячеек, быстро плодятся и травмируют ее клетки. После того как они проникают вглубь тканей, возникают признаки воспаления. Проявляется отек слизистых оболочек, сужаются просветы выводных протоков. Подобные изменения становятся причиной затруднения оттока слизи из лабиринта.
Стоит помнить о том, что этмоидит у детей часто провоцирует осложнения в виде абсцесса, свищей, эмпиемы. Если медицинская помощь оказана неверно или не своевременно, риск распространения гноя в ткани глазниц и полость черепа повышается в несколько раз.
Характерные проявления
Проявления острого этмоидита могут выглядеть следующим образом:
- сильные головные боли,
- болезненные проявления в зоне внутреннего края глазницы,
- затрудненность дыхания через нос,
- абсолютное отсутствие или снижение обоняния,
- резкое ухудшение состояния пациента,
- значительное повышение температуры тела (38-40 градусов),
- течение слизи и гноя из носа,
- напряжение век, синюшность кожи века,
- неподвижность глазного яблока,
- у детей возникает отечность глазницы,
- нарушения со стороны ЖКТ (тошнота, рвота).
Пациенты отмечают, что головные боли, имеющие давящий характер, при этмоидите особенно сильно проявляются при совершении каких-либо движений головой.
Не стоит забывать о том, что эта патология особенно опасна для пациентов со сниженным иммунитетом и для детей раннего возраста.
Это связано с тем, что гнойное содержимое может спровоцировать у них частичное разрушение кости и стать причиной проникновения гноя в глазницу.
Воспаление решетчатого лабиринта у новорожденных протекает крайне тяжело: резко повышается температура, малыш становится капризным, возможен отказ от пищи. Если лечение начато не своевременно, возникают признаки нейротоксикоза и обезвоживания.
При этмоидите боль проявляется спонтанно и резко. На начальной стадии она локализуется в области переносицы.
Головная боль присутствует на протяжении всего дня, это может быть обусловлено общей интоксикацией организма пациента и высокой температурой тела. Болевые ощущения в зоне переносицы усиливаются ночью.
При хроническом течении патологии боли, как правило, менее выражены, но возможно возникновение хронической усталости в глазах.
Ощущение распирания в носовой полости присутствует как при остром, так и при хроническом течении заболевания. Подобное проявление возникает из-за ячеистой структуры кости и образования в клетках гноя.
Отек слизистой оболочки и продуцирование гноя усиливается по причине усиленного размножения болезнетворных микроорганизмов. Клетки лабиринта в этом случае не заполнены воздухом, в них скапливается гной.
Носовое дыхание нарушается из-за того, что отек переходит на слизистые оболочки носа, которые сильно утолщаются, это и приводит к сужению носовых ходов. По этой причине воздух циркулирует очень слабо, у детей раннего возраста дыхание через нос становится невозможным. Затруднение носового дыхания проявляется очень быстро – в течение нескольких часов с момента прогрессирования болезни.
[attention type=red]Выделения при этмоидите могут быть гнойными, слизистыми, в них могут присутствовать вкрапления крови в случае повреждения сосудов.
[/attention]В начале патологии, как правило, они незначительны, но при прогрессировании объем выработки патогенного содержимого увеличивается в несколько раз.
Если имеется поражение самой кости, то выделения приобретут гнилостный запах. Объем выделений напрямую зависит от формы поражения.
Характерные симптомы хронической патологии
Хронический этмоидит обусловлен, несвоевременной и неправильной терапией заболевания в острой форме. Риск его возникновения повышается, если пациент имеет предрасположенность к заболеваниям ЛОР-органов, и у него при этом снижена защитная функция организма. Для патологии характерно чередование периода обострения и ремиссии.
Жалобы больного с подобным диагнозом в период обострения состоят в следующем:
- проявляется сдавливающая боль в области переносицы, которая становится сильнее при совершении движений головой,
- из полости носа выделяется слизь или гной,
- присутствуют проявления интоксикации организма,
- возникает отечность верхнего века,
- снижается обоняние.
Стоит помнить о том, что при хроническом течении патологии симптомы интоксикации организма могут присутствовать и в момент ремиссии. Большинство пациентов отмечают снижение работоспособности, усталость, вялость.
Диагностика этмоидита
Поставить точный диагноз может только опытный врач-отоларинголог. Предварительный диагноз ставится в момент первичного осмотра на основании анализа жалоб пациента и изучения существующего анамнеза.
В ходе осмотра врач может заметить отек области медиального угла глаза, верхнего и нижнего века. При проведении риноскопии будет заметна отечность слизистых оболочек передней носовой раковины и продуцирование слизи и гноя из нее.
В момент пальпирования корня носа пациент будет чувствовать болезненность.
Эндоскопическое исследование позволяет оценить состояние слизистых оболочек носа в области выхода ячеек решетчатого лабиринта и точно определить место концентрации гнойных масс.
Стоит заметить, что поражаться могут как передние, так и задние ячейки. Для точного постановления диагноза довольно часто применяют рентгенологическое обследование.
Снимок показывает затемнение в какой-либо зоне решетчатой кости.
Как происходит лечение
Стоит помнить о том, что средства для лечения этмоидита должен подбирать врач после полного обследования пациента. Заниматься самолечением в этом случае недопустимо, потому что риск возникновения отрицательных последствий при данном заболевании велик.
В терапии патологии довольно часто используют следующие лекарственные препараты:
- Сосудосуживающие средства.
- Болеутоляющие препараты.
- Антибактериальные препараты.
- Противоаллергические средства.
- Промывание носовой полости солевым раствором.
Для лечения этмоидита часто применяют физиотерапевтические методы, например электрофорез и фонофорез.
Когда медикаментозное лечение оказывается нерезультативным, прибегают к вскрытию ячеек решетчатого лабиринта. Стоит заметить, что врачи не рекомендуют использовать какие-либо народные средства для терапии.
При хроническом течении патологии медикаментозная терапия не приносит результата, потому в ряде случаев прибегают к пункции, иссечению носовых раковин и вскрытию ячеек лабиринта.
Профилактические мероприятия
Поражение решетчатого лабиринта, как и многие другие патологии, проще предотвратить, нежели вылечить.
- Для профилактики возникновения заболевания крайне важно вовремя лечить вирусные болезни.
- Следует избегать переохлаждения организма.
- Полный отказ от курения. Специалисты утверждают, что заболевание в большинстве ситуаций возникает у курящих. Стоит также помнить о том, что хронизация патологии у курильщика возможна даже при условии правильно подобранной терапии.
- Повышение защитных функций организма.
При условии правильно выбранной терапии заболевание, как правило, полностью исчезает, и пациент полностью выздоравливает.
При патологии лабиринта у взрослых возможно спонтанное выздоровление, но следует помнить о том, что курс лечения антибиотиками прерывать нельзя.
Стоит помнить о том, что обращаться к специалисту нужно при первых признаках патологии, это поможет избежать опасных последствий.
Источник: https://za-rozhdenie.ru/lor/gajmorit/anatomicheskoe-stroenie-reshetchatoj-kosti-i-etmoidit
Субтотальное затемнение верхнечелюстных пазух
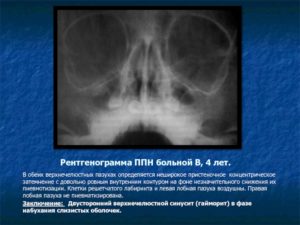
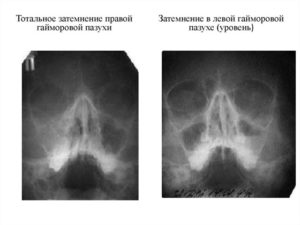
Что такое субтотальное затемнение гайморовых пазух? Если на рентгеновском снимке отмечается уменьшение прозрачности в нижней и средней части гайморовой пазухи, это может свидетельствовать о наличии инфекционного воспаления или доброкачественной опухоли — кисты, полипа. Рентгенография назначается пациентам при подозрении гайморита, полипозного синусита, онкологических заболеваний и т.д.
Рентгенографическое исследование придаточных пазух носа (ППН) позволяет оценить уровень пневматизации (наличия воздуха) в упомянутых анатомических структурах.
По снимку оценивается степень воспаления верхнечелюстных синусов, т.е. гайморовых пазух, и назначить адекватное лечение.
В статье рассмотрена расшифровка рентгенограмм, а также патологии, которые выявляются при субтотальном и пристеночном затмении костных полостей.
Рентген ППН — что это?
Рентген ППН — инструментальный метод обследования придаточных пазух носа, который позволяет выявить патологии на ранних этапах развития. Рентгеновский снимок дает четкое представление о том, какие патологические процессы протекают в околоносовых синусах. Просвечивание внутриносовых структур позволяет определить:
- степень воспаления слизистых оболочек;
- наличие серозного или гнойного экссудата в полости носа;
- образование доброкачественных или злокачественных опухолей.
Во время обследования пациента рентгенолог делает два снимка — в лежачем и стоячем положении. Отсутствие каких-либо патологий в верхнечелюстных синусах выглядит на рентгене следующим образом:
- костные стенки околоносовых синусов имеют четкое очертание;
- контуры решетчатых ячеек, расположенных на уровне носовой перегородки, не размыты;
- пневматизация ППН ничем не отличается от эталонной, которая находится на уровне глазных орбит.
Если после инструментального обследования на снимке обнаруживаются области затемнения, пациента направляют на компьютерную томографию. После точной постановки диагноза он составляет подходящее медикаментозное лечение, направленное на устранение воспалительных реакций в верхнечелюстных синусах.
Зачем назначают рентген ППН?
В костях черепа находится несколько пар воздухоносных полостей, которые называются околоносовыми или придаточными пазухами (синусами). Их внутренняя поверхность устлана мягкими тканями, в частности реснитчатым эпителием. Его воспаление часто приводит к развитию синусита.
Синусит — это собирательный термин, которым обозначают группу респираторных заболеваний, характеризующихся воспалением ППН. Рентгенологи обращают внимание на то обстоятельство, что не всякий синусит является гайморитом. Только при поражении верхнечелюстных (гайморовых) синусов ставится диагноз «максиллит» или «гайморит».
Рентгенографическая визуализация гайморовой пазухи позволяет определить несколько форм гайморита:
- полипозный;
- пристеночно-гиперпластический;
- гнойный;
- катаральный.
Отоларинголог не может поставить диагноз «гайморит» только на основании анамнеза и жалоб пациента.
При получении нечеткого снимка с уверенностью утверждать, что пациент страдает тем или иным видом патологии нельзя. В таком случае диагностическое обследование дополняется компьютерной томографией.
Что видно на рентгене?
Рентгенологическим термином «затемнение» на самом деле обозначаются светлые пятна в полости синусов. При отсутствии патологических процессов в дыхательных путях верхнечелюстные синусы достаточно темные.
Понять, что в околоносовых полостях скопилась жидкость или гной можно только при сравнении оттенка пятен внутри костных структур с пятнами в глазных орбитах.
Если в правой или левой гайморовой пазухе оттенок более светлый, чем в орбите, предполагается развитие бактериального синусита или кисты.
Как правило, лечение назначается после того, как специалист сделает прокол в верхнечелюстном синусе при наличии в нем патологического содержимого.
После этого биоматериал отправляют на микробиологическое обследование, по результатам которого определяют возбудителя инфекции.
И только после этого отоларинголог разрабатывает подходящую стратегию лечения, назначает антибиотики, кортикостероиды и другие препараты.
Расшифровка рентгенограммы
Даже при рентгенографическом обследовании верхнечелюстных пазух утверждать, что причиной возникновения патологической симптоматики стал гайморит можно не всегда. Расшифровка снимка требует анализа целого ряда анатомических структур:
- глазных орбит;
- ротовой полости;
- лобных пазух;
- решетчатого лабиринта.
Расшифровка одного рентгена отнимает у опытного специалиста не более 10 минут времени. При наличии явных затемнений в костной полости врач может случайно диагностировать онкологическое заболевание. О чем же свидетельствует медицинское заключение специалиста и как расшифровывается снимок?
- экссудативный максиллит — светлые пятна с явной горизонтальной межой в верхней части гайморовых синусов;
- пристеночно-гиперпластический максиллит — пристеночное затемнение в области костных стенок, связанное с отеком слизистой оболочки; волнистый контур костной полости обращен внутрь пазухи;
- экссудативный максиллит — тотальное затемнение гайморовых пазух, связанное со скоплением в анатомических структурах жидкости;
- полипозный синусит — выпячивание пристеночной части синуса внутрь костной полости;
- гнойный синусит — субтотальное (практически полное) затемнение одной или обеих верхнечелюстных пазух.
Вышеперечисленные расшифровки приведены только в ознакомительных целях и поэтому не могут использоваться для самостоятельной постановки диагноза и составления схемы лечения.
Оценить степень нарушения пневматизации верхнечелюстной пазухи по рентгеновскому снимку может только врач. При постановке диагноза им учитываются структурные изменения в решетчатом лабиринте, а также четкость контуров отдельно взятой ячейки.
Какие патологии выявляют с помощью рентгена ППН?
Рентгенография ППН позволяет выявить характерные изменения во внутриносовых структурах. У здорового человека околоносовые синусы имеют вид полуовальных темных образований. Чтобы выявить патологию, нужно сравнить степень их окрашивания с оттенком глазных орбит. Пристеночное затемнение костных полостей указывает на развитие целого спектра респираторных заболеваний.
Гипертрофический максиллит
Гипертрофический максиллит — это хроническое воспаление верхнечелюстной пазухи, сопровождающееся утолщением слизистой оболочки. На снимке патология проявляется не затемнением, а пристеночным наслоением с рваным изогнутым краем. Расшифровка рентгенографического изображения описывается так — пристеночное затемнение гайморовой пазухи за счет гипертрофии (утолщения) слизистой.
Если в диагнозе встречается словосочетание «тотальное затемнение», это указывает на полное нарушение пневматизации костной полости.
Иными словами, у пациента обнаруживают полную непроходимость (безвоздушность) гайморовой пазухи. Лечение болезни предполагает использование антибиотиков и назальных кортикостероидов.
Если патология развилась на фоне аллергического ринита, в схему терапии включают антигистаминные препараты.
Онкологические заболевания
Просвечивание верхнечелюстных синусов позволяет определить наличие доброкачественных или злокачественных опухолей во внутриносовых структурах. Анализируя рентгенограмму, специалист может выявить:
- остеому — доброкачественное новообразование, которое возникает в костной ткани; растет опухоль очень медленно и практически никогда не озлокачествляется, поэтому ее течение считается благоприятным;
- саркому — активно разрастающаяся злокачественная опухоль, которая состоит преимущественно из соединительной ткани; стремительное развитие патологии приводит к разрушению костных структур в околоносовых пазухах;
- хондрому — хрящевая опухоль, склонная к малигнизации (озлокачествлению); диагностируется преимущественно у маленьких детей и подростков.
Доброкачественные и злокачественные опухоли подлежат хирургическому удалению и последующему медикаментозному лечению.
Киста в придаточных пазухах
Как правило, киста на рентгене является для специалиста неожиданностью. Процесс формирования опухоли не вызывает у пациента никакого дискомфорта, поэтому в большинстве случаев она диагностируется случайно при проведении эндоскопического или рентгенографического обследования.
Самопроизвольное вскрытие и эвакуация гнойного секрета из кисты в окружающие ткани может привести к осложнениям. Киста представляет собой полое новообразование, внутри которого содержится жидкость. На снимке киста имеет вид округлой небольшой тени, располагающейся в средней или нижней части верхнечелюстного синуса. Лечение кистовидных опухолей требует хирургического вмешательства.
Экссудативный гайморит
Если гайморовы синусы заполнены серозными выпотами, на рентгенографическом снимке будет виден горизонтальный уровень жидкости. В большинстве случаев это указывает на развитие экссудативного гайморита — респираторное заболевание, при котором в верхнечелюстных пазухах скапливается много жидкости.
При проведении дифференциальной диагностики берут пункцию из пораженного синуса, чтобы точно определить тип патологии. В отоларингологии выделяют следующие формы гайморита:
- катаральный — заполнение околоносовых синусов серозными выпотами, сопровождающееся покраснением (гиперемией) и отечность слизистой оболочки;
- геморрагический — опасная и достаточно редкая форма заболевания, при которой в гайморовых пазухах скапливается кровь;
- гнойный — бактериальное воспаление придаточных синусов, характеризующееся скоплением гнойного экссудата в костных полостях.
Геморрагический синусит опасен повышением проницаемости сосудов, при котором инфекция может легко проникнуть в системный кровоток.
Для лечения катаральной формы заболевания используют сосудосуживающие капли (деконгестанты), муколитики, противоаллергические и антивирусные средства. Гнойное воспаление удается устранить только посредством приема системных антибиотиков и местных противомикробных средств.
Заключение
Рентгенография ППН — один из самых информативных методов обследования пациентов, страдающих респираторными заболеваниями. Фотографирование внутриносовых структур не сопровождается чрезмерной радиационной нагрузкой на организм. Рентгеновский снимок можно считать одним из самых достоверных способов ранней диагностики патологий околоносовых пазух.
Субтотальное затемнение на рентгене выглядит как большое светлое пятно, заполняющее собой практически всю полость верхнечелюстной пазухи. Подобная картина чаще свидетельствует о наличии жидкости или опухоли в гайморовых синусах. В свою очередь пристеночное затемнение может говорить о воспалении слизистой оболочки или образовании на ее поверхности назального полипа.
Ирада Гусейнова
Источники: medscape.com, health.harvard.edu, medicalnewstoday.com.
Источник: https://globalmedclub.ru/simptomnos/proyavleniya/subtotalnoe-zatemnenie-gajmorovyh-pazuh.html
Утолщение слизистой оболочки верхнечелюстных пазух: методы лечения, и что будет, если не лечить
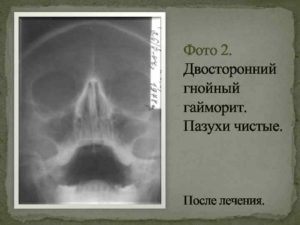
Симптоматика гипертрофии слизистой ничем существенным не отличается от простого насморка
Изменение состояния слизистой, выстилающей внутреннюю поверхность надчелюстной пазухи, вызывается различными процессами и состояниями ЛОР-органов. Утолщение слизистой оболочки верхнечелюстных пазух является предшествующим для развития серьезного воспалительного процесса.
Причины утолщения оболочек
Внутренние ткани гайморовых пазух увеличиваются в объемах в следующих случаях:
- неправильное лечение ринитов;
- частые респираторные заболевания;
- длительные аллергические реакции;
- переохлаждение организма;
- если в области пазухи образовался полип;
- тяжелые инфекционные заболевания;
- острые состояния недостатка какого-либо витамина;
- при врожденных особенностях строения носовых ходов;
- при попадании в полость носа инородного тела;
- при приеме больным гормональных препаратов, различного назначения.
Важно: прогноз течения заболевания напрямую зависит от степени и площади утолщения ткани, чем оно незначительнее, тем вероятнее быстрое и полное восстановление.
Изменение слизистой может происходить не только в гайморовых, но и во фронтальных и решетчатых пазухах. При этом слизистая оболочка перерождается в соединительную ткань.
Утолщение слизистой верхнечелюстной пазухи является одним из составляющих следующих заболеваний:
- хронический гайморит (гнойная, гнойно-полипозная, некротическая, пристеночно-гиперпластическая формы);
- аллергические реакции и риниты.
Если острая форма заболевания не лечится, то трансформируется в хроническое течение заболевания. При этом периодически происходит обострение состояние, усиливаются симптомы, которые с каждым разом купируются все сложнее и сложнее. Воспалительный процесс, длящийся более двух месяцев, принято считать хронической формой состояния.
Симптомы утолщения тканей
Признаки изменения состояния слизистой гайморовых пазух не являются специфическими лишь для этого случая.
Важно: постоянный воспалительный процесс изменяет слизистую, в ней образуются трещины, вырастают полипы.
Симптомы похожи на большую часть симптомов респираторных заболеваний.
Для хронического состояния свойственны следующие жалобы от больных:
- Дыхание затруднено и на вдох и на выдох.
- Постоянные выделения из носа, которые имеют разный вид и консистенцию.
- Часто выделения имеют запах гноя. Он ощущается даже при дыхании больного.
- Больному сложно высморкаться, есть ощущение наличия слизи, но ее сложно удалить из носовой полости.
- При таком состоянии характерно ухудшение обоняния, вплоть до его полной потери.
- Голос больного становится гнусавым, человек говорит «в нос».
- Могут встречаться жалобы на заложенность, боль и шум в ушах.
- Если увеличение слизистой происходит по причине развития гайморита, то на начальных стадиях слизь будет жидкой. На этом этапе гайморит является катаральным. С развитием заболевания она будет становиться все гуще и гуще. Возможно развитие гнойной стадии недуга.
- Иногда при утолщении слизистой гайморовых пазух у человека отекают веки, слезятся глаза. Их болезненность может ошибочно навести на мысль о конъюнктивите.
- Головные боли бывают разной интенсивности, характера и локализации.
- Аллергические реакции сопровождаются жидким состоянием слизи, выделяемой из носа.
- В области щек, по бокам от носа появляется болезненность, усиливающаяся при надавливании.
- В состоянии обострения повышается температура тела, состояние резко ухудшается.
Когда острая стадия проходит, даже если состояние уже приобрело хроническую природу, больной начинает чувствовать себя лучше. Удовлетворительное состояние длиться до следующего наступления острой стадии.
Больной привыкает к своему состоянию и чередованию этих периодов, он не обращается к врачу.
Механизмы изменения структуры слизистой
Утолщение внутренних тканей верхнечелюстных пазух происходит по следующему принципу:
- При возникновении заболевания возникает отек и утолщение. Протоки, выводящие слизь из пазух располагаются на поверхности слизистых оболочек, а значит, при отечности они блокируются. Слизистая выполняет свою функцию выработки слизи. При условии заболевания, ее производится больше, чем в обычной ситуации.
- Излишки слизи остаются в пазухе, возникает давление. Стенки пазухи начинают растягиваться.
- При повышенном давлении вырастают кисты. Данные образования подвержены бесконтрольному разрастанию в размерах.
- Если в полость пазухи проникли болезнетворные организмы – ткани кисты воспаляются.
- Клетки начинают вырабатывать гной, который не имеет выхода из полости.
К чему приводит длительное отсутствие лечения
Важно: перерождение слизистой ткани очень опасно, ведь возможно возникновение злокачественных образований.
Длительные изменения формы и объемов слизистой верхнечелюстных пазух приводят к гипертрофии гайморовых пазух. Носовые перегородки смещаются, и больной начинает испытывать серьезные проблемы с дыханием.
Кроме того, смещение раковин нарушает их симметричное расположение. Нарушения свободного носового дыхания негативно скажется на состоянии всего организма. На работоспособности, состоянии сна, психическом равновесии, здоровье ротовой полости и на многом другом.
Изменение состояния носовых раковин влияет на состояние их слизистой ткани.
Происходит следующее:
- асимметрия раковин провоцирует неравномерность вдыхания воздуха, слизистая раковин воспаляется;
- при попытке справиться с возросшими нагрузками оболочка разрастается, начинается гипертрофия слизистой оболочки носовых раковин;
- усиливается выделение секрета.
Важно: гипертрофические изменения слизистой носовой полости могут провоцироваться и при физических воздействиях, травмах носа и лица.
Гнойная стадия развития ситуации является особо опасной.
Гнойные процессы в пазухе будут иметь следующие симптомы:
- заложенность возникает периодически, может быть односторонней или двусторонней;
- носовые выделения – мутные, белого цвета;
- болит челюсть, лоб, по бокам от носа;
- общее состояние больного стремительно ухудшается;
- повышается температура.
Постановка диагноза
С помощью риноскопии можно сделать предварительное заключение
В диагностике заболевания используются следующие методы:
- рентгенологическое исследование;
- МРТ;
- Риноскопия.
Метод исследования назначает лечащий врач. Часто приходится прибегать не к одному методу. Особенно важно во время обследования определить точное место гипертрофии слизистой.
Важно: вылечить данное заболевание в домашних условиях не представляется возможным, так как поставить диагноз можно только после ряда процедур и консультации со специалистом.
В случае тяжелого состояния больного будет показано проведение операционного вмешательства. в этой статье и фото пояснят особенности рентгенологической диагностики.
Рентген – основной метод диагностики, когда есть подозрение на утолщение слизистой оболочки верхнечелюстных пазух
Операционные методы лечения гипертрофии
Гиперплазия слизистой верхнечелюстных пазух может быть вылечена некоторыми операционными методами.
Операционные методы лечения:
| Название метода | Основной инструмент | Как выполняется |
| Гальванокаустика | Электрод | Проводится под местной анестезией. Производится прижигание патологической зоны. После проведения процедуры проходит восстановительный период, рассасывается сформировавшийся рубец. Носовое дыхание полностью восстанавливается. |
| Конхотомия | Проволочная петля | Методика заключается в резекции увеличенной слизистой. |
По завершении процедуры врачом должна быть выдана подробная инструкция об особенностях послеоперационного периода.
В дополнение к операционным методам назначается медикаментозная поддержка:
- антигистаминные препараты;
- препараты для укрепления сосудов;
- промывание пазух и носовых раковин лекарственными растворами;
- выполнение ингаляций.
Для успешного лечения главное – вовремя показаться врачу
Утолщение и отек слизистой оболочки верхнечелюстных пазух вызывает патологическое образование слизи и гноя. В такой среде успешно обитают патогенные микроорганизмы. Особенно опасно такое соседство для оболочек головного мозга человека, которые находятся вблизи гайморовых пазух.
Данное заболевание невозможно определить самостоятельно, а значит даже с простым насморком нужно обратиться к специалисту. Самолечение в данном случае дает ложную надежду, тратит драгоценное время, цена, которого очень высока, и вредит здоровью.
Источник: https://Denta.help/terapevticheskaya/slizistaya/utolshhenie-slizistoj-obolochki-verhnechelyustnyh-pazuh-413
Воспаление слизистой решетчатой кости, его виды, а также причины возникновения
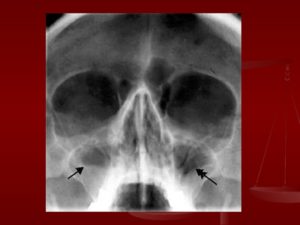
Этмоидит характеризуется, как воспалительный процесс, локализующийся на слизистой оболочке, покрывающей ячейки решетчатой кости.
Причины возникновения этмоидита
- Бактериальный агент (стафилококковая инфекция);
- Вирусные агенты;
- Узкие отверстия клеток, расположенных на выходах в решетчатом лабиринте;
- Аденоидные разрастания;
- Нарушения, связанные со средней частью носовых ходов;
- Сепсис (у грудных детей сразу после рождения возникает гематогенно и тяжело протекает);
- Гайморит;
- Фронтит.
Классификация этмоидитов
- Острый эмоидит (первичный, вторичный);
- Хронический этмоидит;
- Полипозный эмоидит (отдельный вид, либо как подвид хронического этмоидита)
Острый этмоидит. Основной причиной возникновения острого этмоидита считается усугубление ринита, гриппа и других воспалительных заболеваний.
Очень часто воспаление околоносовых пазух перерастает в поражение лабиринтов решетчатой кости. Во время острой фазы воспаления в процесс вовлечены передние ячейки (если человек болел фронтитом или гайморитом). Задние ячейки решетчатой кости поражаются в результате воспаления пазух клиновидной кости.
Острый воспалительный процесс протекает крайне быстро, поэтому медлить с лечением категорически запрещается. Слизистая оболочка диффузно набухает, что приводит к суживанию, а затем, закрытию выводных протоков ячеек решетчатой кости.
[attention type=green]Если воспаление перейдет на кость, то оно проявляется в виде образования свищевых и абсцедирующих ходов.
[/attention]Разновидности синусита
Симптомы этмоидита
Симптомы острого первичного этмоидита. Острый этмоидит зачастую проявляется так:
- Частые головные боли;
- Болезненные ощущения в области внутреннего края глазницы;
- Утрудненное носовое дыхание;
- Гипосмия (снижение обоняния), или аносмия (полное отсутствие обоняния);
- Ухудшение общего состояния;
- Субфебрильная температура (до 38 град.) в первые 48 часов заболевания и резкое ее повышение (до 40 град.) в последующие дни;
- Выделения из носа (выделения обильные, не имеют цвета и запаха) в первые 2-3 дня;
- Выделения из полости носа с примесью гноя (после 3 дня заболевания) с примесью слизи;
- Покраснение и отек внутреннего угла глазницы (исключительно у детей);
- Явления токсикоза, которые быстро нарастают (тошнота, рвота);
Рентген при этмоидите
Вторичный острый этмоидит имеет более яркие проявления в виде:
- септических процессов (имеют место быть метастатические гнойные очаги);
- напряжения и инфильтрация век;
- появления синюшного оттенка кожи век;
- неподвижности глазного яблока;
- уменьшение диаметра носовых ходов и осложнение функции дыхания.
Осложнения острого этмоидита
- Разрушение структуры костных стенок образующих решетчатый лабиринт, что является причиной формирования эмпиемы.
В дальнейшем она разрастается, и прорывается в клетчаточные пространства глазницы или в отделы полости черепа, что вызывает возникновение тяжелых инфекционных заболеваний.
- Флегмоны глазницы, что приводит к серьезным нарушениям или полной потере зрения.
- Гнойный менингит.
- Абсцесс головного мозга.
- Арахноидит.
Хронический этмоидит наступает при неправильном или несвоевременном лечении острого этмоидита.
Он возникает у людей с нарушенными функциями иммунной системы, которая не может справиться с действием инфекционных агентов, а также наличием сопутствующих хронических заболеваний околоносовых пазух.
Осложнения острой формы заболевания
Симптомы хронического этмоидита
Хронический этмоидит проявляется так:
- Болезненные ощущения в области скуловых костей и носа;
- Головные боли, во время которых больной не может определить точной локализации боли;
- Гнойные выделения из носа. Особенностью выделений является неприятный запах. Выделения обильные особенно в утреннее время суток;
- Нарушение обоняния;
- Полипозные разрастания в верхней части пазух носа;
- Повышение утомляемости наряду с ухудшением общего самочувствия;
- Эмпиема решетчатой кости (проявляется в виде деформирования носа или изменения формы глазного яблока).
Диагностика этмоидитов
- По клиническим признакам;
- По рентгенологическим показателям (очаги затемнения на снимке в области решетчатых лабиринтов);
- Томография костей черепа;
Лечение этмоидита
Специалисты обычно назначают лечение следующими лекарственными средствами:
- Сосудосуживающие лекарственные средства (нафтизин, фармазолин по 2 капли в каждый носовой ход 3 раза в сутки);
- Прием обезболивающих лекарственных препаратов (ибупором, имет по 1 таблетке 2 раза в день после еды);
Часто назначают антибиотики, например рокситромицин
- Антибиотикотерапия (Амоксициллин, Рокситромицин по схеме). Так нужно лечить этмоидит у детей с первого дня заболевания.
- Антигистаминные препараты (Кларитин, Телфаст по 1 таблетке 2 раза в день после еды);
- Физиотерапевтическое лечение наряду с приемом антибиотиков (электрофорез по передней стенке околоносовых пазух, фонофорез ультразвуком, гелий-неоновый лазер способствует устранению гнойных выделений);
- Оперативное лечение, которое заключается во вскрытии ячеек решетчатого лабиринта;
- Промывание новой полости 0,9% раствором хлорида натрия;
- Народные средства (закапывание в каждый носовой ход по 2 капли ментолового или эвкалиптового масел 3 раза в день).
Хронический этмоидит лечится преимущественно оперативным путем:
- Полипотомия (так лечится полипозный этмоидит);
- Частичная резекция (иссечение) носовых раковин;
- Вскрытие ячеек лабиринтов решетчатой кости;
- Пункция околоносовых пазух (для откачивания гнойных выделений).
Профилактика этмоидитов у детей и взрослых
- Этмоидит у детей протекает намного быстрее, нежели у взрослых, но для профилактики следует своевременно лечить простудные заболевания и внимательно относиться к здоровью ребенка. Тоже самое относится и к взрослым.
- Отказ от вредных привычек.
- Поддержание иммунитета на должном уровне, дабы защитить организм от проникновения болезнетворных микроорганизмов.
Источник: https://medlor.ru/zabolevaniya-nosa/vospalenie-slizistoj-reshetchatoj-kosti-ego-vidy-a-takzhe-prichiny-vozniknoveniya/