Лечение кератоконуса в Израиле
Поддержке здоровья глаз, как самого главного источника информации, следует уделять существенное внимание. Необходимо заметить, что лечение кератоконуса в Израиле на ранней стадии предусматривает ряд минимально травматичных методик!
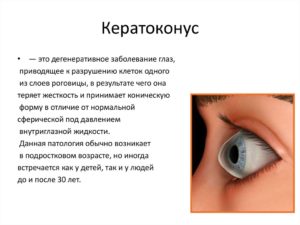
В ходе прогрессирования кератоконуса становится заметным истончение роговицы. Наличие тяжелой степени кератоконуса подразумевает образование конусоподобной выпуклости (отсюда и название болезни).
Этот конус приводит к искажению изображения, которое подается на сетчатку. Ранние симптомы кератоконуса обнаружить трудно.
Однако офтальмологический ЧЭК-АП в Израиле позволит больным в группе риска узнать достоверную информацию о своем здоровье. Узнать больше…
Изменения формы роговицы создает предпосылки для значительного снижения остроты зрения вследствие затуманивания и искажения зрительной картинки. Последние стадии кератоконуса характеризуются наличием явно неправильной формы роговицы, что вызывает прогрессирование ускоренными темпами астигматизма и миопии.
Особенности лечения
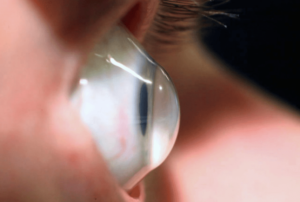
При наличии легкой формы патологии в центрах Израиля по лечению кератоконуса пациентам предлагают подбор соответствующих очков либо линз. В частности, высокую четкость визуальной картинки обеспечивает использование так называемых гибридных контактных линз. Речь идет об инновационной разработке, которая специально предназначена для коррекции зрения именно при кератоконусе.
Безрезультатность консервативного лечения кератоконуса в больницах Израиля может вызвать необходимость в хирургии. Задачи инвазивного лечения заключаются в укреплении, корректировке либо замене проблемного участка роговицы. Израильскими специалистами успешно проводятся следующие типы операций при кератоконусе:
- Методика Intacs
- Вживление под роговицу колец MyoRing или Ferrara
- Кросслинкинг
- Кератопластика (т. е. процедура пересадки роговицы)
Методика Intacs предполагает установку в середину роговицы полукруглых имплантатов. С их помощью роговице возвращается нормальная форма. Не обходиться и без внедрения новшеств в лечении кератоконуса.
Израиль является одной из первых в мире стран, где эффективно начали использовать так называемое трансэпителиальное укрепление роговицы.
Применение данной методики обеспечивает насыщение подкожного слоя роговицы рибофламином, а затем – естественное восстановление.
К разряду малоинвазивных мероприятий по лечению кератоконуса в клиниках Израиля относится и Cross-Linking (кросслинкинг). Методика тоже базируется на использовании рибофлавина с его активизацией прямо во время процедуры. Узнать больше…
[attention type=yellow]Большой популярностью у пациентов с запущенными формами кератоконуса пользуется процедура вживления в роговицу интрастромальных колец. Сегодня нередко подобное мероприятие выполняется одновременно с кросслинкингом, что обеспечивает превосходные результаты.
[/attention]Необходимо заметить, что цена лечения кератоконуса в Израиле даже с включением в программу сложных процедур остается на приемлемом уровне.
По отзывам о стоимости лечения кератоконуса в Израиле, больные удивлены и довольны тем фактом, что лечение не нанесло непоправимого урона их семейному бюджету.
Для коррекции наиболее запущенных случаев кератоконуса может быть использована кератопластика – инвазия по пересадке естественной (донорской) либо искусственной роговицы. При необходимости может быть проведена сквозная (полная) либо частичная пересадка. Такие операции отличаются очень высоким уровнем сложности. Выполняют их лишь в ведущих медцентрах Израиля.
Программа лечения
- Диагностические проверки (скиаскопия, лабораторные тесты крови, снимок роговицы, рефрактометрия).
- Консультация офтальмолога.
- Применение консервативных вариантов лечения, минимально инвазивная процедура либо операционное вмешательство.
- Мониторинг состояния.
Вопросы наших пациентов
Генетические предпосылки входят в число факторов риска развития патологии. Нередко это заболевание диагностируют сразу у нескольких членов семьи. Поэтому при выявлении кератоконуса у кого-то одного из семьи, всем остальным желательно пройти офтальмологическую проверку.
До недавнего времени для проведения кератопластики использовали исключительно роговицу, изъятую у донора. Однако сейчас ведущие медцентры США, Израиля и Германии по возможности отказываются от этой практики. С пересадкой донорского материала связано слишком много рисков и побочных эффектов. Намного более перспективен искусственный материал.
Преимущества лечения с ServiceMed:
- Широкое использование самых инновационных материалов для имплантации
- Высокоточная диагностическая и операционная аппаратура
- Врачебные кадры высочайшей квалификации
- Неограниченные возможности для восстановления на Мертвом море
- Забота, сопровождение и опека на протяжении всей поездки
ServiceMed предлагает самые оптимальные пути преодоления глазных патологий!
Источник: https://service-med.com/ophthalmology/keratoconus/
Диагностика кератоконуса – информация для специалистов
Гадаева Мадина Лечаевна, врач офтальмолог ООО Клиника доктора Куренкова.
Кератоконус представляет собой заболевание роговицы невоспалительного характера, при котором вследствие дегенеративных процессов происходит истончение и деформация роговицы с формированием конической формы.
Кератоконус больше встречается среди мужского населения, в основном начинает проявляться в пубертатном периоде. По статистике 1 случай заболевания приходится на 2000 человек, как правило, среди южных народов.
Впервые кератоконус научно описан в 1748 году немецким офтальмологом Burchard Mauchart. Однако более подробное описание кератоконуса в 1854 году сделал британский врач John Nottingham и перечислил основные симптомы: двоение, изменение формы и прочности роговицы, полиопия, трудность подбора очков.
В 1859 году британский хирург William Bowman стал проводить операции при кератоконусе с целью улучшения зрения путем стягивания радужки через маленькие проколы в роговице, придавая ей щелевидную форму по типу «кошачьего» зрачка.
Позже, немецкий офтальмолог Альберта фон Грэф предложил прижигать роговицу раствором нитрата серебра для стабилизации ее формы, прикладывая после операции плотную повязку с тканью пропитанной лекарственным препаратом вызывающим восстановление клеток роговицы.
Долгое время единственным методом попытки замедлить прогрессирование кератоконуса и хоть как — то улучшить зрение пациентам, было применение жестокой контактной линзы изобретенной во Франции в 1888 году врачом Eugene Kalt.
Этиология и патогенез
Причины развития кератоконуса до настоящего времени окончательно не установлены, существует множество теорий предполагающих причины и пусковой механизм его развития.
Одной из первой возникла эндокринная теория.
Возникновение кератоконуса связывали с дисфункцией желез внутренней секреции сопровождающейся нарушением гипофизарно – диэнцефальной системы, гипер — или гипотиреодидизме, адипозо-гениальной недостаточностью, снижении 17-кетостероидов. Важно отметить, что пик прогрессирования кератоконуса приходится на пубертантный период, когда происходит активация желез внутренней секреции при росте организма.
Существует также вирусная теория, предложенная вследствие наблюдаемой у пациентов с кератоконусом в 80% случаев инфицированностью вирусом гепатита В.
Обменная теория: при исследованиях у пациентов с кератоконусом, во влаге передней камеры было обнаружено снижение активности глутатион — редуктазы и глюкозо-6-фосфат-дегидрогиназы.
Такие ферментные нарушения провоцируют увеличения уровня перекисного окисления липидов, которые в свою очередь активируют выброс лизосомальных гидролитических ферментов приводящих к лизису внутриклеточных структур.
Аллергическая теория: Возникновение на фоне аллергических блефароконъюнктивитов, астмы, при сенной лихорадке, экземе. Здесь предполагается механизм вызванный нарушение иммунного гомеостаза увеличением Ig М, С3, С4 компонентов комплимента.
Было выявлено что по мере прогрессирования кератоконуса происходит усиление дефективности Т- супрессоров и увеличение IG приводящее к срыву к аутотолерантности к антигенам роговицы.
Причем в биоптатах конъюнктивы пациентов с кератоконусом выявлена высокая инфильтрация лимфоцитами, моноцитами, макрофагами, плазматическими клетками, а так же значительная концентрация тучных клеток. Такие признаки характерны для иммунного воспаления.
[attention type=red]Механическая травматизация: При постоянном повреждении эпителия, причиной которого может быть длительном ношение контактных линз или постоянное почесывание век при аллергических реакциях.
[/attention]Длительная травматизация провоцирует запуск следующих процессов: хронический апоптоз кератоцитов — повышение лизосомальных ферментов и ингибиторов протеиназы — разрушение коллагена и как следствие, дегенеративные процессы в эпителии роговицы.
Причиной развития вторичного кератоконуса также могут стать: воспалительные заболевания роговицы, последствия травм и ожогов, послеоперационные осложнения, приводящие к эктазии.
Однако наибольшее распространение получила наследственная или генетическая теория.
Кератоконус часто сочетается с наследственными синдромами и аномалиями развития, такими как амавроз Лебера, синдром Крузона, пигментная дегенерация сетчатки, синдром Дауна, синдром Марфана, гранулярная дистрофия роговицы, синдром голубых склер.
Следует подчеркнуть, что 68 % пациентов с кератоконусом имеют ту или иную патологию соединительной ткани. Так же кератоконус встречается при заболеваниях, которые сопровождаются нарушением психики, например при шизофрении.
Имеется аутосомно-доминантный тип наследования кератоконуса и он может встречаться у членов одной семьи, передаваясь по мужской линии. В ходе научных исследований, проведенных в США, удалось определить локус генов ответственных за возникновение кератоконуса, считается что это ген COL6A1 c DNA кодирующий продукцию коллагена IV типа. Исследования продолжаются.
Механизм развития заболевания
Вследствие включения апоптоза кератоцитов происходит нарушение структуры коллагеновых волокон. Нарушается порядок и расположение стромальных пластин, снижается плотность эндотелиальных клеток.
Это приводит к «разряжению» стромы и роговица начинает терять одну из своих важнейших функций — сферичность. Возникает беспорядочность клеточных структур клеток, изменение их формы.
На ранних стадиях могут формироваться помутнения в боуменовой мембране.
На поздних стадиях происходит разъединение роговичных пластин при растяжении стромы – параллельно расположенные линии Фогта. В дальнейшем, в области вершины кератоконуса формируются истончения и линии рубцевания.
[attention type=green]При тяжелых формах заболевания на десцеметовой оболочке могут образовываться разрывы и трещины.
[/attention]Патогномоничным признаком для кератоконуса является кольцо Фляйшера — субэпителиальное пигментное кольцо коричневого — желтого или зеленого цвета, так же могут формироваться отдельные его дуги вокруг вершины конуса в результате отложения гемосидерина.
В 7% случаев наблюдаются различные эпителиопатии. На поздних стадиях появляется симптом Мансона – это выпячивание века при взгляде вниз и Y- образная выемка на конъюнктиве нижнего века, вызванная растяжением тканей конически измененной роговицей.
При повреждении десцеметовой оболочки, роговица начинает пропитываться влагой передней камеры, что приводит к ее оводнению и проявляется в виде пятна молочно — белого цвета, что усиливает рубцевание роговицы. Пациенты при этом ощущают боль и резкое снижение зрения, прозрачность может восстанавливаться в течение 6 — 8 недель.
На терминальной стадии исходом кератоконуса может стать частичный разрыв роговицы. На ее поверхности образуются буллы заполненные жидкостью. В таких случаях повышается угроза полного разрыва роговицы и потери глаза, вследствие чего в экстренном порядке проводится пересадка донорской роговицы.
Классификация кератоконуса
Существует несколько типов классификации кератоконуса. Классификация З. Д.
Титаренко (1982) включает 5 стадий заболевания: На I и II стадиях отмечаются небольшие, субклинические изменения роговицы (участки «разжижения», утолщение нервных волокон); На III стадии снижается острота зрения до 0,1, формируется помутнение роговицы на вершине конуса, образовываются линии Фогта.
IV стадия характеризуется резким снижением остроты зрения (до 0,02), истончением и помутнением роговицы, возникновением трещин в десцеметовой оболочке. V стадия – формируются тяжелые изменения роговицы с практически тотальным помутнением роговицы.
Классификация Ю. Б. Слонимского (1993), в основном, предназначена для выявления диагностических признаков, определяющих возможность и сроки хирургического лечения.
I стадия до хирургическая — характеризуется снижением зрения, плохо корригируемого очковыми стеклами, но успешно корригируемого контактными линзами. II стадия хирургическая — сопровождается наличием эпителиопатии, плохой переносимостью контактных линз.
III стадия терминальная — характеризуется грубыми рубцовыми процессами с резким снижением остроты зрения.
Классификация J. Buxton (1973) по степени увеличения кривизны роговицы: I степень — радиус роговицы около 7,5 мм и нерегулярным астигматизмом; II степень — радиус от 7,5 до 6,5 мм и изменением офтальмометрических показателей; III степень — радиус менее 6,5 мм.; IV степень — заключительная стадия — радиус роговицы менее 5,6 мм.;
Наиболее популярной является классификация по М. Amsler, 1961 г.: В ее основу положены биомикроскопическая картина роговицы и офтальмометрические изменения.
[attention type=yellow]I стадия — характеризуется «разряжением» стромы, появлением нервов роговицы, изменением клеток эндотелия и офтальмометрическими изменениями.
[/attention]Острота зрения на данной стадии в пределах 0,1-0,5, корригируется цилиндрическими стеклами, минимальный радиус кривизны роговицы — более 7,2 мм..
II стадия — острота зрения не превышает 0,1-0,4 и также корригируется астигматическими стеклами, возможна легкая эктазия и истончение роговицы, минимальный радиус кривизны составляет 7,19-7,1 мм..
III стадия — образуется заметное выпячивание роговицы и ее истончение. Острота зрения 0,02-0,12, корригируется только жесткими контактными линзами, которые пациенты часто не переносят. Минимальный радиус кривизны роговицы составляет 7,09-7,0 мм, возникают помутнения боуменовой мембраны.
IV (терминальная) стадия — появляются помутнения стромы, изменения десцеметовой оболочки. Офтальмометрия часто невозможна. Острота зрения 0,01-0,02 и не корригируется, минимальным радиус кривизны менее 6,9 мм.. Формирование кольца Фляйшера может наблюдаться на любой стадии.
Современная классификация кератоконуса по Rabinowitz – McDonell подразделяет стадии заболевания по M. Amsler:
I и II стадии — как субклиническую или рефракционную стадию.
III и IV — как клиническую стадию. Отдельно следует выделить следующие типы классификации кератоконуса: Передний или истинный кератоконус. Отличается хроническим течением. Патологические процессы происходят в боуменовой мембране. Отличается формированием практически прозрачной эктазии.
Острый кератоконус или водянка (hydrops) роговицы. Повреждается десцеметова мембрана, нарушается барьерная функция и водянистая влага пропотевает из передней камеры в слои роговицы, вследствие чего строма мутнеет и отекает.
Задний кератоконус. Это аномалия, возникающая вследствие неполноценного развития мезодермы. Истончение формируется в центре, либо образует блюдцеобразную форму. Роговица становится довольно плоской и оптически слабой. Данное состояние отличается стабильностью.
Симптомы заболевания
Первые симптомы прогрессирования кератоконуса проявляются как появление размытости, искажения изображения, полиопия, снижение остроты зрения из-за иррегулярного астигматизма. Часто меняется диоптрийность очков и контактных линз, возможна непереносимость последних.
По мере прогрессирования появляется затуманенность зрения, возникают ореолы, блики, повышенная чувствительность к свету. При отеке роговицы появляется боль.
Как правило, поражаются оба глаза, но развитие кератоконуса проходит ассиметрично. Прогрессирование может спонтанно остановиться на любой стадии, от легкой до тяжелой.
Диагностика заболевания
Основные моменты, важные в диагностике кератоконуса, это:
Сбор анамнеза. Наличие кератоконуса в роду, предрасположенность в анамнезе. Прогрессирование астигматизма, ухудшение зрения, двоение и т.д.
Авторефрактометрия.Прогрессирующее увеличение максимальной силы преломления при кератоконусе в центре роговицы больше 47,2 диоптрий. Разница между показателями радиуса К1 и К2 роговицы больше 1,4 диоптрий.
Биомикроскопия. Изменения роговицы при прогрессировании и клинические проявления кератоконуса указывают на растяжения и эктазии роговицы, основными признаками которых являются:
Стрии Фогта – линейные полосы, формирующиеся в строме перед десцеметовой оболочкой, представляют собой видимые нервные окончания.
Кольцо Флешнера – скопление гемосидерина в глубоких слоях эпителия подчеркивающее основание конуса.
Симптом Мансона – выпячивание века при взгляде вниз и Y- образная выемка на конъюнктиве нижнего века.
Пахиметрия. Индекс кератоконуса (KI) — это отношение толщины роговицы на переферии (РСТ) к самой тонкой части (ТСТ) или разница между верхней (S) и нижней точками (I). При начальном кератоконусе эта разница превышает 75-100 микрон.
Кератотопография. Признак субклинического кератоконуса представляет собой одиночное выстояние в нижне-носовом или нижне-центральном сегменте (симптом «капли»), или выстояние в виде «галстука — бабочки».
Формируется высокая рефракция в центральной зоне роговицы, разница в оптической силе центра роговицы в парных глазах, разница рефракции роговицы в противоположных точках одного меридиана. При прогрессировании характерно усиление кривизны, обычно расположенное ниже центральной линии.
Это особенно важно для ранней диагностики кератоконуса, когда другие признаки ещё не проявились. Сравнивая несколько топографических снимков, можно оценить характер и скорость деформации роговицы.
Конфокальная микроскопия роговицы. Позволяет выявить и уточнить степень морфологических нарушений во всех слоях роговицы на клеточном уровне при ранних стадиях. Отмечается эпителиопатия, начальные изменения структуры в боуменовой мембране, утолщение стромальных нервных волокон и увеличение активных кератоцитов.
Лечение
Все применяемые методы направлены на стабилизацию и торможение прогрессирования данной патологии.
- Ношение жесткой контактной линзы до недавнего времени было единственным методом снижения развития кератоконуса.
- Имплантация интрастромальных колец INTACS. В строме параоптической области роговицы формируется канал, в который имплантируются две тонких дуги, изготовленных из полиметилметакрилата. В результате роговица уплощается, принимая более естественную форму.
- Коллагеновый кросслинкинг (cross-linking с англ. -перекрещивающиеся связи). С роговицы снимается эпителиальный слой, проводится инстилляция раствора рибофлавина, одновременно происходит облучение роговицы ультрафиолетом. Данный метод усиливает механическую плотность роговицы за счет укрепления межклеточных связей фибрилл коллагена.
- При терминальных стадиях кератоконуса прибегают к пересадке донорской роговицы.
Источник: https://www.visus-novus.ru/info/for_specialist/keratokonus/
Беременность и роды при кератоконусе
Если у женщины имеется кератоконус, то необходимо планирование беременности. До беременности рекомендуется посетить офтальмолога для проведения обследования состояния структур глаза, оценки зрительных функций. Во время осмотра определяется стадия заболевания и планируется тактика ведения пациентки.
Женщинам с кератоконусом при осмотре обязательно проводят следующие диагностические исследования:
- определние остроты зрения;
- рефрактометрию;
- кератотопографию;
- пахиметрию;
- биомикроскопию.
Важно! Наличие кератоконуса у женщины не является противопоказанием к зачатию и вынашиванию. Кератоконус не влияет на течение беременности и на ребёнка.
При выявлении начальных стадий заболевания назначается консервативное лечение. При этом пациентка находится под динамическим наблюдением у врача, чтобы была возможность оценить степень прогрессирования патологических изменений.
Если во время осмотра выявляются стадии, требующие хирургического лечения, то необходимо его провести до беременности, желательно, чтобы промежуток между зачатием и операцией был не менее 6 месяцев.
Передается ли кератоконус по наследству ребёнку?
В настоящее время точная причина развития кератоконуса не установлена.
Считается, что передается генетическая предрасположенность к данному заболеванию. При этом у таких лиц наблюдается генетическая ферментопатия, которая чаще всего начинает себя проявлять в подростковом возрасте, когда происходит гормональная перестройка организма.
Ведение беременности при кератоконусе
Учитывая гормональные изменения в организме женщины, которые влияют на структуры глаза, можно сказать, что беременность может оказывать негативное влияние на течение кератоконуса. Но нет достоверных сведений, подтверждающих это.
Гормоны влияют на обменные процессы, протекающие в роговице, в результате чего возможно прогрессирование патологических изменений. Но степень выраженности изменений и скорость прогрессирования у всех разная, поэтому женщина должна находиться под динамическим наблюдением у офтальмолога.
Во время первого медицинского осмотра определяется стадия заболевания. Полученные данные сопоставляются с теми данными, которые были у пациентки на предыдущих осмотрах для того, чтобы оценить степень прогрессирования заболевания.
[attention type=red]Если при осмотре выявлены начальные стадии заболевания и отсутствует прогрессирование, то за состояние роговицы наблюдают. Для этого женщина осматривается врачом не реже 1 раза в 3 месяца.
[/attention]Если есть ухудшение состояния, то определяется степень ухудшения. При этом женщина направляется к рефракционному хирургу на консультацию по поводу необходимости более сложного лечения, вплоть до хирургического. Но проведение оперативного вмешательства на роговице во время беременности нежелательно.
Лечение кератоконуса у беременных
Во время беременности предпочтение отдается консервативным методам лечения. К ним относятся:
- очковая коррекция;
- коррекция контактными линзами;
- медикаментозное лечение;
Подбор очков при кератоконусе проводит только врач-офотальмолог. В начале заболевания оптимальная коррекция зрения может быть достигнута обычными очковыми линзами, но с прогрессированием заболевания приходится прибегать к линзам с цилиндрическим компонентом.
Коррекция остроты зрения контактными линзами переносится пациентами несколько лучше, чем очковая. Это связано с тем, что линза и глаз образуют единую оптическую систему, в которой облегчается зрительный процесс. Но на разных стадиях заболевания используются разные виды контактных линз, а именно:
- мягкие контактные линзы – используются только на начальных стадиях заболевания, когда нет сильного выпячивания роговицы. Применяются мягкие силикон-гидрогелевые КЛ;
- жесткие газопроницаемые линзы – наиболее распространенный вид линз при кератоконусе. Существует несколько разновидностей жестких КЛ, которые подбираются врачом исходя из состояния роговицы. При ношении жестких КЛ нужно строго соблюдать назначения врача;
- склеральные линзы – жесткие линзы, имеющий большой диаметр, чтобы покрывать не только роговицу, но и часть склеры;
- гибридные контактные линзы — в центральной части жесткие, а по краям мягкие.
Важно! При беременности женщинам нужно более тщательно следить за контактными линзами, правильно их хранить, использовать специальные растворы, не превышать сроки ношения линз и строго соблюдать рекомендации врача относительно режима ношения КЛ.
Медикаментозное лечение направлено на улучшение обменных и метаболических процессов в роговице. Для этого назначается закапывание в конъюнктивальный мешок витаминных глазных капель, например, Тауфон. Также для улучшения состояния роговицы можно применять физиотерапевтические процедуры, например, магнитотерапию.
Роды при кератоконусе
Вопрос о способе родов решается индивидуально в каждом случае и зависит от стадии сформированного кератоконуса, наличия осложнений со стороны глаз и быстроты прогрессирования патологических изменений.
Если у женщины кератоконус 1-2 стадии без признаков прогрессирования, то возможно родоразрешение естественным путём.
Прогрессирование заболевания, а также наличие 3-4 стадии являются показаниями к проведению операции кесарева сечения.
Юлия Чернова, врач-офтальмолог, специально для Mirmam.pro
Источник: https://mirmam.pro/beremennost-i-pri-keratokonuse
Кератоконус у детей
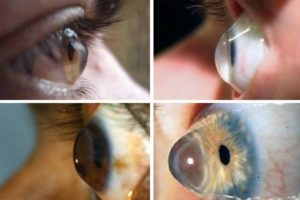
Кератоконус — невоспалительное дегенеративное заболевание глаз, которое наиболее часто встречается в период полового созревания у подростков, реже у детей и молодых людей до 30 лет, в том числе и в детском и подростковом возрасте.
Кератоконус может развиваться медленно, поражение роговицы и ее изменение происходит в течение нескольких лет; в некоторых случаях заболевание может прогрессировать очень быстро. Истончение и изменение формы роговицы со сферической на конусную приводит к нарушению преломления лучей, искажается картинка, которую видит больной ребенок.
Причины
Настоящие причины развития кератоконуса до сих пор не изучены. Специалисты не могут прогнозировать течение заболевания из-за недостаточного исследования кератоконуса. Предполагают, что данное заболевание глаз у детей может быть вызвано несколькими причинами:
- Иммунологическая. Падение иммунитета у детей может стать причиной развития кератоконуса, который в большинстве случаев поражает оба глаза сразу.
- Наследственная. Наследственная предрасположенность к развитию кератоконуса и метаболическая гипотеза считаются наиболее верными.
Нередко заболевание встречается у близких родственников, что подтверждает гипотезу о наследственной причине, но ген ответственный за развитие заболевания до сих пор не установлен.
- Метаболическая.
- Эндокринная. Гормональная перестройка в организме подростка может стать причиной развития заболевания. В этом возрасте кератоконус чаще всего проявляется как слабый астигматизм.
- Стресс. Сильный стресс или травма роговицы могут послужить толчком к развитию заболевания.
Симптомы кератоконуса
Первые симптомы кератоконуса – это снижение зрения или астигматизм. Ребенок видит окружающий мир размытым, искажаются очертания предметов.
Симптомом развития кератоконуса у малыша становится необходимость в постоянной замене очков, которые не улучшают зрение, не могут скорректировать его.
Искажение зрения (монокулярная полиопия) вызывает возникновение мнимых изображений, малышу становится трудно разглядеть образы высокой контрастности – он видит хаотичную картинку с множеством изображений такого образа.
Тяжелое течение болезни характеризуется светобоязнью, быстрой утомляемостью глаз у малыша, патологическое изменение роговицы становится заметно окружающим. В некоторых случаях дети жалуются на боль.
Осложнения
Самый опасный период для развития осложнений при кератоконусе – это детский возраст. Заболевание у детей протекает быстро, развиваются различные осложнения – очень часто происходит перфорация роговицы глаза, помутнение роговицы, развивается острый кератоконус. После операции у детей нередко диагностируется астигматизм высокой степени.
Лечение кератоконуса у детей
Чем раньше начато лечение, тем лучше будет результат. Простое наблюдение за ребенком, своевременное обнаружение недостатков зрения у малыша поможет эффективно вылечить заболевание. Если вы заметили, что малыш долго и настойчиво рассматривает предметы или изображение, наклоняет голову, щурится – это причина для обращения к врачу-офтальмологу.
В современной офтальмологии применяются различные специальные контактные линзы для роговицы глаз, пораженных кератоконусом. Когда очки и мягкие контактные линзы перестают помогать больному, применяют жесткие контактные линзы или хирургический метод лечения.
Очки и мягкие контактные линзы используют на ранних этапах развития заболевания. С помощью корректирующих очков исправляют небольшую близорукость, астигматизм.
[attention type=green]На развитой стадии кератоконуса назначают контактные линзы, которые чаще всего приходится носить постоянно. Линзы подбираются индивидуально для каждого больного с учетом стадии развития заболевания.
[/attention]Мягкие контактные линзы используют меньше из-за их способности принимать неправильную форму роговицы, что снижает эффективность коррекции зрения.
Жесткие контактные линзы – это основной метод коррекции зрения при кератоконусе. Они помогают исправить неправильную форму роговицы глаза. Слезная пленка, которая заполняет пространство между роговицей глаза и жесткой контактной линзой, и сама линза создают новую преломляющую поверхность, эффективно корректирующую зрение больного.
В сложных случаях применяют комбинированные линзы, состоящие из двух типов линз — жесткой и мягкой линзы. Они применяются при различных тяжелых состояниях при кератоконусе – центральном помутнении роговицы, индивидуальной непереносимости жестких контактных линз, рецидивирующей эпителиальной эрозии, других состояниях. Также применяют гибридную систему линз и склеральные контактные линзы.
Указанные методы являются способами коррекции кератоконуса, но не его лечением. К лечебным мероприятиям можно отнести:
- Кросслинкиг роговицы – «укрепление» её структуры с помощью рибофлавина, под воздействием ультрафиолета. Существуют две основные методики — «традиционный кросслинкинг» (со снятием эпителия) и более совершенный — трансэпителиальный метод (без удаления эпителия). Обе технологии доступны в нашем офтальмологическом центре. Подробнее о кросслинкинге >>>
- Установку интрастромальных сегментов (ИРС) – полуколец, которые улучшают зрение за счет уплощения роговой оболочки (основная, рефракционная цель) и в какой-то мере замедляют прогрессирование кератоконуса. Подробнее об имплантации роговичных сегментов >>>
- Послойная и сквозная кератопластика – полная пересадка роговицы или её наружных слоев. Трансплантация, как правило, проводится после 18 лет, когда глаз ребенка полностью сформирован. Подробнее о кератопластике при кератоконусе >>>
Где лечить кератоконус у ребенка?
В нашем офтальмологическом центре имеются все возможности для диагностики лечения кератоконуса у детей на различных стадиях. Обращаясь к профессионалам вы сохраняете и улучшаете зрение у своего ребенка!
Операции при кератоконусе проводятся как ведущим российским специалистом по кератоконусу — Шиловой Татьяной Юрьевной, так и всемирноизвестным врачом, доктором медицины, ведущим офтальмологом Германии — профессором Вальтером Секундо.
Профилактика
Так как на развитие заболевания влияют многие причины, в том числе травмы, стресс, аллергия, воспалительные заболевания глаз, следует своевременно обращаться к офтальмологу для лечения травматических поражений глаз, воспалительных процессов, поддерживать иммунитет ребенка на должном уровне, избегать стрессовых ситуаций, следить за состоянием гормональной системы ребенка. Родители должны с большим вниманием относиться к здоровью малыша, не пропустить первые симптомы ухудшения зрения.
Источник: https://keratoconusa.net/ketatoconus/keratoconus-poleznoe/392-keratoconus-u-detey.html
Кератоконус
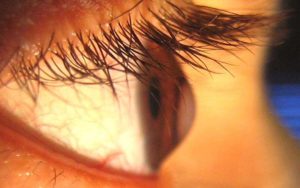
Термин «кератоконус» указывает на дегенеративное заболевание глаз, характеризующееся меньшей структурной жесткостью роговицы (прозрачная мембрана, расположенная в передней части глаза, которая представляет собой наиболее мощную линзу зрительного аппарата), которая имеет тенденцию истончаться, принимая форму конуса надуваясь к внешней стороне глаза.
Эта патология может поражать один или оба глаза, но в большинстве случаев она двусторонняя и вызывает большее снижение остроты зрения, чем больше деформируется роговица.
Если диагноз ставится быстро, с помощью осмотра глаза, поддерживаемого специальными инструментальными тестами (такими кактопография, томография и пахиметрия роговицы), возможно вмешательство в кератоконус до того, как он достигнет более сложных уровней тяжести.
Что такое роговица?
Роговица — это тонкая мембрана, выравнивающая переднюю поверхность глаза, через которую можно увидеть радужную оболочку и зрачок.
Эта структура, которая в физиологических условиях оказывается прозрачной и лишенной кровеносных сосудов, может считаться самой мощной глазной линзой; фактически роговица представляет собой первую структуру глаза, с которой свет попадает на мозг и помогает сфокусировать изображения на сетчатке (мембране, которая покрывает внутреннюю часть глаза и состоит из чувствительной к свету нервной ткани; сетчатки) улавливает световые сигналы извне и преобразует их в биоэлектрические сигналы, которые достигают головного мозга, обеспечивая зрение).
Когда роговица повреждена, как во время этой патологии, изображения перестают быть четкими, и зрение ухудшается, достигая, в наиболее серьезных случаях, вплоть до полной слепоты.
Что такое кератоконус?
Кератоконус — дегенеративное заболевание глаз, характеризующееся деформацией роговицы; из-за этого заболевания роговица, которая обычно округлая, истончается и деформируется, принимая форму конуса, который набухает к внешней стороне глаза.
Следовательно, заболевание определяет изменение преломляющей способности роговицы, которая больше не сможет способствовать прохождению света к внутренним глазным структурам, и вызывает искажение зрения с восприятием нечетких изображений.
Причины и факторы риска
В большинстве случаев кератоконус начинается в подростковом и взрослом возрасте, затрагивая оба глаза (хотя и в разной степени).
По оценкам, по крайней мере 1 из 1500 человек страдают, вероятно, в результате:
- Наследственности: некоторые исследования показали, что около 10-15% пострадавших имеют члена семьи с таким же состоянием;
- Повреждения роговицы или травмы: они могут быть вызваны процессами втирания глаз, длительным использованием контактных линз, процессами раздражения, которые продолжаются с течением времени;
- Другие заболевания глаз, такие как:
- Пигментный ретинит: наследственное заболевание сетчатки, которое вызывает прогрессирующую потерю зрения, что приводит к полной слепоте в тяжелых случаях.
- Весенний кератоконъюнктивит: хроническое воспалительное заболевание переднего глаза (конъюнктивы и роговицы) двусторонняя, сезонная и неизвестная причина; затрагивает детей и подростков, которые живут в основном в теплых странах или в умеренном климате.
- Ретинопатия недоношенных: двусторонняя патология, вызванная измененной васкуляризацией сетчатки; В основном поражает недоношенных детей, особенно с пониженным весом.
- Системные заболевания, такие как:
- Синдром Дауна: генетическое состояние, вызванное наличием третьей копии (или ее части) хромосомы 21; вызывает интеллектуальный дефицит и физические отклонения.
- Несовершенный остеогенез: аутосомно-доминантное генетическое заболевание (пораженные пациенты имеют по крайней мере одного больного родителя), характеризующееся аномалиями в синтезе коллагена.
- Синдром Элерса-Данлоса: наследственная патология, характеризующаяся слабостью связок и гиперэластичностью кожи.
- Врожденный амавроз Лебера: заболевание сетчатки, характеризующееся слепотой и реакциями ниже порога электрофизиологической стимуляции, связанное с нарушением зрения в течение первого года жизни.
- Окислительное повреждение, вызванное свободными радикалами: роговица может быть более уязвимой из-за механизма дисбаланса в активности некоторых специфических ферментов (белков, которые ускоряют выполнение некоторых биологических реакций); кроме того, некоторые клетки роговицы, ответственные за обновление ткани, из-за этой нестабильности будут работать ненормально, вызывая уменьшение толщины и характерную деформацию.
Симптомы и признаки
Характерный тренд кератоконуса является прогрессивным с течением времени; На самом деле заболевание стабилизируется в течение 10-20 лет.
Характерные симптомы кератоконуса изначально включают в себя:
- чувство раздражения глаз;
- повышенная чувствительность к свету (светобоязнь);
- двойное зрение с одним закрытым глазом;
- искаженное или неясное зрение.
Впоследствии, по мере прогрессирования заболевания, у пациента обнаружится:
- снижение ночного видения;
- увеличении близорукости или астигматизма;
- сложность ношения обычных контактных линз;
- отеки и шрамы роговицы;
- неспособность выполнять простые задачи, такие как вождение автомобиля, просмотр телевизора или чтение книги.
Эти симптомы могут возникать более или менее быстро, в зависимости от случая, и при очень запущенном заболевании определяют полное нарушение зрения и целостности глазного яблока.
Затронутые группы населения
Кератоконус поражает как мужчин, так и женщин и все этнические группы по всему миру. Нарушение имеет тенденцию развиваться чаще всего среди подростков в период полового созревания или около него, или в конце подросткового возраста.
Недавние исследования (2015) показывают, что мужчины, афроамериканцы и латиноамериканцы имеют больший риск развития кератоконуса, в то время как женщины, американцы азиатского происхождения и люди с диабетом, по-видимому, имеют меньший риск.
Показатели заболеваемости и распространенности кератоконуса в медицинской литературе, как правило, сильно различаются.
Одно долгосрочное исследование в Соединенных Штатах показало, что распространенность 54,5 диагностированных людей на 100 000 человек в общей популяции, или примерно 1 на 2000 человек.
Тем не менее, по некоторым оценкам, заболеваемость может достигать 1 на 400 человек. Люди с семейным анамнезом кератоконуса подвержены большему риску развития заболевания, чем люди в целом.
Диагностика
Диагноз ставится во время осмотра глаз, и, если есть подозрение на заболевание, могут быть назначены углубленные обследования, которые позволяют с уверенностью установить наличие кератоконуса, чтобы предотвратить дальнейшее повреждение или полную потерю зрения (в большинстве случаев тяжелая степень).
Наиболее полезные диагностические тесты:
- Топография роговицы: это отображение поверхности роговицы и позволяет оценить, благодаря использованию компьютеризированного оптического инструмента, который проецирует световые лучи на роговицу, ее толщину.
- Томография роговицы: инструментальное исследование, которое изучает кривизну и толщину роговицы на нескольких уровнях.
- Пахиметрия: измеряет толщину роговицы, определяя ее самую тонкую точку.
Лечение кератоконуса
Лечение подбирается исходя из состояния пациента и степени развития патологии; Основные терапевтические стратегии включают в себя:
- Использование очков или специальных контактных линз для повышения остроты зрения.
- Перекрестное связывание роговицы: оно используется на начальных стадиях заболевания и включает закапывание глазной капли на основе витамина В2 или рибофлавина, который проникает внутрь роговицы. Затем роговицу подвергают облучению в низких дозах ультрафиолетовыми лучами типа A (UVA) продолжительностью 30 минут, в течение которых применение витамина В2 повторяют каждые 5 минут. В конце этого процесса глаз лечится глазными каплями и мазями с антибиотиком и закрывается повязкой или с помощью терапевтической контактной линзы, которую нужно носить в течение 3-4 дней.
- Лечение факичными линзами: включает введение интрастромальных колец внутрь роговицы, чтобы стабилизировать ее и замедлить развитие болезни. Эта процедура уменьшает кривизну роговицы и улучшает остроту зрения, и, следовательно, можно приступить к имплантации факичных линз, чтобы исправить любые остаточные дефекты зрения, такие как близорукость, астигматизм, дальнозоркость. Особенно это показано тем, кто из-за кератоконуса не может носить контактные линзы.
- Кератопластика (пересадка (трансплантация) роговицы): это хирургическая процедура, при которой аномальная ткань роговицы удаляется и заменяется здоровой донорской тканью роговицы. Эта операция, как правило, предназначена для лиц с тяжелыми заболеваниями (например, роговица очень тонкая и/или зрение значительно нарушено) или для тех, кто не переносит или не реагирует на более консервативное лечение. Пересадка роговицы также может быть показана после эпизода отека роговицы, который не реагирует на другие варианты лечения. Есть несколько различных процедур пересадки роговицы, которые могут быть использованы. Трансплантация роговицы, как правило, эффективна для лечения людей с кератоконусом, но несет небольшой риск осложнений, включая отторжение донорской ткани организмом (отторжение трансплантата). Следует отметить, что пациентам с трансплантацией роговицы, как правило, все еще нужны жесткие контактные линзы после трансплантации, потому что роговица, хотя и более плоская, все еще не имеет идеальной формы.
Прогноз
Большинство пациентов с кератоконусом хорошо справляются с уходом за жесткими контактными и склеральными линзами.
Около 10% -20% пациентов с кератоконусом в конечном итоге нуждаются в трансплантации роговицы, но считается, что это число возрастет, если будет недоступен хороший уход за контактными линзами.
Данные свидетельствуют о том, что это заболевание, хотя и прогрессирует, у большинства пациентов через некоторое время стабилизируется.