Хронический миелолейкоз: симптомы, признаки, диагностика, лечение

Мазок крови пациента с хроническим миелолейкозом
Хронический миелолейкоз (ХМЛ) — злокачественное новообразование кроветворной ткани, сопровождающееся прогрессирующей пролиферацией незрелых гранулоцитов. Заболевание изначально обладает вялотекущим характером, постепенно перетекая в стадию обострения с выраженной симптоматикой и образованием системных нарушений. Является одной из самых опасных и инвалидизирующих болезней.
ХМЛ — первое онкологическое заболевание, у которого определена связь между развитием канцерогенеза и мутацией в гене. Характерная аномалия основана на транслокации 9-й и 22-й хромосом, то есть участки данных хромосом меняются местами, образуя аберрантную хромосому. Выявлена мутировавшая хромосома исследователями из Филадельфии, поэтому она получила название филадельфийская или Ph-хромосома.
Изучение Ph-хромосомы и её влияния позволило разработать новое средство для подавления онкологических процессов, благодаря которому продолжительность жизни пациентов значительно увеличилась.
Однако болезнь до сих пор остаётся неизлечимой.
Число первичных ХМЛ диагностируется у 1,5:100 000 населения в год, пик заболеваемости приходится на возраст 30-50 лет, 30% ХМЛ выявляется у лиц старше 60 лет, у детей заболевание диагностируется менее чем в 5% случаев.
Причины развития
Негативное воздействие на кроветворение оказывают ядохимикаты
Заболевание известно науке с 1811 года, но до сих пор факторы, провоцирующие мутацию в гене, определить не удалось. Существует ряд причин, способствующих развитию патологии:
- радиоактивное облучение, в том числе при лучевой терапии;
- химиотерапия иных онкологических заболеваний;
- ряд генетических заболеваний, характеризующихся хромосомной аномалией (например, синдром Дауна);
- взаимодействие с химическими соединениями (нефтепродукты, пестициды).
Патогенез хронического миелолейкоза
Патогенез хронического миелолейкоза
Гибридный ген BCR-ABL 1, образованный в результате транслокации хромосом, продуцирует синтез белка BCR-ABL.
Данный белок представляет собой тирозинкиназу, которая в норме способствует передаче сигнальных импульсов для роста клетки.
Созданная путём мутации тирозинкиназа становится активным фактором пролиферации клеток, они начинают делиться и распространяться уже независимо от факторов роста. Происходит процесс создания клонов мутировавшей клетки.
[attention type=yellow]Бесконтрольное деление сопровождается нарушением апоптоза — запрограммированной гибели клеток. Также гибридная тирозинкиназа подавляет естественные функции восстановления в молекулах ДНК, создавая предпосылки для последующих мутаций, что усугубляет патологический процесс.
[/attention]Размножающиеся клетки являются незрелыми, бластными предшественниками полноценных элементов крови. Постепенно бластные клетки вытесняют функциональные эритроциты, тромбоциты и лейкоциты. Добавляются нарушения и в других хромосомах, что запускает ускоренный процесс разрушения организма в целом.
Стадии хронического миелолейкоза
Бластный криз — одна из стадий миелолейкоза
- Хроническая — < 15% бластных клеток. Обычно стадия длится несколько лет. Признаки заболевания нередко обнаруживаются лишь в результатах общего анализа крови. Выявляется ХМЛ на этой стадии более чем у 80% пациентов. Мутировавшая клетка ещё контролируется геном BCR-ABL, способность к дифференцировке сохранена, а здоровые клетки функционируют в естественном режиме.
- Прогрессирующая (акселерация) — 15 — 29 % бластных клеток. Ускоренный процесс распространения незрелых клеток сокращает медиану продолжительности жизни до года. Развивается тромбоцитопения, растёт число лейкоцитов, появляются признаки резистентности к терапии. На данной стадии патология выявляется у 10-12% больных. Опухолевые клетки начинают подавлять здоровые, теряют связь с микроокружением, активно перемещаются из костного мозга в кровеносное русло. Начинают зарождаться последующие мутации в хромосомах.
- Бластный криз — > 30% бластных клеток. Стадия характеризуется агрессивным характером мутировавших клеток, состояние пациента резко ухудшается. Дополнительные аномалии как в гене BCR-ABL, так и в геноме в целом, провоцируют цепь патологических реакций, которые уже практически не поддаются лечению. На этом этапе могут поражаться ткани внутренних органов, кожные покровы и слизистые оболочки, миелоидные клетки преобразовываются в саркому.
Симптомы и признаки
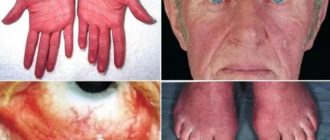
Геморрагический синдром
Признаки ХМЛ становятся заметны ближе к прогрессирующей стадии.
- Симптомы опухолевой интоксикации: снижение массы тела, быстрая утомляемость, волнообразное повышение температуры, кожный зуд, тошнота, суставные боли.
- Симптомы опухолевой пролиферации — увеличение селезёнки и печени, боль в левом подреберье, поражение кожных покровов.
- Анемический синдром — головокружение, выраженная бледность, учащённое сердцебиение, чувство нехватки воздуха.
- Геморрагический синдром — склонность к кровоточивости слизистых оболочек, сыпь в виде красных точек, длительное кровотечение при незначительных порезах.
Диагностика заболевания
Один из методов диагностики заболевания — рентгенологический
Диагностика ХМЛ включает:
- Первичный осмотр пациента с изучением анамнеза, жалоб, а также исследование при помощи пальпации размеров селезёнки и печени.
- Общий анализ крови выявляет число и характеристики форменных элементов крови.
- Биохимический анализ проводится для определения уровня билирубина, электролитов, глюкозы, ЛДГ, АСТ, АЛТ.
- Гистологическое исследование костного мозга определяет скопления бластных клеток.
- Цитогенетический анализ выявляет транслокацию хромосом.
- На 3-й стадии проводится иммунофенотипирование для идентификации бластных клеток.
- Метод генного секвенирования применяется для выявления генных мутаций.
- Проводится УЗИ внутренних органов, в первую очередь селезёнки и печени.
- Дополнительно назначают рентгенографию органов грудной клетки, ЭКГ, эхокардиографию, ИФА на маркеры различных заболеваний, коагулограмму и другие исследования.
Лечение
Основа лечения — ингибиторы тирозинкиназы
Терапия ХМЛ в настоящее время основана на применении ингибиторов тирозинкиназы. Средство I поколения иматиниб блокирует деятельность гибридной тирозинкиназы, проникая в «карман» белка BCR-ABL.
Создание иматиниба совершило прорыв в лечении ХМЛ благодаря своей эффективности. Однако нередко у пациентов возникает устойчивость к препарату, что привело к созданию ингибиторов II поколения.
Сочетание с другими методами лечения позволяет достичь высоких показателей в улучшении качества и продолжительности жизни.
Выбор препарата и доза определяются в зависимости от стадии ХМЛ и риска побочных эффектов.
Обычно лечение начинается с приёма иматиниба в дозировке 400 мг/день при начальной стадии, 600 мг/день при последующих стадиях, затем дозу могут увеличивать или снижать.
Различные аберрации в генах обусловливают низкую чувствительность к препаратам, поэтому пациенту могут менять одни ингибиторы на другие.
Трансплантация костного мозга
Если терапия не оказывает действия, рекомендуется аллогенная трансплантация костного мозга. Новые стволовые клетки могут выработать здоровые элементы кровеносной системы. Но операция сопряжена с рядом высоких рисков.
[attention type=red]Терапия препаратами интерферона назначается обычно в 1-й стадии ХМЛ, так как не обладает эффективностью при последующих.
[/attention]Для уменьшения массы опухоли и при отсутствии результата в лечении ингибиторами проводится химиотерапия. В стадии бластного криза используется полихимиотерапия аналогично лечению острого лейкоза.
Лучевая терапия может быть назначена в случае выраженной спленомегалии. При риске разрыва селезёнки проводят спленэктомию.
На сегодняшний день продолжаются исследования для создания ещё более совершенного препарата. Российскими учёными при помощи фонда «Сколково» проводятся клинические испытания ингибитора III поколения, который должен превзойти предыдущие по своей эффективности.
Профилактика и прогноз
Прогноз заболевания определяет врач
Причина образования ХМЛ не установлена, поэтому профилактикой являются меры по избеганию контактов с канцерогенными веществами, воздействия радиоактивного облучения.
Прогноз определяется стадией и тяжестью болезни. Одна из прогностических моделей (Kantarjian H.M.) включает факторы:
- преклонный возраст пациента при постановке диагноза;
- концентрация бластных клеток в крови ≥ 3%, в костном мозге ≥ 5%;
- концентрация базофилов ≥ 7%;
- концентрация тромбоцитов ≥ 700*10 9/л;
- выраженная спленомегалия.
Данная модель разработана для начальной фазы ХМЛ, если в наличии ≥ 3 признаков, прогноз неблагоприятный, последующие фазы рассматриваются как «всегда неблагоприятные».
Однако каждый случай ХМЛ индивидуален, известны пациенты с продолжительностью жизни более 30 лет в хронической стадии. В среднем при своевременно начатом лечении ингибиторами тирозинкиназы 70-80% больных живут более 10 лет.
При переходе болезни в прогрессирующую фазу выживаемость снижается в 3 — 4 раза, при бластном кризе по-прежнему составляет до 6 месяцев.
Источник: https://gidanaliz.ru/bolezn/lejkoz/xronicheskij-mielolejkoz.html
Хронический миелоидный лейкоз

Хронический миелоидный лейкоз (хронический миелобластный лейкоз, хронический миелолейкоз, ХМЛ) – болезнь, при которой наблюдается избыточное образование гранулоцитов в костном мозге и повышенное накопление в крови как самих этих клеток, так и их предшественников. Слово «хронический» в названии болезни означает, что процесс развивается сравнительно медленно, в отличие от острого лейкоза, а «миелоидный» означает, что в процесс вовлечены клетки миелоидной (а не лимфоидной) линии кроветворения.
Характерной чертой ХМЛ является присутствие в лейкемических клетках так называемой филадельфийской хромосомы – особой хромосомной транслокации.
Эта транслокация обозначается как t(9;22) или, более подробно, как t(9;22)(q34;q11) – то есть определенный фрагмент хромосомы 22 меняется местами с фрагментом хромосомы 9.
В результате образуется новый, так называемый химерный, ген (обозначаемый BCR-ABL), «работа» которого нарушает регуляцию деления и созревания клеток.
Хронический миелоидный лейкоз относится к группе миелопролиферативных заболеваний.
Частота встречаемости и факторы риска
У взрослых ХМЛ – одна из наиболее распространенных разновидностей лейкоза. Ежегодно регистрируется 1-2 заболевших на 100 тысяч населения. У детей он встречается существенно реже, чем у взрослых: к детскому возрасту относится порядка 2% всех случаев ХМЛ. Мужчины заболевают несколько чаще, чем женщины.
Частота заболеваемости увеличивается с возрастом и повышена среди людей, повергавшихся действию ионизирующего излучения. Остальные факторы (наследственность, питание, экология, вредные привычки), по-видимому, не играют существенной роли.
Признаки и симптомы
В отличие от острых лейкозов, ХМЛ развивается постепенно и условно делится на четыре стадии: доклиническая, хроническая, прогрессирующая и бластный криз.
На начальном этапе заболевания у больного может не быть никаких заметных проявлений, и болезнь может быть заподозрена случайно, по результатам общего анализа крови. Это доклиническая стадия.
Затем возникают и медленно нарастают такие симптомы, как одышка, утомляемость, бледность, потеря аппетита и веса, ночная потливость, чувство тяжести в левом боку из-за увеличения селезенки. Могут наблюдаться повышенная температура, боли в суставах из-за накопления бластных клеток. Фаза болезни, при которой симптомы не очень сильно выражены и развиваются медленно, называется хронической.
У большинства пациентов хроническая фаза через некоторое время – обычно через несколько лет – переходит в фазу ускорения (акселерации), или прогрессирующую. Количество бластных клеток и зрелых гранулоцитов возрастает. Больной ощущает заметную слабость, боли в костях и увеличенной селезенке; увеличивается также печень.
Наиболее тяжелая стадия в развитии болезни – бластный криз, при котором содержание бластных клеток резко увеличено и ХМЛ по своим проявлениям становится похожим на агрессивный острый лейкоз.
У больных могут наблюдаться высокая температура, кровотечения, боли в костях, трудно поддающиеся лечению инфекции, лейкозные поражения кожи (лейкемиды). В редких случаях может произойти разрыв увеличенной селезенки.
Бластный криз – угрожающее жизни и плохо поддающееся лечению состояние.
Диагностика
Нередко ХМЛ обнаруживается еще до появления каких-либо клинических признаков, просто по увеличенному содержанию лейкоцитов (гранулоцитов) в обычном анализе крови. Характерной чертой ХМЛ является увеличение количества не только нейтрофилов, но также эозинофилов и базофилов. Обычна небольшая или умеренная анемия; уровень тромбоцитов варьирует и в некоторых случаях может быть повышенным.
В случае подозрения на ХМЛ делается костномозговая пункция. Основа диагностики ХМЛ – обнаружение в клетках филадельфийской хромосомы. Оно может быть произведено с использованием цитогенетического исследования или молекулярно-генетического анализа.
Филадельфийская хромосома может встречаться не только при ХМЛ, но и в некоторых случаях острого лимфобластного лейкоза. Поэтому диагноз ХМЛ ставится на основании не только ее наличия, но и других клинических и лабораторных проявлений, описанных выше.
Прогноз
Прогноз при ХМЛ зависит от возраста больного, количества бластных клеток, ответа на терапию и других факторов. В целом новые лекарства, такие как иматиниб, позволяют на много лет увеличивать продолжительность жизни большинства пациентов при существенном повышении ее качества.
При аллогенной трансплантации костного мозга есть существенный риск посттрансплантационных осложнений (реакция «трансплантат против хозяина», токсическое воздействие химиотерапии на внутренние органы, инфекционные и другие проблемы), но в случае успеха наступает полное выздоровление.
Источник: https://podari-zhizn.ru/node/7667
Миелолейкоз: симптомы, лечение, анализ крови, стадии и прогноз жизни

Миелолейкоз – заболевание, имеющее прямое отношение к онкологии, заключается в поражении клеток крови. Миелоидный лейкоз действует на стволовые клетки костного мозга. Код по МКБ-10 у болезни C92.
Патология распространяется стремительно, поэтому уже через некоторое время поражённые элементы прекращают выполнять функции. Способен продолжительное время протекать, не показывая симптомов.
По статистике выявляется чаще у людей от 30 лет.
Причины
Как все онкологические заболевания, атипичный лейкоз не изучен. Сейчас исследователи, медики предполагают о возможных причинах возникновения патологии:
- распространённой теорией считается воздействие химических препаратов на человека;
- бактериальные заболевания;
- длительное воздействие веществ аренов;
- побочные действия от лечения опухолей;
- результат иного онкологического заболевания.
Учёные активно раскрывают возможные пути появления болезни, чтобы впоследствии изучить и искоренить нарушение.
Факторы риска
Ряд обстоятельств способен ощутимо повлиять на возникновение онкологии, а именно:
- воздействие радиации;
- пол;
- возраст.
Две трети факторов невозможно изменить, но постараться избежать первого – вполне осуществимо.
Виды
Работники медицины различают две видовые группы миелолейкоза.
Клетки крови при миелолейкозе
Острый
При обостренной форме онкологии происходит заражение клеток, не поддающееся контролю. В короткий срок здоровая клетка заменяется поражённой. Своевременное лечение поможет продлить жизнь человека. Его отсутствие ограничивает существование человека сроком до 2 месяцев.
Первый симптом острого миелолейкоза может не вызвать тревожности, но полагается обратиться к врачу за вердиктом. Онкологические симптомы миелолейкоза проявляются одновременно либо нарастают постепенно.
Острый миелобластный синдром и симптомы:
- боли в костях и суставах;
- носовые кровоизлияния;
- повышенное выделение пота во время сна;
- сбои в кровотечении, что является причиной бледности кожи;
- частые заражения;
- воспаление дёсен;
- появление гематом по площади тела;
- проблемы с дыханием даже при низком уровне физической активности.
Проявление двух и более симптомов свидетельствует о серьёзных сбоях в организме, рекомендуется посетить поликлинику. Назначение своевременного лечения поможет сохранить жизнь.
Острый миелолейкоз обнаруживает классификацию, включающую массу факторов и причин, обособленных в группы:
- примитивные изменения в генах;
- изменения на почве нарушения развития тканей, органов;
- следствие иных заболеваний;
- синдром Дауна;
- миелоидная саркома;
- лечение, диагностика, симптомы и признаки могут различаться.
Хронический лимфоцитарный лейкоз
В этом случае учёными установлена связь, определяющая причину возникновения болезни и нарушения в генетической составляющей человека. Лимфолейкоз действует только на стволовые клетки, способные неограниченно делиться.
Мутации происходят в новых клетках, так как за счёт незакончившегося формирования в них легче проникнуть. Здоровая кровяная клетка постепенно преобразовываются в лейкоцит. После скапливаются в костном мозге и уже оттуда циркулируют по телу, медленно заражая органы человека.
Хронический миелолейкоз (ХМЛ) способен перейти в острый лимфобластный лейкоз.
Этапы хронического миелолейкоза:
Первый этап. Болезнь нарастает постепенно. Характеризуется увеличением селезёнки, вторичными признаками миелолейкоза: увеличивается уровень зернистых лейкоцитов, а также безъядерных элементов в периферической крови.
[attention type=green]Симптомы первого этапа хронического миелолейкоза можно сопоставить с симптомами при остром миелолейкозе: появляется одышка, тяжесть в желудке, потливость.
[/attention]Серьёзные ощущения, свидетельствующие об усилении онкологии:
- боль под рёбрами, перетекающая в боль спины;
- истощение организма.
На фоне этого может развиться инфаркт селезёнки, а после появятся проблемы с печенью.
Второй этап хронической онкологии характеризуется ускоренным развитием живой злокачественной опухоли. Начальная стадия болезни не показывается либо выражается в крайне малой степени. Для такого состояния характерны:
- повышение температуры тела;
- анемия;
- быстрая утомляемость;
- также продолжает увеличиваться количество белых кровяных клеток;
- помимо лейкоцитов увеличиваются и другие кровяные клетки.
Прогностические результаты и оперативное прохождение нужных процедур приводят к тому, что в крови обнаруживаются компоненты, которых не должно быть при нормальном развитии организма. Повышается степень несозревших лейкоцитов. Это влияет на периодический зуд кожного покрова.
Третья (заключительная) стадия характеризуется патофункциональными изменениями, при которых происходит кислородное голодание каждой части человеческой ткани, а также нарушение внутреннего обмена веществ. Больше кислородным голоданием страдают клетки мозга. Наиболее серьезные проявления терминальной стадии:
- суставные боли;
- усталость;
- повышение температуры до 40 градусов;
- резко снижается масса больного;
- инфаркт селезенки;
- позитивный pH.
Среди дополнительных симптомов отмечают проблемы с нервными окончаниями, изменения внутренней составляющей крови. Продолжительность жизни при данной стадии болезни зависит от используемых препаратов и терапии.
Лечение хронического миелолейкоза
Фазы разделяют степени поражения организма человека, поэтому лечение предусматривается в зависимости от этапа болезни. При хроническом или неактивном этапе рекомендуется соблюдать общие нормы лечения, вести здоровый образ жизни, питание должно быть насыщено витаминами. Отдых на этом этапе сопоставляется труду, количество витаминов также прописывается.
Если уровень лейкоцитов продолжает увеличиваться, замечаются осложнения, больным прописывают цитостатические медикаменты.
После прохождения курса лечения лекарственным препаратом поддерживается терапия, которая направлена на восстановление правильного функционирования селезёнки. Радиотерапия используется, когда селезёнка не приняла первоначальный облик.
После чего курс лечения прерывается сроком на 31 день, затем повторяется, проводя восстанавливающую терапию.
Фаза кислородного голодания чаще всего практикует один, реже два химических препарата. Чаще ими являются специализированные препараты, в которых заложены некоторые группы витаминов, способствующие поддержанию здоровья и жизни в человеке. Принцип применения такой же, как и в неактивной фазе: сначала проводится эффективная терапия, а затем поддерживающее применение.
Курсы внутривенного введения химических препаратов проводятся от трех раз в год. Если методика не срабатывает, проводится процедура разделения крови на плазму и иные составляющие. При симптомах ХМЛ применяются переливания донорской крови, в состав которой входят непосредственно клетки, плазма, а также примеси эритроцитов и тромбоцитов.
Радиотерапию вводят при значительных величинах злокачественной опухоли.
Гарантию на выздоровление 70% страдающих миелолейкозом получили при пересадке костного мозга. Данная процедура проводится на начальном этапе недомоганий. И может быть следствием удаления селезенки.
Этот орган может быть «убран» двумя путями: незапланированный заключается в разрыве селезенки, а основной зависит от ряда факторов. Костный мозг для пересадки должен быть идентичен мозгу больного.
Лечение острого миелолейкоза
Химиотерапию принято считать фундаментом лечения при миелолейкозе. Процесс разделяется на две части: до ремиссии и после неё. Следует помнить о мерах безопасности. После химиотерапии может наступить рецидив либо инвалидность.
Какие клинические рекомендации прослеживаются? На индукционной ступени лечения проводится комплекс мероприятий, направленных на устранение причин и симптомов заболевания, удаление ненужных лейкозных клеток.
Консолидационные мероприятия устраняют возможности рецидива, поддерживают нормальное состояние человека. Классификация влияет на принцип лечения ОМЛ, возраст, пол, индивидуальную переносимость и возможности.
[attention type=yellow]Распространение получила методика внутривенного введения цитостатического препарата. Процесс продолжается в течение недели. Первые три дня сочетаются с иным медикаментом группы антибиотиков.
[/attention]Когда присутствует риск развития телесных заболеваний либо инфекционных, применяется менее интенсивная процедура, суть которой состоит в создании комплекса мероприятий для больного. Сюда входит хирургическое вмешательство, психотерапевтическая помощь больному и т. д.
Индукционные мероприятия дают положительные результат более чем у 50% больных. Отсутствие второй степени консолидации приводит к рецидиву, поэтому считается необходимым мероприятием. При возможности возвращения рака после стандартно-прописанных 3-5 процедур поддерживающей химиотерапии проводится пересадка костного мозга.
Кроветворение способствует восстановлению организма. Для анализа требуется периферическая кровь. В Израиле показатели выздоровления от лимфолейкоза высоки за счет того, что неблагоприятные условия для человека ликвидируются сразу, опухолевый процесс спадает.
Метод обнаружения бласт в периферической крови также используется и там.
Бластный криз – злокачественный процесс, считается заключающим. На данной стадии синдромы невозможно излечить, лишь поддерживать процессы жизнедеятельности, так как этиология и патогенез фазы до конца не изучены. Негативный опыт говорит о том, что лейкоциты превышают нужный объём.
Прогноз острого миелолейкоза
Онкологи дают разную оценку выживаемости при ОМЛ, так как обуславливается некоторым количеством факторов, например, возраст, пол и другие. Стабильная оценка классификаций ОМЛ показала, что средняя выживаемость разнится от 15 до 65%. Прогноз возвращения болезни от 30 до 80%.
Наличие телесных, инфекционных расстройств становится причиной худшего прогноза для людей пожилого возраста. Наличие параллельных недугов делает недоступной химиотерапию, так необходимую для лечения миелолейкоза.
При гематологических заболеваниях картина выглядит гораздо неутешительнее, чем при возникновении злокачественной опухоли как результата сопутствующей болезни.
Острый миелобластный лейкоз редко наблюдается у детей, чаще у взрослых.
Прогноз хронического миелолейкоза
Определяющей причиной положительного результата является момент начала лечения. От продолжительности и вероятности вылечить рак зависят последующие факторы: величина расширения печени, селезёнки, количество безъядерных элементов крови, белых кровяных клеток, незрелых клеток костного мозга.
Возможность летального исхода растёт вместе с количеством признаков, определяющих развитие онкологии. Частой причиной смерти становятся сопутствующие инфекции или подкожные кровоизлияния частей тела. Средняя продолжительность жизни – два года. Оперативное определение и лечение болезни способно умножить этот срок в десяток раз.
Источник: https://onko.guru/zlo/mielolejkoz.html
Что такое ХМЛ и как с ним бороться

Врач-онкогематолог Михаил Фоминых про хронический миелоидный лейкоз
Михаил Фоминых — научный сотрудник Российского НИИ гематологии и трансфузиологии, Санкт-Петербург.
Практикующий онкогематолог, который посвятил свою научную деятельность хроническому миелолейкозу, и в 2016 году защитил на эту тему диссертацию.
В ходе дискуссии он раскрыл основные симптомы ХМЛ, рассказал про зоны риска и ограничения, а также объяснил, можно ли родить здорового ребенка с таким диагнозом.
Каковы основные симптомы ХМЛ?
Зачастую самого человека ничего особо не беспокоит. Очень часто пациент попадает к нам от другого специалиста: терапевта или хирурга. Люди сдают плановые анализы и выясняется, что у них повышенное количество белых кровяных телец. Обнаружив повышенные лейкоциты, терапевт или хирург направляет пациента к гематологу.
Если говорить о симптоматике, то это может быть повышенная усталость, потливость, немотивированные подъемы температуры тела до 38 без явных признаков инфекции, тяжесть в левом подреберье за счет того, что селезенка увеличивается в размере.
Если следить за здоровьем и каждый год сдавать анализы, то хронический миелоидный лейкоз можно выявить на ранней стадии. На сегодняшний день 95% случаев ХМЛ диагностируется в хронической фазе и только 5% — в запущенных, продвинутых.
[attention type=red]Это фазы акселерации и бластного криза, когда начинают проявляться симптомы опухолевой интоксикации.
[/attention]Самый яркий симптом ранней стадии ХМЛ — немотивированная потеря массы тела в течение полугода. Если вы не сидите на диете и не работаете над снижением веса, но теряете килограммы, а помимо этого наблюдается повышенная потливость и температура выше 38 — это повод насторожиться и пойти сдать анализы.
ХМЛ в «продвинутой» стадии проявляется слабостью и повышенной утомляемостью вследствие анемии, может появляться повышенная кровоточивость из десен или из носа, появление синяков. В принципе, эти симптомы характерны для всех гематологических болезней, которые связаны с поражением костного мозга.
Насколько должны быть повышены лейкоциты, чтобы заподозрить ХМЛ?
На сегодняшний день норма лейкоцитов составляет от 4 до 9 на десять в девятой степени в литре. Но нужно понимать, что эти цифры зависят от многих факторов: перенесенная инфекция, операция. Только по количеству лейкоцитов никто не скажет, что у вас лейкоз — в любом случае необходимо будет провести дополнительное обследование.
Если повышенный лейкоцитоз 10-11 проявляется однократно — это еще не повод бежать к гематологу, так как это может быть вполне нормальная реакция организма на перенесенную вирусную или бактериальную инфекцию. Но если в течение трех месяцев наблюдается лейкоцитоз выше 15, то это повод обратиться к гематологу.
Мы рекомендуем наблюдать за показателями крови и сдавать анализы хотя бы раз в год, чтобы вовремя выявить сбой и начать лечение, если оно необходимо.
Можно ли говорить о том, что кто-то находится в зоне риска? Есть ли предрасположенность? Влияет ли экология?
Наследственность здесь не играет абсолютно никакой роли. Если у родителей был ХМЛ, то далеко не факт, что он будет у детей: наследственная теория пока не нашла подтверждения. То же самое касается всех остальных существующих теорий: вирусной, бактериальной.
Не так давно произошла ужасная история, когда больных лейкозом детей выселяли из квартир, потому что жители дома считали, будто рак может передаваться воздушно-капельным путем. Это, разумеется, не так: онкологические заболевания не передаются таким способом.
Если бы онкологические болезни передавались воздушно-капельным путем, то я и другие врачи-онкологи уже, наверное, поумирали бы: своего первого онкологического пациента я увидел на третьем курсе, за 15 лет практики я повидал их тысячи и пока, к счастью, жив, здоров и не имею никакого онкологического диагноза.
После получения ионизирующего излучения риск действительно повышается: после Чернобыля, Хиросимы и Нагасаки отмечался всплеск развития острых лейкозов. Это подтвержденный факт, но наследственность на возникновение лейкозов никаким образом не влияет. Другие теории пока тоже не нашли подтверждения. Врачи, к сожалению, пока не выявили причину.
Можно сказать, что ХМЛ — это несчастный случай, как кирпич на голову?
Да, это именно так. Я сейчас сижу перед вами, а вы сидите за своими гаджетами, и внутри каждого организма прямо в это время происходит энное количество мутаций. Это случается, пока мы спим, едим, идем по улице. Пока наша иммунная система справляется с возникающими мутациями, все хорошо.
Когда возникает сбой и система перестает справляться, начинает развиваться опухолевый процесс. В случае с гематологическими болезнями, для этого достаточно мутации одной клетки. И это действительно, как кирпич на голову. Хронический лейкоз возникает спонтанно, мы не можем его спрогнозировать.
Как строится лечение при ХМЛ?
В первой линии терапии назначается Иматиниб. Если до 1999-го года после постановки диагноза пациенты проживали 3-4 года, то сегодня можно говорить о 20-летней выживаемости.
Пациенты с ХМЛ продолжают жить полноценной спокойной жизнью и умирают также, как их сверстники от сердечно-сосудистых заболеваний, сахарного диабета и так далее. Лечение Иматинибом происходит амбулаторно. Пациент получает препарат в аптеке, принимает дома и живет, в общем, как совершенно обычный человек.
Помимо Иматиниба, существуют препараты второго и третьего поколения. И даже уже четвертого, они пока проходят клинические исследования.
Можно ли беременеть при ХМЛ?
При лечении новыми препаратами, которые проходят клинические исследования, необходимо применять контрацептивы, потому что мы пока не знаем, как эти новые лекарства могут повлиять на плод. В случае с уже хорошо известными, необходимо принимать решение совместно с лечащим врачом, гематологом и гинекологом, ведущим беременность.
Например, у Екатерины Юрьевны Челышевой, которая работает в НМИЦ гематологии, огромный опыт и большой регистр пациенток с хроническим миелолейкозом, которые забеременели и родили здоровых детишек. Если ситуация позволяет безопасно отменить терапию на время зачатия и хотя бы первый триместр, необходим ежемесячный мониторинг.
Если мы видим, что молекулярный ответ потерян, то по жизненно важным показаниям терапию придется вернуть.
Полная отмена происходит, к сожалению, не так быстро, как нам хотелось бы. В случае с ингибиторами тирозинкиназы первого поколения – чуть дольше. Со вторым поколением – чуть раньше: примерно от трех до пяти лет постоянного приема.
Достигаем молекулярного ответа, отменяем терапию, и там — пожалуйста. Снимаем ограничения в плане беременности и вообще, в принципе, большинство ограничений. Это обычный выздоровевший человек, излеченный от онкологического заболевания. Беременеть – можно.
Единственное, что требуется — постоянный мониторинг со стороны именно гематолога.
Лечение препаратами второго и последующих поколений позволяют сохранить репродуктивные функции, хотя раньше это казалось нонсенсом.
[attention type=green]Сейчас даже в рекомендациях по лечению онкологических заболеваний рекомендовано обсудить с пациентами их репродуктивные планы, и только после этого назначать препарат.
[/attention]Сегодня существуют препараты, которые не так сильно влияют на фертильность, и у женщины остается возможность забеременеть и выносить здорового ребенка. Сейчас сохранение репродуктивных функций является нормой и одной из целей при лечении больных с ХМЛ. Это ли не счастье?
Есть ли какие-то ограничения, которые накладывает ХМЛ или их нет? Какова жизнь при ХМЛ и после ХМЛ, если мы добиваемся полной ремиссии и прекращаем лечение препаратами?
Я так радужно говорю о том, что все победили, все выиграли, но чтобы этого добиться, необходимо тесное сотрудничество между лечащим врачом и самим пациентом. Какие-либо изменения в жизни необходимо обсуждать с лечащим врачом, нельзя принимать решения самостоятельно — только после консультации с лечащим врачом.
Единственное строгое ограничение, которое действительно существует, — это употребление грейпфрутового сока. Это категорически запрещено. Если упростить, грейпфрутовой сок влияет на усваиваемость препаратов с ингибиторами тирозинкиназы, и они становятся неэффективными: то есть, ты принимаешь лекарство, а оно не действует так, как должно.
Также существует ряд препаратов, которые могут усиливать эффект препаратов или снижать его, поэтому перед началом лечения у гематолога необходимо сообщить о всех лекарствах, которые вы принимаете постоянно. Если длительность приема препаратов не превышает неделю, то это ни на что не влияет, но если терапию назначают на постоянной основе, то может возникнуть конфликт.
Особенно это касается гипотензивных препаратов для нормализации давления.
Если говорить о спорте, то можно постепенно возвращаться к нему после того, как всё — размеры селезенки, анализ крови, общее самочувствие — нормализуется. Умеренные физические нагрузки — это пожалуйста.
Наши коллеги из США недавно провели исследования, которые доказали, что занятия йогой, дыхательные упражнения, цигун позитивно сказываются на качестве жизни пациентов с миелопролиферативными заболеваниями.
Можно ли ездить на море, проходить санаторно-курортное лечение?
Этот вопрос до конца неясен. Раньше каждый онкологический диагноз ставил крест на любой физиотерапии, любом санаторно-курортном лечении. Сейчас единственное, что я запрещаю всем, и не только своим пациентам, но и здоровым здоровым людям – избегать повышенного излучения солнечных лучей. В море купайтесь, сколько влезет, но от солнца следует закрываться.
И мы сейчас говорим не только о тех, кто находится в ремиссии, но и о тех, кто находится на лечении, принимает медикаменты. Если чувствуете себя хорошо, анализ крови нормальный, то море — пожалуйста. Но вот активного солнца следует избегать — это пагубно сказывается на всех без исключения. Повышенное воздействие солнечных лучей, ультрафиолета повышает риск развития меланомы.
Это доказано.
Можно ли полностью вылечить ХМЛ?
Хронический миелолейкоз — это заболевание, с которым можно жить, и мы этому учим. Существуют школы для диабетиков, школы для больных с артериальной гипертензией, а мы теперь проводим школы для больных с хроническим миелолейкозом: читаем лекции, консультируем больных, образовываем, чтобы они знали про болезнь больше, чем мы.
При ХМЛ необходимо мониторить свое состояние и раз в полгода сдавать контрольные анализы. Сейчас проводятся общемировые исследования по поводу возможности полной отмены терапии. Примерно половине пациентов терапию отменяют. В другой половине случаев в течение первого полугода, к сожалению, приходится вернуться к терапии, потому что возникает рецидив.
Все очень индивидуально.
Источник: https://leikozu.net/press/stati/vrach-onkogematolog-mihail-fominyh.html